Гепаторенальный синдром при циррозе печени лечение
Гепаторенальный синдром – это нарушение работы почек, которое развивается на фоне тяжелой патологии печени с портальной гипертензией и связано с уменьшением эффективной фильтрации в клубочковом аппарате. Основными этиологическими факторами являются цирроз, острые вирусные гепатиты, опухолевое поражение печени. Симптомы неспецифичны: олигурия, слабость, тошнота в сочетании с признаками основного заболевания. Диагностика основана на определении лабораторных маркеров повреждения почек на фоне тяжелого заболевания печени. Лечение включает коррекцию гиповолемии, дисбаланса электролитов, повышение давления в почечных артериях, эффективна трансплантация печени.
Общие сведения
Гепаторенальный синдром – острое быстропрогрессирующее нарушение ренального кровотока и фильтрации в клубочковом аппарате функционального характера, развивающееся на фоне декомпенсированных заболеваний печени. Частота достигает 10% среди пациентов с тяжелыми печеночными заболеваниями, причем через 5 лет от возникновения основной патологии этот показатель достигает уже 40%.
Сложность заключается в малой эффективности консервативного лечения, единственным методом, позволяющим полностью восстановить функции почек, является трансплантация печени. Заболевание характеризуется крайне неблагоприятным прогнозом с высокой летальностью в течение первых недель без оказания эффективной помощи (восстановления печеночных функций).
Гепаторенальный синдром
Причины
Этиология и механизмы развития гепаторенального синдрома изучены недостаточно. Наиболее частая причина патологии у пациентов детского возраста – вирусные гепатиты, болезнь Вильсона, атрезия желчных путей, аутоиммунные и онкологические заболевания. У взрослых гепаторенальный синдром возникает при декомпенсированном циррозе печени с асцитом, его осложнении бактериальным перитонитом, неадекватном восполнении дефицита белка при лапароцентезе (удалении асцитической жидкости), кровотечениях из варикозно расширенных вен пищевода и прямой кишки.
Патогенез
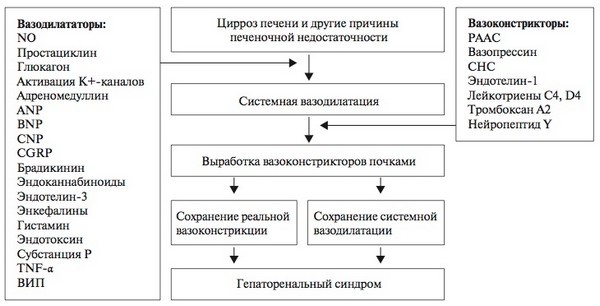
Доказано, что признаки поражения почек возникают при нормальной работе их канальцевого аппарата вследствие нарушения ренального артериального кровотока. Происходит расширение внепочечных артерий, снижение системного кровяного давления, повышение сосудистого сопротивления и как следствие – снижение скорости клубочковой фильтрации. На фоне общего расширения сосудов (вазодилатации) наблюдается выраженное сужение почечных артерий (констрикция). При этом сердце обеспечивает достаточный выброс крови в общее русло, но эффективный ренальный кровоток невозможен по причине перераспределения крови в центральную нервную систему, селезенку и другие внутренние органы.
Вследствие снижения скорости клубочковой фильтрации увеличивается плазменный уровень ренина. Важная роль в возникновении гепаторенального синдрома принадлежит гиповолемии. Ее восполнение кратковременно улучшает ренальный кровоток, однако в дальнейшем повышается риск ЖК-кровотечения из варикозно расширенных вен желудочно-кишечного тракта. В патогенезе синдрома важное место отводится портальной перфузии, повышенной продукции вазоконстрикторов: лейкотриенов, эндотелина-1, эндотелина-2, а также уменьшению выработки почками оксида азота, калликреина и простогландинов.
Симптомы гепаторенального синдрома
Признаки данной патологии на начальной стадии включают малое выделение мочи при проведении водной нагрузки и снижение натрия крови. В случае прогрессирования нарастает азотемия, печеночная недостаточность, артериальная гипотензия, формируется резистентный асцит. При этом пациенты отмечают выраженную общую слабость, утомляемость и снижение аппетита, специфических жалоб нет. Повышается осмолярность мочи, развивается гипонатриемия.
Основные жалобы больных обусловлены тяжелой печеночной патологией: возможна желтушность склер и кожных покровов, пальмарная эритема, асцит (увеличение живота, расширение поверхностных вен, пупочные грыжи), периферические отеки, увеличение печени (гепатомегалия) и селезенки и другие. Данные симптомы появляются еще до поражения почек, при присоединении гепаторенального синдрома признаки нарушения работы клубочкового аппарата прогрессируют быстро.
Выделяют два типа течения гепаторенального синдрома. Первый определяется быстропрогрессирующим ухудшением работы почек (менее 2-х недель), увеличением уровня креатинина крови в 2 и более раза и азота мочевины до 120 мг/дл, олигурией или анурией. При втором типе недостаточность ренальных функций развивается постепенно. Азот мочевины повышается до 80 мг/дл, снижается натрий крови. Данный тип прогностически более благоприятный.
Диагностика
Высокий риск развития гепаторенального синдрома имеется у пациентов с тяжелым гепатологическим заболеванием, сопровождающимся спленомегалией, асцитом, варикозным расширением вен и желтухой, прогрессирующим повышением уровня креатитина и мочевины в биохимическом анализе крови и уменьшением количества выделяемой мочи. Важная роль в диагностике принадлежит допплерографии сосудов почек, которая дает возможность оценить повышение сопротивления артерий. В случае цирроза печени без асцита и азотемии данный признак свидетельствует о высоком риске ренальной недостаточности.
При верификации диагноза специалисты в области клинической гастроэнтерологии и нефрологии опираются на следующие признаки: наличие декомпенсированной печеночной патологии; уменьшение эффективной фильтрации в клубочковом аппарате почек (СКФ менее 40 мл/мин, креатинин крови до 1,5 мг/дл), если нет иных факторов ренальной недостаточности; отсутствие клинических и лабораторных признаков улучшения после устранения гиповолемии и отмены мочегонных средств; уровень белка в анализе мочи не более 500 мг/дл и отсутствие на УЗИ почек признаков повреждения ренальной паренхимы.
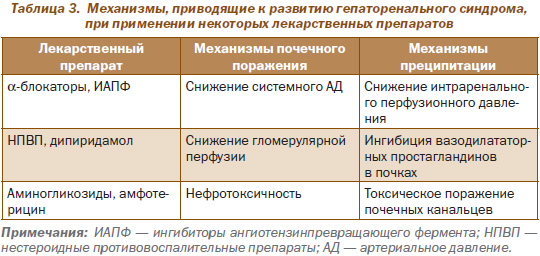
Вспомогательными диагностическими критериями являются олигурия (объем выделяемой в сутки мочи менее 0,5 л), уровень натрия в моче меньше 10 мэкв/л, в крови – меньше 130 мэкв/л, уровень осмолярности мочи выше плазменного, содержание эритроцитов в моче не более 50 в поле зрения. Дифференциальная диагностика должна проводиться с ятрогенной (вызванной лекарственными препаратами) ренальной недостаточностью, причиной которой может быть использование диуретиков, НПВП, циклоспорина и других средств.
Лечение гепаторенального синдрома
Терапия осуществляется врачом-гепатологом, нефрологом и реаниматологом, пациенты должны находиться в отделении интенсивной терапии. Главные направления лечения – устранение нарушений гемодинамики, печеночной патологии и нормализация давления в сосудах почек. Диетотерапия заключается в ограничении объема потребляемой жидкости (до 1,5 л), белка, соли (до 2 г в сутки). Отменяются нефротоксические лекарственные средства. Положительный эффект дает применение аналогов соматостатина, ангиотензина II, орнитин-вазопрессина, ведутся исследования по использованию препаратов оксида азота. С целью предотвращения гиповолемии внутривенно капельно вводится альбумин.
Гемодиализ применяется крайне редко, поскольку на фоне тяжелой печеночной недостаточности значительно повышен риск кровотечений из варикозно расширенных вен желудочно-кишечного тракта. Наиболее результативный метод, позволяющий полностью устранить гепаторенальный синдром – трансплантация печени. В условиях прекращения действия этиологического фактора функция почек полностью восстанавливается. При подготовке к планируемой операции возможно применение трансъюгулярного портокавального шунтирования, но как самостоятельный метод лечения данная операция неэффективна.
Прогноз и профилактика
Прогноз при данной патологии крайне неблагоприятный. Без проведения адекватного лечения пациенты с первым типом гепаторенального синдрома погибают в течение двух недель, при втором типе – в сроки от трех до шести месяцев. После пересадки печени показатель трехлетней выживаемости достигает 60%. Улучшение работы почек без трансплантации отмечается лишь у 4-10% пациентов, преимущественно при нарушении функции почек, развившемся на фоне вирусных гепатитов.
Профилактика заключается в предупреждении заболеваний печени, своевременном и эффективном их лечении, адекватном возмещении белков плазмы при проведении лапароцентеза. Соблюдение осторожности в назначении диуретиков при асците, раннее выявление электролитных нарушений и инфекционных осложнений при печеночной недостаточности позволяет предотвратить развитие патологии.
Источник
За последние десятилетия число больных циррозом печени существенно возросло. Данный недуг считается крайне опасным и нередко приводит к смерти пациентов. При этом воспаление печени с необратимым разрастанием паренхиматозной ткани чревато осложнениями и развитием сопутствующих заболеваний. Так как в организме все внутренние органы тесно взаимосвязаны, то проблемы с работой одного из них нарушают функции других органов. Например, развитие гепаторенального синдрома напрямую связывают с хроническими болезнями печени.
Встречается такой синдром у 10% больных с асцитом и циррозом, лечится довольно сложно, так как для купирования этого расстройства необходимо устранить истинную причину, т. е. вылечить печень. Цирротические изменения паренхимы органа необратимы, а значит, вылечить синдром полностью можно только оперативным способом – провести пересадку донорского органа.
Что это такое?
К гепаторенальному синдрому (функциональной почечной недостаточности) относят нарушение деятельности почек, которое развивается при тяжелых патологиях печени (вирусные гепатиты, цирроз, рак печени). Почечные поражения происходят вследствие нарушения кровообращения в их тканях и структурах. При этом канальцевая система нефрона не прекращает своей работы. Вначале развития синдрома происходит общее расширение внепочечных кровеносных сосудов, а кровяное давление понижается, независимо от работы сердца.

Патогенез гепаторенального синдрома
Из-за аномального сосудистого расширения перераспределяется кровоциркуляция, обеспечивающая работу главного органа нервной системы – мозга, селезенки и других жизненно важных органов. При синдроме почки попадает недостаточное количество крови и питательных веществ, поэтому почечные артерии непроизвольно сокращаются, снижая природную способность фильтрации.
В результате в органе нарушается биохимический баланс, существенно уменьшается выработка мочи, а в крови накапливаются азотистые вещества. Они обладают токсическими свойствами и разрушают состав электролитов.
При развитии гепаторенального синдрома выявляют:
- дистрофию почечных телец;
- скопление неглобулярного белка, образующегося из фибриногена, в капиллярных петлях почек;
- дисбаланс между тромбоксанами и простагландинами.
Опасный синдром развивается при стремительно возникшей печеночной недостаточности из-за:
- цирротических изменений печени;
- гепатитов в острой форме;
- операций на желчном пузыре;
- подпочечной желтухи;
- роста опухолей.
Механизмы, приводящие к развитию гепаторенального синдрома
При циррозе в пораженных болезнью областях гепатоциты разрушаются, а на месте здоровых тканей образуются рубцовые узлы. Скопление этих узлов нарушает кровообращение в дольках печени. Постепенно функции железы нарушаются, отчего страдают и почки – повышается давление в системе воротниковой вены, возникает гепаторенальный синдром. Почечная дисфункция возникает при отклонении от нормы системы кровоциркуляции, что приводит к:
- сужению просвета почечных артерий и вен;
- снижению скорости клубочковой фильтрации;
- нарушению креатин-фосфатной реакции;
- дефициту кислорода и питательных веществ в почках;
- нарушению водно-солевого баланса;
- появлению водянки и отеков.
Специалисты считают, что главными провокаторами почечной недостаточности на фоне цирротических изменений в печени выступают нерасщепленные печенью бактериальные токсические вещества, а также кислородное голодание почек.
Зачастую синдром возникает у больных 40-80 лет. У детей основной причиной патологии в половине случаев является острый вирусный гепатит. Кроме этого, к детскому гепаторенальному синдрому ведут:
- атрезия желчных каналов;
- гепатоцеребральная дистрофия;
- бесконтрольный прием некоторых лекарственных средств;
- воспаление печеночной ткани неизвестного происхождения;
- злокачественные опухоли.
У взрослых к развитию гепаторенального синдрома приводят:
- бактериальный перитонит;
- асцит;
- гипонатриемия;
- недоедание;
- кровотечения ЖКТ из-за варикозного расширения вен.
Симптоматика и диагностика
В начальной стадии синдрома у пострадавших наблюдают:
- маленькие объемы мочи даже при значительной питьевой нагрузке;
- дефицит натрия в крови.
Позднее возникает:
- желтуха (кожные покровы становятся желтого цвета);
- сильная слабость, вялость, сонливость;
- изменение вкуса;
- апатическое состояние, депрессия;
- сильная жажда, сухость во рту.
При тяжелой форме синдрома проявляются:
- асцит с заметным увеличением размеров живота;
- периферические отеки;
Увеличение селезенки
повышение кровяного давления;
- увеличение размеров печени и селезенки;
- деформация пальцев конечностей;
- наличие сосудистых звездочек на теле;
- пупочная грыжа;
- сильное покраснение кожи и слизистых;
- «мраморность» ногтевых пластин;
- наличие желтоватых бляшек на веках;
- у мужчин наблюдается увеличение молочной железы.
Согласно выраженности симптомов выделяют два типа гепаторенального синдрома, особенности которых представлены в таблице (Табл. 1).
Таблица 1 – Типы гепаторенального синдрома
| Тип | Сопровождающие отклонения | Признаки |
|---|---|---|
| 1 тип синдрома. Наиболее тяжелый, развивается в течение 2 недель |
|
|
| 2 тип синдрома. Менее выраженный | Может развиться на фоне рефрактерного асцита. | Медленное увеличение азотистых веществ в крови |
Чтобы исключить развитие других патологий, связанных с нарушением деятельности почек, пациентам с диагностированной (ранее или в процессе обследования) печеночной недостаточностью и циррозом печени назначают:
- биохимические и общие анализы крови на определение концентрации лейкоцитов, гематокритного числа и тромбоцитов, а также на содержание креатинина и натрия;
- анализы мочи с определением таких показателей, как осмолярность мочи, концентрация натрия в урине, эритроцитов и креатинина, степень протеинурии, суточное ее количество;
- ультразвук почек (предпочтительно с допплерографией) для исключения обструкции мочевых путей и оценки сегментарного стеноза почечной артерии;
- биопсию почек проводят в крайних случаях по строгим показаниям врача.
Если у пострадавшего наблюдается асцит или есть подозрения на инфицирование асцитической жидкости, проводится дополнительная диагностика. Согласно перечню, утвержденному международным сообществом медиков, неоспоримыми признаками синдрома являются:
- наличие у пострадавшего печеночных заболеваний на стадии декомпенсации (асцит, цирроз);
- пониженная скорость фильтрации в почках (40 мл/мин и ниже);
- стремительное повышение уровня креатинина в крови (выше 135 мкмоль/л);
- отсутствие ярко выраженных причин быстрого обезвоживания организма (многократная рвота, отравление, понос);
- отсутствие признаков задержки диуреза и поражения тканей почек при ультразвуковом обследовании;
- наличие натрия в урине не меньше 10 ммоль/л и концентрация его в крови меньше 130-133 ммоль/л.
Лечение патологии
Так как гепаторенальный синдром развивается очень быстро, то пострадавшим требуется неотложная пересадка донорской печени. На начальном этапе развития при первом типе синдрома, пациентам показана интенсивная терапия в стационаре под строгим наблюдением специалистов. Если у больного второй тип, то лечение можно проводить амбулаторно.
Общие принципы лечения гепаторенального синдрома
Основное лечение синдрома заключается в:
- коррекции патологических нарушений;
- компенсации потерянной жидкости;
- устранении ярко выраженных симптомов;
- восстановлении нарушенного баланса электролитов;
- повышении давления в почечных сосудах;
- остановке разрушения гепатоцитов и их максимальной регенерации.
Медикаментозное воздействие
Из лекарственных средств при гепаторенальном синдроме назначают:
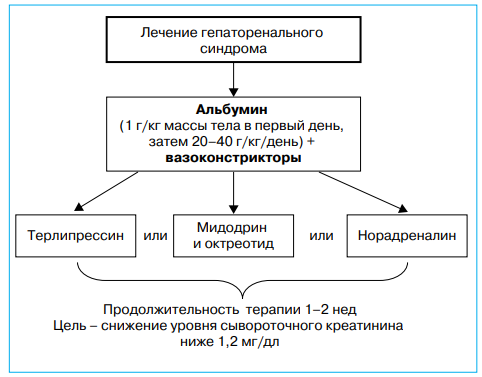
- антидиуретические гормоны (Терлипрессин), оказывающие сосудосуживающее и гемостатическое действие. Данные препараты работают на сужение вен брюшной полости, повышают тонус гладких мышц, уменьшают кровоциркуляцию в органах печени, понижают давление;
-
 кардиотонические препараты (Допамин), оказывающие диуретическое, сосудосуживающее, гипотоническое действие. При развитии синдрома они стимулируют почечный кровоток, способствуют фильтрации почек;
кардиотонические препараты (Допамин), оказывающие диуретическое, сосудосуживающее, гипотоническое действие. При развитии синдрома они стимулируют почечный кровоток, способствуют фильтрации почек; - соматостатиноподобные препараты (Октреотид), уменьшающие секрецию вазоактивных гормонов, снижающие кровоток в висцеральных органах, предупреждающие возникновение кровотечений при варикозном расширении вен пищевода при циррозе печени;
- антиоксиданты (Аброл), оказывающие муколитическое, гепатопротекторное, дезинтоксикационное действие. Обладают противовоспалительными свойствами;
- антибиотики выписывают больным при гепаторенальном синдроме на фоне инфицирования асцитической жидкости;
- для предотвращения уменьшения объема крови вводят Альбумин, циркулирующей в организме и для восполнения дефицита белков. Препарат поддерживает кровяное давление в норме, способствует задержке жидкости в тканях, повышает белковые запасы в жизненно важных органах.
Хирургическое лечение синдрома заключается в трансплантации донорского органа и шунтирующих методах.
Шунтирование (портосистемное, трансъюгулярное, перитонеовенозное) проводится при асцитах, сопровождающихся вздутием живота и прогрессирующим нарастанием веса.
К дополнительным процедурам для терапии синдрома относят гемодиализ. Но при циррозе на стадии декомпенсации внепочечное очищение крови чревато развитием желудочных кровотечений. Поэтому данный метод терапии применяют крайне редко.
Диета
Пациентам с таким синдромом обязательно рекомендуют придерживаться диеты, и ограничить употребление соли. Если наблюдаются признаки печеночной энцефалопатии, то врачи рекомендуют сократить употребление белковой пищи. Больным показано специальное щадящее питание. Все блюда должны быть паровыми или вареными. Режим питания рекомендован дробный: 5-6 раз в день небольшими порциями.
Объем выпиваемой жидкости в день при синдроме должен составлять 1-1,5 л. Запрещены:
- выпечка, включая хлебобулочные изделия;
- жирное мясо и рыба;

Диета №5
бобовые, макаронные изделия;
- консервы;
- субпродукты;
- грибы, включая грибные бульоны;
- жирные бульоны;
- маринады, консервы, соленья;
- приправы, майонез, кетчуп;
- жирные кисломолочные продукты;
- соленый, плавленый сыр;
- овощи, содержащие много клетчатки;
- копчености, колбасы, сосиски;
- пряные и острые закуски;
- мороженое, шоколад, кремы;
- газированные и холодные напитки.
Разрешаются при гепаторенальном синдроме:
- овощные супы;
- нежирная рыба и мясо;
- овощи в протертом виде;
- крупы (кроме пшена);
- нежирные молочные и кисломолочные продукты;
- яйца всмятку не больше 1 в день;
- чай, компоты, морсы, отвар шиповника;
- спелые мягкие фрукты в виде пюре;
- варенье, мармелад, мед в ограниченном количестве;
- растительное, сливочное масло;
- затяжное печенье, сухари.
Прогнозы и профилактические мероприятия
При гепаторенальном синдроме специалисты дают неутешительные прогнозы. Без грамотно подобранного лечения у пострадавших с первым типом синдрома выживаемость составляет не больше 10% в течение первых трех месяцев. При втором типе – полгода. Трансплантация подходящего донорского органа помогает 70% больных прожить еще 2-3 года. Без операции восстановление функции почек возможно только у 7% пациентов, если синдром развился на фоне хронического гепатита.
Профилактика гепаторенального синдрома основывается на защите печени от токсических воздействий, алкоголя, жирной пищи, инфекционных заболеваний.
Этот орган выполняет множество функций в организме, и довольно вынослив. Гепатоциты могут восстанавливаться при лечении, а значит, своевременное обращение к врачу может предупредить развитие опасных синдромов.
О прогнозах развития синдрома специалисты говорят следующее:
- При возникновении каких-либо симптомов, указывающих на проблемы с почками или печенью, пациентам нужно немедленно обращаться за врачебной помощью, чтобы избежать развития гепаторенального синдрома. Самым грозным осложнением данного заболевания является летальный исход. Чем раньше будет оказана квалифицированная помощь, тем больше шансов на успех лечения синдрома.
 Терапия пациентов с гепаторенальным синдромом зависит от типа патологии. При первом типе ГРС больным необходимо прекратить прием диуретиков, назначить профилактическую антибиотикотерапию и бета-блокаторы. При синдроме требуется постоянный контроль объема суточной мочи и жидкостного обмена.
Терапия пациентов с гепаторенальным синдромом зависит от типа патологии. При первом типе ГРС больным необходимо прекратить прием диуретиков, назначить профилактическую антибиотикотерапию и бета-блокаторы. При синдроме требуется постоянный контроль объема суточной мочи и жидкостного обмена.Рекомендуется следить за артериальным давлением и контролировать центральное венозное давление для адекватного расчета объема суточных вливаний Альбумина. Пациентам со вторым типом ГРС нужно следить за давлением и почечной функцией. А также проводить профилактические мероприятия для исключения бактериального инфицирования и осложнений портальной гипертензии.
Больная, 52 года. Поступила с жалобами на сильную слабость, утомляемость и тянущие боли в подреберье справа, сильная отечность, почечные боли, снижение аппетита, появление красных пятен на туловище и обеих руках. В анамнезе имеется гепатит B и C с 2007 года. После фибросканирования выявлена 4 стадия фиброза печени. Во время стационарного лечения нарастало количество асцитической жидкости, отмечалась отечность нижних конечностей, повышалась температура.
На фоне лечения основного заболевания, проведенного по протоколу, дополнительно назначенных гипоксантинов Вазапростана и Хофитола наблюдалась положительная динамика. Асцитическая жидкость уменьшилась, отечности нет. Больная выписывается с улучшением. Вывод: нарушенная функция почек на фоне цирроза при правильном подборе дополнительной и базисной терапии была успешно откорректирована.
Гепаторенальный синдром считается острым, быстроразвивающимся, опасным состоянием, возникающим вследствие резкого спазма сосудов кортикального слоя почек. В большинстве случаев синдром встречается при необратимых изменениях в органах человека, вызванных злоупотреблением алкоголя, инфекционными и вирусными бактериями.
Своевременно обнаружить болезнь бывает сложно, так как цирроз и гепаторенальный синдром вначале практически ничем себя не выдают и не имеют специфических проявлений. Поэтому часто пострадавшим ставят неправильный диагноз, что значительно ухудшает положение больных и сокращает им жизнь. Пациентам, живущим с циррозом, болезнями желчевыводящих путей, венозным застоем печени крайне важно следить за своим состоянием, проходить назначенные обследования и регулярно сдавать анализы – эти меры позволят избежать синдрома.
Смотрите также:
Поставьте оценку статье!
Загрузка…
Эксперт проекта (терапевт, ревматолог )
Образование:
- 2009 – 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 – 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 – наст.вр., Прохожу интернатуру по специальности акушерство и гинекология
Внимание! Вся информация на сайте размещена с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания — обращайтесь к врачу за консультацией.
У вас остались вопросы после прочтения статьи? Или вы увидели ошибку в статье, напишите эксперту проекта.
Источник
