Хондропатия пяточной кости код мкб

Остеохондропатия пяточной кости также имеет второе название – болезнь Хаглунда-Шинца. Поражает преимущественно бугор пяточной кости.
В отличие от многих других патологий такого рода, это заболевание чаще всего поражает преимущественно девочек подросткового возраста.
Особенность заболевания
 Хондропатия пяточной кости или болезнь Шинца – заболевание, при котором поражается бугристый апофиз указанного сустава. В МКБ-10 классифицируется по коду М92.
Хондропатия пяточной кости или болезнь Шинца – заболевание, при котором поражается бугристый апофиз указанного сустава. В МКБ-10 классифицируется по коду М92.
Проявляется обычно данная патология у девочек возрастом 10-16 лет. У мальчиков же ее обнаруживают гораздо реже, а во взрослом возрасте встречается у единиц.
Примечательной чертой хондропатии пяточной кости является тот факт, что достаточно часто она поражает обе пятки.
Со временем болезнь сама проходит, хотя боли в пораженной области могут давать о себе знать достаточно долго. Поражает чаще всего остеохондропатия спортсменок, но и у малоактивных детей ее также обнаруживали.
В стопе пяточная кость является самой большой и имеет губчатую структуру. Учитывая, что на нее оказывается наибольшая нагрузка при ходьбе, беге, прыжках, то страдает она достаточно часто.
Но конкретно при данной патологии поражается выступающий участок, называемый также бугром пяточной кости. В процессе развивается асептический некроз. Из-за него часть тканей отторгается, а на их месте образовывается соединительная ткань.
Болезнь Шинца

Причины
Причин у такого заболевания может быть много. Помимо нарушения питания тканей, это могут быть:
- Частые травмы;
- Интенсивные нагрузки;
- Нарушения кровообращения;
- Неправильно подобранная обувь;
- Гормональные скачки;
- Наследственный фактор;
- Перенесенные инфекции;
- Нейротрофические расстройства.
Запускает процесс обычно повышенная механическая нагрузка на пяточную кость и сухожилия. За счет генетического фактора в отделе находится либо малое число сосудов, либо они сужены.
Дополнительным стимулом для начала асептического некроза становится инфекция или травмы, которые также неблагоприятно воздействуют на артерии и капилляры, нарушая их тонус.
В результате участок кости перестает получать в достаточном количестве необходимые питательные вещества и начинает отмирать. Примечательной чертой развивающегося процесса является отсутствие инфекционных агентов или воспалительного процесса в период прогрессирования заболевания.
Симптомы остеохондропатии пяточной кости

Результатом такого заболевания становится нарушение функциональности сустава, достаточно сильный болевой синдром и некоторая хромота.
Чаще всего заболевание развивается в период пубертатного созревания, но фиксировались как более ранние (7-8 лет), так и более поздние случаи проявления болезни.
Болезнь начинает проявляться себя рано. При этом боль может как сразу появиться с повышенной остротой, так и прогрессировать постепенно. Развивается данный симптом после нагрузок и может иметь сопутствующие проявления в виде припухлости.
В ночное время и во время отдыха симптоматика отсутствует, а вот в дневное время проявляется при принятии вертикального положения. Развивается, как правило, либо сразу, либо в течение нескольких минут после осуществления опоры на пятку.
По тяжести заболевание может различаться. Если у одних пациентов боль незначительна и хромота практически не проявляется, то другие могут испытывать настолько интенсивную симптоматику, что приходится пользоваться тростью или костылем. В последнем случае видно сразу желание пациента опираться только на переднюю и среднюю части стопы, избегая при этом пяток.
Чаще всего отмечался небольшой отек именно в области поражения. Проявлялись также признаки атрофии кожи также часто фиксировалась умеренно или слабовыраженная атрофия мышечных тканей в области голени.
Пораженная область имеет повышенную тактильную чувствительность и некоторые проявления парестезии кожи. процесс сгибания и разгибания стопы затруднен из-за боли.
Диагностика и анализы, к кому обратиться

Обращаются в случае проявления симптоматики сперва к терапевту или педиатру (в зависимости от возраста пациента), а позже идут на прием к профильным специалистам – хирургу, ортопеду, травматологу. Они, как правило, направляют на:
- Рентген;
- КТ;
- МРТ;
- Анализы крови и мочи.
В процессе обследования важно исключить другие заболевания такого типа.
К таковым относятся периостит, бурсит пятки, костный туберкулез, остеомиелит, злокачественные опухоли, острые воспалительные процессы. Если случаи сомнительны, то больной также может быть направлен к онкологу и фтизиатру.
Лечение
Лечение преимущественно консервативное. Применяется в основном медикаментозная терапия, а также лечение с помощью ЛФК. Важно понимать, что из-за специфичности хондропатии необходимо подходить к процессу в индивидуальном порядке.
Медикаментозно
Медикаментозная терапия в целом направлена на устранение симптомов заболевания. Для этого применяются обезболивающие препараты и НПВС.
Также обязательно в курс включаются те средства и БАДы, которые помогут пополнить дефицит питательных веществ в организме. Как правило, к ним относятся витамины (особенно группы В), минералы, другие вещества такого типа.
Если говорить о других типах лечения, то в зависимости от конкретной стадии и проявлений врачи могут принять решение о ношении больным некоторое время гипсового сапожка. Также применяются при данном заболевании ортопедические стельки и гелевые подпяточники.
Дополнительным лечением служит также физиотерапия. Обычно используется лечение озокеритом, электрофорезом, ультразвуком, микроволновой терапией. Если воздействие в комплексе не помогло, то врач принимает решение о проведении операции – невротомию большеберцового и подкожного нервов и их ответвлений. Такое вмешательство не только избавит от боли, но также лишит чувствительности отдел.
Физ. нагрузки
 Как было указано выше, пока присутствует острый болевой синдром, физнагрузки не применяются, а даже те, которые есть, уменьшают с помощью той же лангеты на ногу.
Как было указано выше, пока присутствует острый болевой синдром, физнагрузки не применяются, а даже те, которые есть, уменьшают с помощью той же лангеты на ногу.
После снятия симптоматики врачи обычно прописывают курс ЛФК, который поможет разработать сустав и улучшить его подвижность без травматизации.
О беге, прыжках, длительной ходьбе на время течения заболевания придется забыть.
Более того, врачи рекомендуют не носить обувь на плоской подошве, а потому ношение кроссовок – обязательного атрибута спортивных занятий – запрещено. Также нельзя заниматься силовыми нагрузками, если идет массивное давление на всю стопу, включая пятки.
Осложнения
Осложнений, как правило, нет после завершения цикла болезни. В редких случаях возможно сохранение болевого синдрома до периода окончания роста стопы.
Данная патология, как правило, проходит без последствий для пациента, что позволяет говорить об относительно благоприятном исходе.
Тем не менее никто не отменял правильное лечение, так как болезнь обычно продолжается около 1,5-2 лет, а за этот период при интенсивном синдроме есть риск выработки привычки неправильного хождения, что может спровоцировать другие патологии ОДА.
Прогноз
Прогноз в любом случае у заболевания благоприятный. Как правило, спустя 1,5-2 года от начала проявления симптоматики остеохондропатия пяточной кости завершает свой цикл и наступает полное выздоровление.
В редких случаях боль может сохраняться уже после восстановления, но по мере взросления больного все равно пройдет, особенно если осуществлять правильное лечение.
Почему болят пятки, смотрите в нашем видео:
Загрузка…
Источник
Содержание
- Описание
- Дополнительные факты
- Течение и стадии
- Причины
- Симптомы
- Дифференциальная диагностика
- Лечение
- Прогноз
Другие названия и синонимы
Болезнь Хаглунда-Шинца, Остеохондропатия бугра пяточной кости.
Названия
Название: Болезнь Шинца.
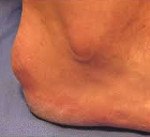
Болезнь Шинца
Описание
Болезнь Шинца (остеохондропатия бугра пяточной кости, болезнь Гаглунда-Шинца) – асептический некроз бугра пяточной кости. Чаще страдают девочки подросткового возраста. Причина развития окончательно не выяснена. Предполагается, что заболевание возникает вследствие местных сосудистых расстройств, возникающих при врожденной предрасположенности, в результате инфекций, обменных нарушений Основным провоцирующим фактором является перенапряжение во время тренировок и частые травмы пяток. Болезнь проявляется постепенно усиливающимися болями в области пяточного бугра. Боли становятся более интенсивными при движениях и нагрузке. Со временем из-за выраженного болевого синдрома пациенты начинают ходить с опорой только на переднюю часть стопы. Диагноз выставляется на основании симптомов и характерных рентгенологических признаков. Лечение консервативное, прогноз благоприятный.
Дополнительные факты
Болезнь Шинца – остеопатия апофиза (бугра) пяточной кости. Провоцирующим моментом являются постоянные перегрузки стопы (обычно при занятиях спортом) и повторяющиеся травмы пяток, иногда незначительные. Как правило, данная остеохондропатия развивается у девочек 10-16 лет, мальчики страдают реже. Нередко поражаются обе пятки. По мере взросления болезнь самопроизвольно проходит. Боли в пятке могут сохраняться достаточно долго, порой – до завершения роста ребенка. Данная патология чаще выявляется у спортсменок, однако иногда встречается и у малоактивных детей. Относится к заболеваниям юношеского и детского возраста, у взрослых встречается очень редко.
Пяточная кость – самая крупная кость стопы, по своей структуре относится к губчатым костям. Она несет значительную часть нагрузки на стопу при беге, ходьбе и прыжках, участвует в образовании нескольких суставов, является местом прикрепления связок и сухожилий. На задней поверхности кости есть выступающий участок – пяточный бугор, который и поражается при болезни Шинца. В средней части к этому бугру прикрепляется ахиллово сухожилие, а в нижней – длинная подошвенная связка.
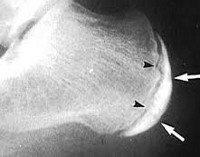
Болезнь Шинца
Течение и стадии
Причиной возникновения болезни Шинца является асептический некроз пяточного бугра, который может возникать в результате генетической предрасположенности, нарушений обмена, нейротрофических расстройств, перенесенных инфекций и частых травм стопы. Пусковым фактором становится высокая механическая нагрузка на бугор пяточной кости, сухожилия стопы и ахиллово сухожилие. Генетическая предрасположенность определяет малое количество или уменьшенный диаметр сосудов, участвующих в кровоснабжении пяточной кости, а инфекции, травмы и другие обстоятельства оказывают неблагоприятное влияние на состояние артерий. Из-за чрезмерных нагрузок тонус сосудов нарушается, участок кости перестает в достаточном количестве получать питательные вещества, развивается асептический некроз (разрушение кости без воспаления и участия инфекционных агентов).
Выделяют пять стадий болезни Шинца:
• Асептический некроз. Питание участка кости нарушается, возникает очаг омертвения.
• Импрессионный (вдавленный) перелом. Омертвевший участок не может выдерживать обычные нагрузки и «продавливается». Одни участки кости вклиниваются в другие.
• Фрагментация. Пораженная часть кости разделяется на отдельные отломки.
• Рассасывание некротизированных тканей.
Причины
• Репарация. На месте некроза образуется соединительная ткань, которая в последующем замещается новой костью.
Симптомы
Обычно заболевание развивается в пубертатном возрасте, хотя возможно и более раннее начало – описаны случаи болезни Шинца у пациентов 7-8 лет. Начинается исподволь. Возможны как острые, так и постепенно усиливающиеся боли в пятке. Болевой синдром возникает преимущественно после нагрузки (бега, продолжительной ходьбы, прыжков). В области пяточного бугра появляется видимая припухлость, однако признаки воспаления (гиперемия, характерное давление, жжение или распирание) отсутствуют. Отличительными признаками болевого синдрома при болезни Шинца является появление болей при вертикальном положении тела через несколько минут или сразу после опоры на пятку, а также отсутствие болей в ночное время и в покое.
Боль в пятке. Вялость. Лейкоцитоз. Раздражительность. Хромота.
Дифференциальная диагностика
Дифференциальная диагностика проводится с бурситом и периоститом пятки, остеомиелитом, костным туберкулезом, злокачественными новообразованиями и острыми воспалительными процессами. Исключить воспаление помогает нормальная окраска кожи в пораженной области и отсутствие специфических изменений крови – СОЭ в норме, лейкоцитоза нет. Для костного туберкулеза и злокачественных опухолей характерны вялость, раздражительность, отказ от привычного уровня физической активности из-за повышенной утомляемости. При болезни Шинца все перечисленные проявления отсутствуют.
Бурсит и периостит пяточной кости развиваются преимущественно у взрослых, резкие боли возникают по утрам и при первых движениях после перерыва, затем пациент «расхаживается» и боль обычно уменьшается. Болезнью Шинца страдают подростки, боль усиливается после нагрузки. Окончательно дифференцировать болезнь Шинца от других заболеваний помогает рентгенография, МРТ и КТ. В сомнительных случаях может потребоваться консультация онколога или фтизиатра.
Лечение
Лечение обычно консервативное, осуществляется в условиях травмпункта или амбулаторного ортопедического приема. Пациенту рекомендуют ограничить нагрузку на ногу, назначают специальные гелевые подпяточники или ортопедические стельки. При резких болях возможна кратковременная фиксация гипсовой лонгетой. Больного направляют на озокерит, электрофорез новокаина с анальгином, ультразвук и микроволновую терапию. Для уменьшения болей применяют лед, назначают препараты из группы НПВП. Показан также прием сосудорасширяющих средств, витаминов В6 и В12.
После уменьшения болей нагрузку на ногу можно возобновить, используя обувь с устойчивым широким каблуком. Ходить в обуви на сплошной подошве не рекомендуется – это увеличивает нагрузку на пяточную область и затягивает выздоровление.
В отдельных случаях при невыносимых болях и отсутствии эффекта от консервативной терапии выполняют хирургическое вмешательство – невротомию подкожного и большеберцового нервов и их ветвей. Следует учитывать, эта операция не только полностью избавляет пациента от боли, но и приводит к потере кожной чувствительности в области пятки.
Прогноз
Прогноз при болезни Шинца благоприятный – обычно все симптомы исчезают в течение 1,5-2 лет. Иногда боли сохраняются в течение более длительного времени, вплоть до полного завершения роста стопы, но исходом в таких случаях тоже становится полное выздоровление.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Асептический некроз бугра пяточной кости, с которым чаще всего сталкиваются девочки подросткового возраста – это остеохондропатия Хаглунда-Шинца. Развивается из-за постоянной перегрузки стопы и при повторяющихся травмах пяток. В некоторых случаях наблюдается двустороннее поражение. Относится к заболеваниям детского и юношеского возраста, у взрослых возникает крайне редко.
Пяточная кость – это самая крупная кость стопы губчатой структуры. На ней лежит повышенная нагрузка во время ходьбы, бега. На задней поверхности кости расположен пяточный бугор – выступающий участок. К нему прикреплено ахиллово сухожилие и длинная подошвенная связка.
 [1]
[1]
Код по МКБ-10
M93.8 Другие уточненные остеохондропатии
Причины остеохондропатии
Причины заболевания:
- Наследственная предрасположенность.
- Обменные нарушения.
- Нейротрофические расстройства.
- Инфекционные заболевания.
- Частые травмы стопы.
Повышенные нагрузки приводят к нарушению тонуса сосудов из-за чего участок кости не получает достаточное количество питательных веществ. На этом фоне происходит разрушение кости без участия инфекционных агентов и воспаления.
 [2], [3], [4], [5], [6], [7], [8]
[2], [3], [4], [5], [6], [7], [8]
Симптомы остеохондропатии
Симптомы болезни Хаглунда-Шинца:
- Дискомфорт при опоре на пятку и после любой нагрузки.
- Отсутствие боли в состоянии покоя.
- Атрофия мышц голени.
- Боли в стопе при сгибании и разгибании.
- Хромота и боли при пальпации пяточного бугра.
При этом заболевание не вызывает отека мягких тканей, атрофии кожи или воспалительных реакций. В ряде случаев после окончания роста стопы болезненные симптомы полностью проходят.
Диагностика остеохондропатии
Диагностика состоит со сбора анамнеза, изучения клинической симптоматики и рентгенологических признаков.
 [9], [10], [11], [12], [13]
[9], [10], [11], [12], [13]
Дифференциальная диагностика
Дифференциация проводится с бурситом, остеомиелитом, периоститом, костным туберкулезом, злокачественными новообразованиями.
 [14], [15], [16], [17], [18], [19], [20], [21]
[14], [15], [16], [17], [18], [19], [20], [21]
Лечение остеохондропатии
Лечение консервативное. Показано ограничение нагрузки на ногу, ношение ортопедических стелек. При резких болях возможна временная фиксация гипсовой лонгетой, прием обезболивающих препаратов.
Прогноз
Патология имеет благоприятный прогноз, поскольку все болезненные симптомы проходят в течение 1-2 лет или до завершения роста стопы.
 [22], [23]
[22], [23]
Источник
Хондропатия не является самостоятельным заболеванием, а выступает как группа патологических состояний, для которых характерно поражение суставов и костей, связанное с нарушениями в зоне роста губчатых тканей. В медицинской терминологии эта патология также известна как остеохондропатия, код по МКБ 10 – М93.
Данное заболевание, по сути, является асептическим некрозом костной ткани, что связывают с нарушениями ее питания. Патология дистрофического характера имеет прямую связь с генетическим фактором.
Также как ювенильный ревматоидный артрит, болезнь чаще диагностируется у детей и подростков разных возрастных категорий и развивается по причине врожденных аномалий, вследствие травматизации и при обменных нарушениях в организме. Основной удар приходится на суставы и кости, подвергающиеся большим нагрузкам: стопы, колена, тазобедренный сустав и т. д. У взрослых при схожих дегенеративно-дистрофических поражениях сустава диагностируется остеоартроз, имеющий похожую клиническую картину.
Симптомы
Атрофия мышц
Боль в мышцах
Боль в суставах
Отечность суставов
- боли в мышцах и суставах;
- отечность;
- «хруст» в костях;
- атрофия мышц.
Виды и классификация хондропатии
Болезнь классифицируют в зависимости от места локализации патологического процесса:
- Остеохондропатия головки бедренной кости проявляется ненавязчивыми болями в области тазобедренного сустава с иррадиацией в колено. В периоды покоя болевой синдром стихает, а при любых физических нагрузках возникает вновь. Данному заболеванию больше подвержены мальчики подросткового возраста. Основная причина возникновения патологии – травматизация тазобедренного сустава.
- Остеохондропатия ладьевидной кости стопы у детей, также известная как болезнь Келлера. Патологический процесс локализуется в области стопы. Недуг проявляется сильными болями в месте поражения с усилениями в ночные часы. Во время ходьбы просматривается характерная хромота. Стопы припухают, а в области пальцев ног наблюдается отечность. Такой процесс чаще возникает у представительниц прекрасного пола в возрасте от 10 до 20 лет включительно.
- Остеохондропатия большеберцовой кости у детей (болезнь Осгуда Щлаттера) характеризуется поражением бугристости большеберцовой кости, что в дальнейшем приводит к омертвению тканей. Первый симптом – появление под коленной чашечкой болезненной шишки. Болезнь чаще возникает у детей подросткового возраста, активно занимающихся спортивной деятельностью.
- При выявлении шишки на задней поверхности пятки диагностируется хондропатия пяточной кости. В пораженной области также наблюдается отечность и воспалительный процесс в области сухожилия. Такая патология чаще отмечается у девочек-подростков.
- Остеохондропатия позвоночника – кифоз прогрессирующей формы, обусловленный ускорением роста еще неокрепших мышц. При такой патологии отмечается деформация грудного отдела и искривление поясничного отдела позвоночника. Заболевание чаще диагностируется у девочек и мальчиков возрастом от 10 до 16 лет.
Другие виды патологических поражений костей и суставов:
- хондропатия полулунной кости;
- головки плюсневой кости;
- бугра пятки;
- ребра;
- таранной кости;
- грудины;
- надколенника;
- коленного сустава;
- остеохондропатия медиального мыщелка бедренной кости и другие виды патологий.
Причины развития
Юношеская хондропатия может развиться под действием предрасполагающих факторов:
- регулярные физические нагрузки;
- травмы;
- изменения возрастного характера;
- нарушенное кровообращение;
- аномалии развития (врожденная форма);
- атрофия бедренных мышц;
- неправильно подобранный размер обуви;
- генетическая предрасположенность.
Группа риска:
- девочки и мальчики подросткового возраста;
- спортсмены;
- дети с врожденными аномалиями и наследственностью.
Остеохондропатия – симптомы заболевания
Определить патологический процесс в мышцах и костях можно по характерным признакам:
- при любых физических нагрузках появляется боль в области поражения;
- отечность и припухлость тканей;
- изменение структуры и атрофия мышц;
- появление хромоты;
- «хруст» суставов при движении;
- ограничение двигательных функций.
Место локализации болевого синдрома зависит от области поражения, характер боли – от степени тяжести протекающего процесса. При обострении и физических нагрузках симптомы усиливаются. Игнорировать признаки хондропатии недопустимо. Своевременное лечение избавит ребенка от мучительных признаков и исключит риски осложнений.
Стадии хондропатии
- На начальном этапе развивающегося процесса наблюдается некроз тканей, что проявляется первыми болевыми ощущениями в местах поражения. Такой период длится на протяжении нескольких месяцев. Определить хондропатию на данном этапе достаточно сложно, даже диагностические методики исследования не всегда выявляют формирование патологии в мышцах.
- На втором этапе прогрессирующей болезни наступает «перелом» компрессионного характера, что предусматривает вовлечение в патологический процесс костей, происходит их вклинивание друг в друга и характерное проседание. Длительность второй стадии болезни – от 2 до 6 месяцев.
- На третьей стадии, продолжительностью от года до 3-х лет, отмечается замещение здоровых тканей грануляционными клетками и «рассасывание» костных участков, подверженных некрозу.
- Последний этап – восстановительный, для которого характерно восстановление формы кости и ее структуры.
Диагностика заболевания
При характерных жалобах и визуальных признаках пациенту необходимо обратиться к профильному врачу. После пальпационного осмотра специалист может направить больного на диагностику с применением инструментальных методик:
- рентгенография пораженной области;
- ультразвуковое исследование;
- КТ, МРТ костей.
Также необходимо пройти гормональные тесты и сдать стандартные лабораторные анализы, позволяющие прояснить картину протекающего процесса в полной мере.
Лечение хондропатии
По результатам диагностики может быть исключена или установлена хондропатия. Как лечить патологический процесс в мышцах и костях определяет профильный врач-ортопед.
В первую очередь разрабатывается медикаментозный курс лечения, основанный на применении следующих препаратов:
- нестероидной группы;
- медикаменты, направленные на улучшение кровообращения;
- витаминные комплексы.
Больному также показана физиотерапия при остеохондропатии:
- лечебные массажи;
- гидромассажные процедуры;
- электрофорез;
- прогревания;
- ЛФК;
- парафиновые аппликации;
- ударно-волновая терапия;
- магнитотерапия;
- лечение лазером и другие эффективные методики.
При выявлении серьезных патологий показано хирургическое вмешательство (костно-пластические операции).
Возможные осложнения и последствия хондропатии:
- патологические нарушения функциональности суставов;
- видоизменение костной структуры;
- ограничение подвижности;
- разрушение кости;
- дистрофическое поражение суставов.
Чтобы не допустить вероятных осложнений, необходимо своевременно обращаться за помощью к медикам и выполнять все рекомендации лечебного курса. При соблюдении всех назначений прогнозы хондропатии благоприятные.
Профилактика
Любую болезнь легче предупредить, чем излечить. Чтобы избавить ребенка от болезненных симптомов и длительного лечения остеохондропатии, рекомендуется с ранних лет выполнять профилактические рекомендации опытных медиков:
- Не допускать ношения тесной обуви. Желательно выбирать ортопедические модели правильного размера.
- Ограничить время спортивных занятий, не допуская перегрузки организма.
- При необходимости выполнения упражнений с усиленными физическими нагрузками использовать специальный корректирующий корсет.
- По возможности избегать травм и случайных падений.
- При выявлении первых признаков не откладывать визит к врачу «на потом».
- Правильное сбалансированное питание.
Соблюдение этих несложных мер позволит снизить риски развития хондропатии до минимума.
Источник

