Хвороба і синдром іценка кушинга
Матеріал з Вікіпедії — вільної енциклопедії.
У Вікіпедії є статті про інші значення цього терміна: Хвороба (значення).
Хворо́ба Іце́нка-Ку́шинга (ХІК) — ендокринне захворювання, пов’язане з гіперпродукцією гіпофізом чи його аденомою з гіперпродукцією АКТГ, що призводить до ендогенного гіперкортицизму та відповідної клінічної картини.[1][2]
Захворювання найчастіше спостерігається у віці від 20 до 40 років, але зустрічається і в дітей та людей віком понад 50 років. Жінки хворіють у 5 разів частіше, ніж чоловіки. Захворюваність на ХІК становить приблизно 2,0-2,2 хворих на 1 млн населення на рік і значно скорочує тривалість життя. При тяжкій формі хвороби без лікування тривалість життя не перевищує 5-7 років.
Етимологія[ред. | ред. код]
Свою назву хвороба та синдром отримали на честь американського нейрохірурга Гарві Кушинга, який описав та опублікував клінічний випадок з симптомами гіперпродукції АКТГ у 1912р. у 23-річної пацієнтки Мінні Г.[3][4]
Микола Іценко описав хворобу в 1924р. та за цей внесок його ім’я також застосовується в назві хворобі в деяких країнах.
Причини захворювання[ред. | ред. код]
Етіологія захворювання не встановлена. У жінок хвороба Іценко-Кушинга частіше виникає після пологів. В анамнезі у хворих обох статей зустрічаються забої голови, струс мозку, травми черепа, енцефаліти, арахноїдити і інші ураження центральної нервової системи. Більшість кортикотропін-секретуючих аденом локалізується в передній частині гіпофіза (60 %), решта — в задній і середній її частинах. Макроаденоми зустрічаються тільки у 10 % хворих, найбільш характерні мікроаденоми (90 %). Іноді при хворобі Іценко-Кушинга пухлина при морфологічному дослідженні не визначається — тільки гіперплазія базофільних клітин гіпофізу.
Механізми виникнення і розвитку захворювання[ред. | ред. код]
Патогенетичною основою хвороби Іценко-Кушинга є зміна в механізмі контролю секреції кортикотропіну. Порушується механізм регуляції функції гіпоталамо-гіпофізарно-наднирникової системи, перестає діяти принцип «зворотнього зв’язку» — підвищення рівня кортизолу не призводить до зниження синтезу кортикотропіну в гіпофізі. Втрата контролю секреції кортикотропіну супроводжується постійним підвищенням рівня кортизолу і кортикостерону.
Порушується білковий обмін: внаслідок підвищення рівня кортизолу прискорюються процеси руйнування білків на тлі зниження їх синтезу, прискорюються процеси дессиміляції. Тому порушуються трофічні процеси в м’яких тканинах, кістках і т. д. В крові знижується рівень альбумінів. Прискорення дезамінування ендогенних амінокислот призводить до підвищення виділення азоту з сечею.
Порушення вуглеводного обміну обумовлено відносною недостатністю інсуліну внаслідок підвищення рівня деяких контринсулярних гормонів — кортизолу, глюкагону, соматостатину.
Порушення елекролітного обміну обумовлено підвищенням рівня кортизолу і особливо мінералокортикоїда альдостерону: спостерігається затримка натрію в організмі, гіпернатріємія на тлі втрати калію і гіпокаліємії.
Клінічні ознаки[ред. | ред. код]
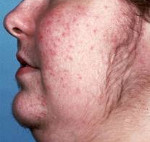
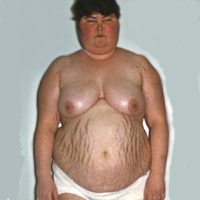
- Ожиріння. Спостерігається у 92 % хворих. Відбувається перерозподіл підшкірно-жирової клітковини за диспластичним типом (навіть якщо вага хворого залишається незміненною) — жир накопичується в області обличчя (місяцеподібне обличчя), шиї, тулуба, живота. Нерідко утворюється жировий горбик в області верхніх грудних хребців. На кінцівках підшкірно-жирова тканина редукована.
- Артеріальна гіпертонія. Ранній і стійкий симптом спостерігається у 90 % хворих. Підвищується і систолічний і діастолічний артеріальний тиск. Гіпертонія обумовлена підвищенням рівня реніну і гіпернатріємією. Накопичення натрію в судинній стінці призводить до підвищення її чутливості до ендогенних прессорних речовин. Гіпернатріємія сприяє гіперволемії. Артеріальна гіпертонія супроводжується змінами судин сітківки і нирок — гіпертонічної ангіопатії сітківки і нефросклерозом. Розвивається гіпертрофія міокарда лівого шлуночка.
- Зміна шкіри (стероїдна дерматопатія). Атрофія шкіри обумовлена порушенням синтезу білків і колагену. Шкіра суха. Внаслідок просвічування капілярів через дерму спостерігається виражений судинний малюнок на грудях, кінцівках, ціанотичний відтінок шкіри грудей, спини, обличчя. Часто акроціаноз. Стриї (смуги розтягування) спостерігаються у 80 % хворих, обумовлені швидким відкладенням жиру. Стриї широкі, червоно-фіолетові, локалізовані на грудях, животі, внутрішній поверхні плечей, стегон, в області грудних залоз. Стриї можуть досягати 8-10 см довжини і ширини 2-3 см. Фарбування їх змінюється в різні фази захворювання: при зворотному розвитку ознак хвороби вони стають білуватими.
- Електролітно-стероїдна кардіопатія. Метаболічні і електролітні зрушення, переважання в серцевому м’язі процесів розпаду білка і гіпокаліємія сприяють у хворих швидкому розвитку недостатності кровообігу. Розвивається електролітно-стероїдна кардіопатія, яка веде до структурних пошкоджень міокарда і порушення скоротливої здатності серцевого м’яза. Явища атеросклерозу у хворих порівняно мало виражені. Кардіопатія проявляється тахікардією, аритміями. Швидко розвивається недостатність кровообігу — приєднуються задишка, набряки, збільшення печінки.
- Стероїдна міопатія. Викликана порушенням білкового обміну, дистрофічними змінами м’язів, зменшенням їх маси і вираженими електролітними зрушеннями — зниженням концентрації внутрішньоклітинного калію (так звана стероїдна міопатія). Спостерігається виражена м’язова слабкість, можлива атрофія м’язів, особливо кінцівок.
- Остеопороз. Спостерігається у 80 % хворих. Пізній симптом, вираженість остеопорозу залежить від тяжкості захворювання. Остеопороз проявляється осальгіями, спонтанними компресійними переломами грудних і поперекових хребців, ребер, грудини, кісток черепа. Компресійні переломи хребців можуть виникати навіть при незначному фізичному навантаженні або травми, і нерідко без видимих причин. При виникненні хвороби Іценко-Кушинга в дитячому віці спостерігається відставання в зростанні, гальмування розвитку епіфізарних хрящів.
- Порушення кальцієвого обміну. Знижується фіксація кальцію в кістковій тканині і абсорбція кальцію у травному тракті. Збільшується виведення кальцію нирками, нерідко розвивається сечокам’яна хвороба, калькульозний пієлонефрит, нефрокальциноз, ХНН.
- Порушення вуглеводного обміну. Порушення толерантності до вуглеводів спостерігається у 50-90 % хворих. Цукровий діабет, викликаний надлишком глюкокортикоїдів, спостерігається у 10-20 % хворих, відрізняється резистентністю до інсуліну, дуже рідкісним проявом кетоацидозу і порівняно легко регулюється дієтою і призначенням бігуанідів.
- Інволюція лімфоїдної тканини. Кортикостероїди пригнічують специфічний імунітет, що призводить до розвитку вторинного імунодефіциту і до утворення трофічних виразок, гнійничкових уражень шкіри, хронічного пієлонефриту, високий ризик приєднання сепсису.
- Порушення статевої функції. Порушення статевої функції спостерігаються у 72 % хворих. Статеві розлади — ранні та постійні симптоми захворювання, обумовлені зниженням гонадотропної функції гіпофізу і підвищенням секреції тестостерону залозами. У жінок спостерігається порушення менструального циклу (опсоменорея, аменорея), пізніше статеве дозрівання, безпліддя. Якщо вагітність виникає, характерна патологічна течія. Спостерігається дрібнокістозне переродження яєчників — зменшення премордіальних фолікулів з розвитком кіст в кортикальному шарі і фіброз строми. Можливі й інші прояви вірилізації: гіпертрихоз, ріст волосся на верхній губі, підборідді, грудях, спині, кінцівках, по білій лінії живота, атрофія молочних залоз, акне, фолікуліт, зрідка спостерігається збільшення клітора. Вираженість вірильного синдрому визначається ступенем збільшення синтезу 17-КС. У чоловіків знижується лібідо, розвивається імпотенція.
- Психоемоційні порушення. Астенодинамічний синдром спостерігається у 97 % хворих, обумовлений підвищеним рівнем кортикотропіну і серотоніну. Спостерігаються виражені зміни з боку нервово-психічної сфери. У хворих з’являються дратівливість, погіршення пам’яті, забудькуватість, зниження інтересу до навколишнього, схильність до депресії. Відзначаються іпохондричні стани. Порушується сон.
Див. також[ред. | ред. код]
- Синдром Кушинга
Примітки[ред. | ред. код]
- ↑ Kumar, Abbas, Fausto. Robbins and Cotran Pathologic Basis of Disease, 7th ed. Elsevier-Saunders; New York, 2005.
- ↑ Newell-Price, J.; Bertagna, X.; Grossman, A.B.; Nieman, L.K. (2006). Cushing’s syndrome. The Lancet 367 (9522): 1605–1617. doi:10.1016/S0140-6736(06)68699-6. Процитовано 30 January 2014.
- ↑ Cushing H: The Pituitary Body and its Disorders: Clinical States Produced by Disorders of the Hypophysis Cerebra. Philadelphia: JB Lippincott, 1912
- ↑ Laws Jr., E.R., Ezzat, S., Asa, S.L., Rio, L.M., Michel, L. & Knutzen, R. (2013). Pituitary Disorders: Diagnosis and Management. United Kingdom: Wiley-blackwell. с. xiv. ISBN 978-0-470-67201-3.
Источник

Болезнь Иценко-Кушинга – нейроэндокринное расстройство, развивающееся вследствие поражения гипоталамо-гипофизарной системы, гиперсекреции АКТГ и вторичной гиперфункции коры надпочечников. Симптомокомплекс, характеризующий болезнь Иценко-Кушинга, включает ожирение, гипертонию, сахарный диабет, остеопороз, снижение функции половых желез, сухость кожных покровов, стрии на теле, гирсутизм и др. С диагностической целью проводится определение ряда биохимических показателей крови, гормонов (АКТГ, кортизола, 17-ОКС и др.), краниограмма, КТ гипофиза и надпочечников, сцинтиграфия надпочечников, проба Лиддла. В лечении болезни Иценко-Кушинга применяется медикаментозная терапия, рентгенотерпия, хирургические методы (адреналэктомия, удаление опухоли гипофиза).
Общие сведения
В эндокринологии различают болезнь и синдром Иценко-Кушинга (первичный гиперкортицизм). Оба заболевания проявляются общим симптомокомплексом, однако имеют различную этиологию. В основе синдрома Иценко-Кушинга лежит гиперпродукция глюкокортикоидов гиперпластическими опухолями коры надпочечников (кортикостеромой, глюкостеромой, аденокарциномой) либо гиперкортицизм, обусловленный длительным введением экзогенных глюкокортикоидных гормонов. В некоторых случаях, при эктопированных кортикотропиномах, исходящих из клеток АПУД-системы (липидоклеточной опухоли яичника, раке легкого, раке поджелудочной железы, кишечника, тимуса, щитовидной железы и др.), развивается, так называемый эктопированный АКТГ-синдром с аналогичными клиническими проявлениями.
При болезни Иценко-Кушинга первичное поражение локализуется на уровне гипоталамо-гипофизарной системы, а периферические эндокринные железы вовлекаются в патогенез заболевания вторично. Болезнь Иценко-Кушинга развивается у женщин в 3-8 раз чаще, чем у мужчин; болеют преимущественно женщины детородного возраста (25-40 лет). Течение болезни Иценко-Кушинга характеризуется тяжелыми нейроэндокринными нарушениями: расстройством углеводного и минерального обмена, симптомокомплексом неврологических, сердечно-сосудистых, пищеварительных, почечных расстройств.
Болезнь Иценко – Кушинга
Причины болезни Иценко-Кушинга
Развитие болезни Иценко-Кушинга в большинстве случаев связано с наличием базофильной или хромофобной аденомы гипофиза, секретирующей адренокортикотропный гормон. При опухолевом поражении гипофиза у пациентов выявляется микроаденома, макроаденома, аденокарцинома. В некоторых случаях отмечается связь начала заболевания с предшествующими инфекционными поражениями ЦНС (энцефалитом, арахноидитом, менингитом), черепно-мозговыми травмами, интоксикациями. У женщин болезнь Иценко-Кушинга может развиваться на фоне гормональной перестройки, обусловленной беременностью, родами, климаксом.
Основу патогенеза болезни Иценко-Кушинга составляет нарушение гипоталамо-гипофизарно-надпочечниковых взаимоотношений. Снижение тормозящего влияния дофаминовых медиаторов на секрецию КРГ (кортикотропного рилизинг-гормона) приводит к гиперпродукции АКТГ (адренокортикотропного гормона).
Повышенный синтез АКТГ вызывает каскад надпочечниковых и вненадпочечниковых эффектов. В надпочечниках увеличивается синтез глюкокортикоидов, андрогенов, в меньшей степени – минералокортикоидов. Повышение уровня глюкокортикоидов оказывает катаболический эффект на белково-углеводный обмен, что сопровождается атрофией мышечной и соединительной ткани, гипергликемией, относительной недостаточностью инсулина и инсулинорезистентностью с последующим развитием стероидного сахарного диабета. Нарушение жирового обмена вызывает развитие ожирения.
Усиление минералокортикоидной активности при болезни Иценко-Кушинга активизирует ренин-ангиотензин-альдостероновую систему, способствуя тем самым развитию гипокалиемии и артериальной гипертензии. Катаболическое влияние на костную ткань сопровождается вымыванием и снижением реабсорбции кальция в желудочно-кишечном тракте и развитием остеопороза. Андрогенные свойства стероидов вызывают нарушение функции яичников.
Формы клинического течения болезни Иценко-Кушинга
Тяжесть течения болезни Иценко-Кушинга может быть легкой, средней или тяжелой. Легкая степень заболевания сопровождается умеренно-выраженными симптомами: менструальная функция может быть сохранена, остеопороз иногда отсутствует. При средней степени тяжести болезни Иценко-Кушинга симптоматика выражена ярко, однако осложнения не развиваются. Тяжелая форма заболевания характеризуется развитием осложнений: атрофии мышц, гипокалиемии, гипертонической почки, тяжелых психических расстройств и т. д.
По скорости развития патологических изменений различают прогрессирующее и торпидное течение болезни Иценко-Кушинга. Прогрессирующее течение характеризуется быстрым (в течение 6-12 месяцев) нарастанием симптомов и осложнений заболевания; при торпидном течении патологические изменения формируются постепенно, на протяжении 3-10 лет.
Симптомы болезни Иценко-Кушинга
При болезни Иценко-Кушинга развиваются нарушения жирового обмена, изменения со стороны костной, нервно-мышечной, сердечно-сосудистой, дыхательной, половой, пищеварительной системы, психики.
Пациенты с болезнью Иценко-Кушинга отличаются кушингоидной внешностью, обусловленной отложением жировой ткани в типичных местах: на лице, шее, плечах, молочных железах, спине, животе. Лицо имеет лунообразную форму, образуется жировой «климактерический горбик» в области VII шейного позвонка, увеличивается объем грудной клетки и живота; при этом конечности остаются относительно худыми. Кожа становится сухой, шелушащейся, с выраженным багрово-мраморным рисунком, стриями в области молочных желез, плеч, живота, внутрикожными кровоизлияниями. Нередко отмечается возникновение акне или фурункулов.
Эндокринные нарушения у женщин с болезнью Иценко-Кушинга выражаются нарушением менструального цикла, иногда – аменореей. Отмечается избыточное оволосение тела (гирсутизм), рост волос на лице и выпадение волос на голове. У мужчин наблюдается уменьшение и выпадение волос на лице и на теле; снижение полового влечения, импотенция. Начало болезни Иценко-Кушинга в детском возрасте, может приводить к задержке полового развития вследствие снижения секреции гонадотропных гормонов.
Изменения со стороны костной системы, являющиеся следствием остеопороза, проявляются болями, деформацией и переломами костей, у детей – задержкой роста и дифференцировки скелета. Сердечно-сосудистые нарушения при болезни Иценко-Кушинга могут включать артериальную гипертензию, тахикардию, электролитно-стероидную кардиопатию, развитие хронической сердечной недостаточности. Пациенты с болезнью Иценко-Кушинга подвержены частой заболеваемости бронхитом, пневмонией, туберкулезом.
Поражение пищеварительной системы сопровождается появлением изжоги, болей в эпигастрии, развитием хронического гиперацидного гастрита, стероидного сахарного диабета, «стероидных» язв желудка и 12-перстной кишки, желудочно-кишечными кровотечениями. Вследствие поражения почек и мочевыводящих путей могут возникать хронический пиелонефрит, мочекаменная болезнь, нефросклероз, почечная недостаточность вплоть до уремии.
Неврологические нарушения при болезни Иценко-Кушинга могут выражаться в развитии болевого, амиотрофического, стволово-мозжечкового и пирамидного синдромов. Если болевой и амиотрофический синдромы потенциально обратимы под воздействием адекватной терапии болезни Иценко-Кушинга, то стволово-мозжечковый и пирамидный синдромы являются необратимыми. При стволово-мозжечковом синдроме развиваются атаксия, нистагм, патологические рефлексы. Пирамидный синдром характеризуется сухожильной гиперрефлексией, центральным поражением лицевого и подъязычного нервов с соответствующей симптоматикой.
При болезни Иценко-Кушинга могут иметь место психические расстройства по типу неврастенического, астеноадинамического, эпилептиформного, депрессивного, ипохондрического синдромов. Характерно снижение памяти и интеллекта, вялость, уменьшение величины эмоциональных колебаний; пациентов могут посещать навязчивые суицидальные мысли.
Диагностика болезни Иценко-Кушинга
Разработка диагностической и лечебной тактики при болезни Иценко-Кушинга требует тесного сотрудничества эндокринолога, невролога, кардиолога, гастроэнтеролога, уролога, гинеколога.
При болезни Иценко-Кушинга отмечаются типичные изменения биохимических показателей крови: гиперхолестеринемия, гиперглобулинемия, гиперхлоремия, гипернатриемия, гипокалиемия, гипофосфатемия, гипоальбуминемия, снижение активности щелочной фосфатазы. При развитии стероидного сахарного диабета регистрируются глюкозурия и гипергликемия. Исследование гормонов крови выявляет повышение уровня кортизола, АКТГ, ренина; в моче обнаруживаются эритроциты, белок, зернистые и гиалиновые цилиндры, увеличивается выделение 17-КС, 17-ОКС, кортизола.
С целью дифференциальной диагностики болезни и синдрома Иценко-Кушинга выполняются диагностические пробы с дексаметазоном и метопироном (проба Лиддла). Повышение экскреции 17-ОКС с мочой после приема метопирона или снижение экскреции 17-ОКС более чем на 50% после введения дексаметазона указывает на болезнь Иценко-Кушинга, тогда как отсутствие изменений экскреции 17-ОКС свидетельствует в пользу синдрома Иценко-Кушинга.
С помощью рентгенографии черепа (турецкого седла) выявляются макроаденомы гипофиза; при КТ и МРТ головного мозга с введением контраста – микроаденомы (в 50-75% случаев). При рентгенографии позвоночника обнаруживаются выраженные признаки остеопороза.
Исследование надпочечников (УЗИ надпочечников, МРТ надпочечников, КТ, сцинтиграфия) при болезни Иценко-Кушинга выявляет двустороннюю гиперплазию надпочечников. В то же время, несимметричное одностороннее увеличение надпочечника указывает на глюкостерому. Дифференциальная диагностика болезни Иценко-Кушинга проводится с аналогичным синдромом, гипоталамическим синдромом пубертатного периода, ожирением.
Лечение болезни Иценко-Кушинга
При болезни Иценко-Кушинга требуется устранить гипоталамические сдвиги, нормализовать секрецию АКТГ и кортикостероидов, восстановить нарушенный обмен веществ. Для лечения заболевания может применяться медикаментозная терапия, гамма-, рентгенотерапия, протонотерапия гипоталамо-гипофизарной области, хирургическое лечение, а также сочетание различных методов.
Медикаментозная терапия применяется в начальных стадиях болезни Иценко-Кушинга. С целью блокады функции гипофиза назначается резерпин, бромокриптин. Кроме препаратов центрального действия, подавляющих секрецию АКТГ, в терапии болезни Иценко-Кушинга могут применяться блокаторы синтеза стероидных гормонов в надпочечниках. Проводится симптоматическая терапия, направленная на коррекцию белкового, минерального, углеводного, электролитного обмена.
Гамма-, рентгено- и протонотерапия обычно проводятся пациентам, у которых отсутствуют рентгенологические данные за опухоль гипофиза. Одним из методов лучевой терапии является стереотаксическая имплантация в гипофиз радиоактивных изотопов. Обычно через несколько месяцев после лучевой терапии наступает клиническая ремиссия, которая сопровождается снижением массы тела, АД, нормализаций менструального цикла, уменьшением поражения костной и мышечной систем. Облучение области гипофиза может сочетаться с односторонней адреналэктомией или направленной деструкцией гиперплазированного вещества надпочечника.
При тяжелой форме болезни Иценко-Кушинга может быть показано двустороннее удаление надпочечников (двусторонняя адреналэктомия), требующее в дальнейшем пожизненной ЗТ глюкокортикоидами и минералокортикоидами. В случае выявления аденомы гипофиза производится эндоскопическое трансназальное или транскраниальное удаление опухоли, транссфеноидальная криодеструкция. После аденомэктомии ремиссия наступает в 70-80% случаев, примерно у 20% может возникать рецидив опухоли гипофиза.
Прогноз и профилактика болезни Иценко-Кушинга
Прогноз болезни Иценко-Кушинга определяется длительностью, тяжестью заболевания, возрастом больного. При раннем лечении и легкой форме заболевания у молодых пациентов возможно полное выздоровление. Длительное течение болезни Иценко-Кушинга, даже при устранении первопричины, приводит к стойким изменениям в костной, сердечно-сосудистой, мочевыводящей системах, что нарушает трудоспособность и отягощает прогноз. Запущенные формы болезни Иценко — Кушинга заканчиваются летальным исходом в связи с присоединением септических осложнений, почечной недостаточности.
Пациенты с болезни Иценко-Кушинга должны наблюдаться эндокринологом, кардиологом, неврологом, гинекологом-эндокринологом; избегать чрезмерных физических и психо-эмоциональных нагрузок, работы в ночную смену. Предупреждение развития болезни Иценко-Кушинга сводится к общепрофилактическим мерам – профилактике ЧМТ, интоксикаций, нейроинфекций и т. д.
Источник
