Лечение артериальной гипертонии при метаболическом синдроме

Совокупность нарушений углеводно-липидного обмена в организме называется метаболическим синдромом (МС). Он включает в себя 4 составляющие: повышенное давление, ожирение, невосприимчивость тканей к инсулину и ишемическую болезнь сердца. Искоренить метаболический синдром невозможно, но отсрочить неблагоприятные последствия и замедлить процесс можно.
Что такое метаболический синдром?
Механизм метаболических нарушений окончательно не определен, но пальму первенства отдают неспособности тканей и органов встраивать глюкозу. При этом невостребованный инсулин и глюкоза в избытке циркулируют в кровяном русле, запуская разрушительные процессы. Вместе с дислипидемией, АГ и ИБС образуется «горючая смесь», приводящая к сахарному диабету 2-го типа и сердечно-сосудистым катастрофам (инсульту, инфаркту).
Пациенты с лишними килограммами в 2 раза чаще страдают повышенным давлением. Чем больше общество подвержено фаст-фуд и малоподвижному образу жизни, тем люди с метаболическим синдромом становятся моложе и встречаются чаще.
Вернуться к оглавлению
Причины синдрома
Недостаток подвижности и неправильное питание – основные причины развития синдрома.
Основные причины возникновения МС — наследственность и стиль жизни. И если с генетической предрасположенностью поспорить трудно, то недостаток подвижности и чрезмерное потребление жирной пищи — осознанный выбор. Абдоминальное ожирение подразумевает обхват живота у мужчин 102 см и более, а у женщин — от 88 см. Любопытный факт — чрезмерное увлечение низкокалорийными диетами также приводит к ожирению. Организм думает, что грядут тяжелые времена, и запасает впрок.
Некоторые лекарственные препараты (гормоны, стероиды, оральные контрацептивы) могут стать причиной лишнего веса и резистентности к инсулину. Кроме этого, выделяют следующие пусковые факторы: стрессы, пожилой возраст, курение и алкоголизм, сонное апноэ, гормональные нарушения, климактерический период у женщин.
Вернуться к оглавлению
Симптомы МС
Метаболический синдром длительное время может себя никак не обнаружить. Но раннее выявление и лечение этого недуга обеспечит наилучший результат. Поэтому нужно внимательно относиться даже к самым незначительным жалобам, особенно пациентам группы риска. Основные симптомы МС:
- чрезмерная раздражительность на голодный желудок;
- повышенный аппетит;
- головная и сердечная боль;
- повышенное внутричерепное и артериальное давление;
- жажда;
- запоры;
- усиленное потоотделение;
- тахикардия;
- тяга к сладостям.
Вернуться к оглавлению
Гипертония как симптом
Особенности артериальной гипертонии у пациентов с МС:
- суточные колебания имеют большую амплитуду;
- высокие значения ночью практически нерегулируемые;
- более высокая вариативность значений давления.
Гипертония на фоне метаболического синдрома опасна для жизни больного.
Артериальное давление у пациентов с избыточным весом напрямую зависит от содержания натрия в еде. Невостребованный инсулин способен вызывать задержку натрия в организме, функциональные нарушения стенок сосудов, активировать симпатическую нервную и ренин — ангиотензиновую системы, провоцируя АГ.
Артериальная гипертония ухудшает периферическое кровоснабжение, снижает восприимчивость тканей к инсулину, гиперинсулинемии и инсулинорезистентности. Образуется замкнутый круг, в котором АГ и причина, и следствие. Именно поэтому так важно грамотно подобрать терапию и добиться снижения давления до удовлетворительных показателей. Для пациентов группы риска (какими и являются больные МС, СД 2 типа и ожирением) ― 130/80 мм рт. ст.
Поражение жизненно важных органов (мозг, сердце, почки) вплоть до летального исхода происходит гораздо чаще, если метаболический синдром сопровождается артериальной гипертонией.
Вернуться к оглавлению
Диагностика метаболического синдрома
Первые признаки МС можно определить уже при визуальном осмотре (лишний вес) и по семейной истории болезни (наследственный фактор). В диагностических целях осуществляют суточный мониторинг артериального давления и проводят биохимические исследования, определяя:
- уровень инсулина в крови;
- липидограмму;
- глюкозу натощак и с нагрузкой;
- с-реактивный белок;
- микроальбуминурию.
Вернуться к оглавлению
Особенности лечения гипертонии при метаболическом синдроме
Сердечно-сосудистая смертность у пациентов с АГ при метаболическом синдроме по данным многоцентровых исследований прогрессивно уменьшается при снижении давления. При этом выбор антигипертензивной терапии усложняется по ряду причин:
- лекарственные препараты не должны оказывать метаболического эффекта, влиять на липидный и углеводный обмен;
- предпочтение отдается комбинации нескольких групп веществ в минимальных терапевтических дозах;
- доказанная эффективность на конечные точки и наличие дополнительных плейотропных эффектов;
- коррекция всех модифицируемых факторов риска и лечение сопутствующих заболеваний.
Вернуться к оглавлению
Мочегонные
Мочегонные препараты нужно принимать в составе комплексной терапии.
Различают петлевые, тиазидные и калийсберегающие диуретики. Все они неплохо справляются со снижением давления, потому что основная причина развития АГ при МС — увеличение объема циркулирующей крови. Основной останавливающий фактор — метаболические эффекты, которые проявляются при использовании высоких терапевтических доз. Поэтому диуретики применяют в комплексной терапии с другими группами антигипертензивных препаратов в низких и средних дозах. Механизм действия мочегонных препаратов:
- уменьшение объема плазмы;
- снижение общего сопротивления сосудов;
- предотвращение сужение стенок сосудов под воздействием вазоконстрикторов;
- прямое влияние на ток ионов через мембрану клеток сосудов.
Вернуться к оглавлению
Бета-1-адреноблокаторы
Для лечения гипертонии при метаболическом синдроме используют высокоселективные бета-блокаторы, которые не влияют на углеводно-липидный обмен. Самым распространенным представителем группы является «Бисопролол». Бета-блокаторы не комбинируют с диуретиками. Механизм действия:
- уменьшение сердечного выброса;
- угнетение секреции ренина в почках;
- снижение центральной вазомоторной активности;
- улучшение функции эндотелия при длительном приеме.
Вернуться к оглавлению
Ингибиторы АПФ
Снижают давление за счет уменьшения общего периферического сопротивления сосудов. Не только не оказывают негативного воздействия на метаболические процессы, но даже уменьшают инсулинорезистентность («Периндоприл»). Обладают дополнительным благоприятным действием на сердце (уменьшают гипертрофию левого желудочка) и почки (понижают давление в клубочках), но могут стать причиной сухого кашля и ангионевротического отека.
Вернуться к оглавлению
Антагонисты рецепторов ангиотензина II (сартаны)
Препарат сочетают с диуретиками и антагонистами кальция.
Специфически блокируют ренин-ангиотензин-альдостероновую систему. По механизму действия схожи с ингибиторами АПФ, но лишены классовых нежелательных реакций. Сартаны не влияют на липидно-углеводный обмен, улучшают работу почек, не вызывают сухого кашля, обеспечивая легкость лечения. Отлично подходят для комбинации с диуретиками и блокаторами кальциевых каналов.
Вернуться к оглавлению
Антагонисты кальция
Широкое применение для лечения АГ получили вазоселективные (расслабляют только сосуды, а не сердечную мышцу) антагонисты кальция длительного действия. Они снимают тонус кровяного русла, улучшают функцию эндотелия, регулируют выделение сосудами медиаторов сужения—расширения, обладают антиоксидантным и антисклеротическим эффектом. При этом блокаторы кальциевых каналов хорошо снижают давление и безопасны с метаболической точки зрения.
Вернуться к оглавлению
Агонисты I1-имидазолиновых рецепторов
Используются в сочетании с другими группами. I1-агонисты угнетают симпатическую нервную систему, снижая тонус сосудов и уменьшая общее периферическое сопротивление. У пациентов с МС при приеме лекарственных средств этой группы увеличивается скорость кровотока, улучшается функция эндотелия, уменьшается инсулинорезистентность и уровень гликемии. Нет убедительных данных о конечных точках исследований, поэтому широкой самостоятельной практики не нашли.
Пациентам с метаболическим синдромом для коррекции артериального давления предпочитают сочетанную терапию. Такая гипертензия тяжело поддается лечению, а риск развития осложнений чрезвычайно высок. Наиболее удачными считаются комбинации антагонистов кальция с ингибиторами АПФ или сартанами. В симбиозе они не только повышают действие и плейотропные эффекты, но и нивелируют побочные действия друг друга.
Источник
Чего-то у меня оно все чаще и чаще стало замечаться. Года 4 назад стало прыгать до 140/100. Чувствовал себя офигенно погано, замечал любое повышение. Сейчас бывает померю себе — у меня 130/90, а я даже не замечаю его. Правда пару раз было 160/105, но я думаю тогда из-за нервов было. Алексей
Таблетки от давления
Выбор лекарства для лечения гипертонии при метаболическом синдроме весьма сложен. Необходимо исключить препараты, оказывающих неблагоприятные воздействия на обмен жиров и углеводов.
Препараты выбора для лечения артериальной гипертензии при метаболическом синдроме: бета1-адреноблокаторы, антагонисты кальция, ингибиторы ангиотензинпревращающего фермента, антагонисты рецепторов ангиотензина II, агонисты имидазолиновых рецепторов (I1).
Бета1-адреноблокаторы
- Атенолол (Атенолол, Бетакард-50, Принорм, Тенолол, Тенорик, Теноретик, Хайпотен);
- Бисопролол (Бисогамма, Бисокард, Конкор, Коронал);
- Бетаксолол (Бетоптик, Локрен);
- Метопролол (Вазокардин, Корвитол, Логимакс, Метокард, Эгилок, Эмзок);
- Небиволол (Небилет);
- Талинолол (Корданум);
- Эсмолол (Бревиблок).
Высокоселектвные бета1-адреноблокаторы чаще оказывают нейтральное действие на уровень глюкозы и липидов крови — хорошо!!! Высокоселектвные бета1-адреноблокаторы можно без опасения назначать для лечения артериальной гипертонии при метаболическом синдроме.
Мочегонные
Тиазидные (гидрохлоротиазид, метиклотиазид) и тиазидоподобные (хлорталидон, клопамид) диуретики в средних и высоких дозах (более 25 мг/сутки) повышают уровень триглицеридов, общего холестерина и липопротеинов низкой плотности (ЛПНП) — плохо!!!, а так же повышают уровень глюкозы — плохо!!! Тиазидоподобный диуретик — индапамид и калийсберегающие диуретики (триамтерен, амилорид и спиронолактон) не оказывают отрицательного влияния на метаболизм липидов и углеводов — хорошо!!!
Антагонисты кальция
- Дилтиазем (Алтиазем РР);
- Верапамил (Изоптин, Верапамил);
- Нифедипин (Нифекард ХЛ);
- Фелодипин (Фелодип);
- Амлодипин (Норваск);
- Исрадипин;
- Лацидипин (Лаципил).
Антагонисты кальция не оказывают негативного влияния на уровень глюкозы и липидов в крови — хорошо!!! Амлодипин и нифедипин положительно действуют на обмен липидов и чувствительность тканей к инсулину — хорошо!!!
Ингибиторы АПФ
- Каптоприл (Капотен)
- Эналаприл (Ренитек)
- Лизиноприл (Диротон)
- Рамиприл (Хартил, Тритаце)
- Фозиноприл (Моноприл)
- Квинаприл (Аккупро)
- Моэксиприл (Моэкс)
- Периндоприл (Престариум)
- Спираприл (Квадроприл)
- Цилазаприл (Инхибейс)
Ингибиторы АПФ не оказывают отрицательного воздействия на уровенть глюкозы и липидов в крови — хорошо!!! Ингибиторы АПФ можно отнести к препаратам выбора при лечении артериальной гипертензии при метаболическом синдроме.
Антагонисты рецепторов ангиотензина II
- Лозартан (Козаар)
- Валсартан (Диован)
- Ирбесартан (Апровель)
- Кандесартан (Атаканд)
- Телмисартан (Микардис)
- Эпросартан (Теветен)
Антагонисты рецепторов ангиотензина II 1-ого типа оказывают нейтральное действие на обмен жиров и углеводов — хорошо!!! Антагонистов рецепторов ангиотензина II безопасны для лечение артериальной гипертензии при метаболическом синдроме. Лозартан (Козаар) снижает резистентность периферических тканей к инсулину, уменьшает гиперинсулинемию, и понижает уровень мочевой кислоты, что может быть полезно при метаболическом синдроме.
Агонисты имидазолиновых рецепторов (I1)
- Моксонидин (Физиотенз, Моксогамма)
Улучшают липидный состав крови, повышают чувствительность тканей к инсулину — хорошо!!! Их применение у пациентов с метаболическим синдромом актуально.
Смотри еще:
Метаболический синдром: ОЖИРЕНИЕ, ГИПЕРТОНИЯ, САХАРНЫЙ ДИАБЕТ, ПОВЫШЕННЫЙ ХОЛЕСТЕРИН — это «смертельный квартет»
Лечение ожирения при метаболическом синдроме
Как понять есть ли у Вас диабет
Таблетки от диабета при метаболическом синдроме
Чем снижать холестерин при сахарном диабете, ожирение, артериальной гипертонии
Источник
Дата публикации 26 марта 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию. Все эти нарушения связаны в одну патогенетическую цепь. Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне).[4]
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа.[5]
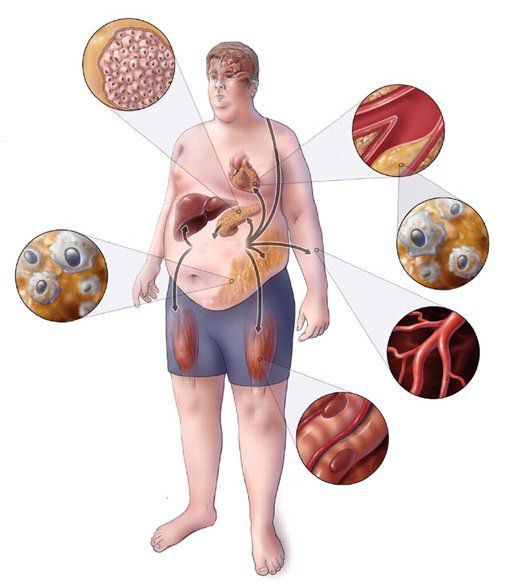
Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям.[3][7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы метаболического синдрома
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
- абдоминального ожирения;
- артериальной гипертензии;
- изменениям углеводного, липидного и пуринового обмена.
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
Патогенез метаболического синдрома
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина. Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям. Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Классификация и стадии развития метаболического синдрома
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным. Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента. Для этого следует учитывать:
- степень ожирения и артериальной гипертензии;
- выраженность метаболических изменений;
- наличие или отсутствие сахарного диабета и заболеваний, связанных с атеросклерозом.
В зависимости от индекса массы тела (ИМТ), который рассчитывается делением веса (кг) на рост (м2), классифицируются следующие типы массы тела (МТ):
- нормальная МТ — ИМТ ≥18,5 <25;
- избыточная МТ — ≥25 <30;
- ожирение I степени — ≥30 <35;
- ожирение II степени — ≥35 <40;
- ожирение III степени — ≥40.
ИМТ <18,5 характеризуется как дефицит массы тела.
Важную роль играет распределение жировой ткани. Различают два типа ожирения:
- гиноидный (по типу «груша»), когда избыточная жировая ткань распределяется преимущественно на бёдрах и ягодицах;
- андроидный (по типу «яблоко»; абдоминальное ожирение), с преимущественной локализацией жира в области верхней половины тела (живот, грудь, плечи, спина).

Второй тип ожирения является более патогенным в плане риска возникновения сердечно-сосудистых заболеваний и сахарного диабета. Это связано с ожирением внутренних органов, в том числе печени (висцеральное ожирение, неалкогольная жировая болезнь печени), снижением сатурации крови кислородом из-за перехода дыхания на грудной, поверхностный тип и эндокринной активностью висцеральной жировой ткани с патологическим изменением выработки адипокинов (лептин, грелин, адипонектин). Выявлена чёткая корреляция между увеличением абдоминальной жировой ткани и индекса массы тела с риском сопутствующих заболеваний. Считается, что риски начинают нарастать при увеличении окружности талии (ОТ) >80 см у женщин и 94 см у мужчин, а при ОТ >88 см и 102 см соответственно риск возрастает значительно.
Центральным патологическим звеном метаболического синдрома является изменение углеводного обмена. Концентрацию глюкозы оценивают в капиллярной крови (норма <5,6) и в венозной плазме (норма <6,1) натощак в ммоль/л. Гипергликемией натощак считается показатель ≥5,6 <6,1 и ≥6,1; <7,0; сахарный диабет — ≥6,1 и ≥6,1 <7,0, соответственно. Через 2 часа после углеводной нагрузки (75 гр глюкозы или 125 гр сахара рафинада, растворённых в 200 мл воды) нормальный показатель концентрации глюкозы в капиллярной и венозной крови — <7,8 ммоль/л; НТГ — ≥7,8 <11,1 и сахарный диабет — ≥11,1.
Ещё один важный компонент метаболического синдрома — артериальная гипертензия, которая может носить вторичный характер. Нормальным считается систолическое артериальное давление (САД) 120-129 мм рт.ст и диастолическое артериальное давление (ДАД) 80-84 мм рт.ст. САД <120 и ДАД <80 называют оптимальным давлением, а САД 130-139 и ДАД 85-89 — высоким нормальным артериальным давлением. Различают три степени артериальной гипертензии:
- 1 ст. – САД 140-159, ДАД 90-99;
- 2 ст. – САД 160-179, ДАД 100-109;
- 3 ст. – САД ≥180, ДАД ≥110.
Повышение артериального давления характеризуется повышением риска сердечно-сосудистых событий.
Для метаболического синдрома характерны также изменения липидного обмена, которые классифицированы в таблице ниже (в ммоль/л).
| Параметры липидов | Риск низкий | Риск умеренный | Риск высокий | Риск очень высокий |
|---|---|---|---|---|
| ОХ | ≤5,5 | ≤5 | ≤4,5 | ≤4 |
| ХС-ЛПНП | ≤3,5 | ≤3 | ≤2,5 | ≤1,8 |
| ХС-ЛПВП | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 | муж. >1 жен. >1,2 |
| Триглицериды | ≤1,7 | ≤1,7 | ≤1,7 | ≤1,7 |
| ХС не-ЛПВП | ≤4,3 | ≤3,8 | ≤3,3 | ≤2,6 |
| Примечание: ОХ — общий холестерин; ХС-ЛПНП — холестерин липопротеинов низкой плотности; ХС-ЛПВП — холестерин липопротеинов высокой плотности; ХС не-ЛПВП — холестерин, не связанный с липопротеинами высокой плотности. | ||||
Осложнения метаболического синдрома
Так как метаболический синдром является сочетанием факторов риска сердечно-сосудистых и обменных заболеваний, именно эти патологии и являются его осложнениями. Речь идёт, в первую очередь, о сахарном диабете, ишемической болезни сердца и их осложнениях: диабетическая ангио-, нейро- и нефропатия, острая коронарная недостаточность, сердечная недостаточность, нарушение сердечного ритма и проводимости, внезапная сердечная смерть, цереброваскулярные заболевания и болезни периферических артерий.[17] Прогрессирование артериальной гипертензии также приводит к поражению органов-мишеней и ассоциированным клиническим состояниям.
Диагностика метаболического синдрома
Для диагностики метаболического синдрома необходимо выявить у пациента основной признак — абдоминальное ожирение по измерению ОТ (>80 см у женщин и >94 см у мужчин) и хотя бы два дополнительных критерия, которые включают в себя:
- артериальную гипертензию (артериальное давление ≥140/90 мм рт.ст.);
- липидные показатели (ммоль/л) — повышение концентрации в крови триглицеридов ≥1,7; снижение ХС ЛПВП <1,0 у мужчин; <1,2 у женщин и повышение ХС ЛПНП >3,0;
- углеводные показатели (ммоль/л) — гипергликемия натощак ≥6,1 и НТГ 7,8 – <11,1.[8]
В клинических условиях нужно дифференцировать метаболический синдром от механического сочетания факторов риска, например артериальной гипертензии, избыточной массы тела без признаков абдоминального ожирения и повышения уровня ОХ крови, что встречается довольно часто (до 30%). В сомнительных случаях рекомендовано дополнительное определение инсулинорезистентности по следующим методикам:
- оценка базальной гиперинсулинемии в крови натощак (гиперинсулинемия — >18 мкед/мл);
- показатель HOMA-IR — произведение значения инсулина натощак (мкед/мл) на величину глюкозы (ммоль/л), разделить на 22,5 (значение большее, чем 2,27, считается инсулинорезистентностью);
- индекс Caro — соотношение тощаковой глюкозы (в ммоль/л) к инсулину (в мкед/мл) (инсулинорезистентность – значение < 0,33).[12]
Лечение метаболического синдрома
Лечение метаболического синдрома следует разделить на немедикаментозное и медикаментозное.
Немедикаментозное лечение синдрома Reaven — это ведение здорового образа жизни, отказ от курения и злоупотребления алкоголем, оптимальная двигательная активность[14], рациональное питание, а также разумное использование природных и преформированных физических лечебных факторов (массаж, подводный душ-массаж, гипокситерапия и гиперкапния, водолечение, талассотерапия, бальнео- и термотерапия, внутренний прём минеральных вод, общие магнитотерапевтические воздействия)[15], психотерапевтических методик и обучающих программ.[13]
Медикаментозное лечение метаболического синдрома, в зависимости от наличия тех или иных его компонентов, может включать гиполипидемические, антигипертензивные препараты, медикаменты для снижения инсулинорезистентности, постпрандиальной гипергликемии и веса.
Основными препаратами, которые используют при лечении артериальной гипертензии у больных синдромом Reaven и сахарным диабетом, являются ингибиторы ангиотензинпревращающего фермента, сартаны и агонисты имидазолиновых рецепторов. Однако для достижения целевого уровня артериального давления часто необходимо сочетание различных классов медикаментов, таких как пролонгированных блокаторов медленных кальциевых каналов, высокоселективных бета-адреноблокаторов и тиазидоподобных диуретиков (индапамид) в сочетании с медикаментами первой линии.[10]
Для коррекции нарушений липидного обмена при метаболическом синдроме первоначально используются статины, возможно их сочетание с эзетролом и фибратами. Основной механизм действия статинов — снижение внутриклеточного синтеза ОХ за счёт обратимого блокирования фермента 3-гидрокси-3-метилглютарил-кофермент А редуктазы. Оно ведёт к увеличению количества рецепторов к ХС-ЛПНП на поверхности гепатоцита и снижению концентрации ХС-ЛПНП в крови. Помимо этого, статины имеют плейотропные эффекты, такие как антитромбогенный, противовоспалительный, улучшение функции эндотелия, что приводит к стабилизации атеросклеротической бляшки. Современные статины способны вместе со снижением ХС-ЛПНП до 55% уменьшать триглицериды до 30% и повышать ХС-ЛПВП до 12%. В то же время, ключевое достоинство статинотерапии — снижение сердечно-сосудистых осложнений и общей смертности[1]. Эффективней всего использовать аторвастатин (10-80 мг/сут) или розувастатин (5-40 мг/сут).[11]
При неэффективности монотерапии статинами целесообразно присоединение эзетрола в дозе 10 мг/сут, который препятствует всасыванию ОХ в кишечнике и может усиливать снижение ХС-ЛПНП на 15-20%.
Фибраты — ещё один класс липидснижающих препаратов. Они расщепляют богатые триглицеридами жировые частицы, снижают синтез свободных жирных кислот и повышают ХС-ЛПВП путём увеличения распада ЛНП. Это приводит к значительному уменьшению триглицеридов (до 50%), ХС-ЛПНП (до 20%) и увеличению ХС-ЛПВП (до 30%). Фибраты также имеют плейотропные эффекты: снижают концентрацию мочевой кислоты, фибриногена и улучшают инсулиночувствительность, однако их положительное влияние на прогноз пациентов не доказано. Наиболее эффективный и безопасный препарат этой группы — фенофибрат 145 мг/сут.
Для снижения инсулинорезистентности препаратом выбора является метформин, который обладает доказанным положительным эффектом на тканевую инсулинорезистентность через усиление поглощения глюкозы тканями-мишенями. Метформин уменьшает скорость всасывания углеводов в тонкой кишке, оказывает периферическое анорексигенное действие, уменьшает продукцию глюкозы печенью, улучшает транспорт глюкозы внутри клеток. Положительное воздействие метформина (1500-3000 мг/сутки) на конечные точки обусловлено снижением инсулинорезистентности, системными метаболическими эффектами (снижение веса, липидных нарушений, факторов свёртываемости крови и т.д.).[9]
Для снижения постпрандиальной гипергликемии используют акарбозу, которая обратимо блокирует глюкоамилазы, сахарозы и мальтазы в верхнем отделе тонкой кишки. В итоге непереваренные углеводы достигают нижние отделы кишечника, и абсорбция углеводов пролонгируется. Вместе с тем, у акарбозы выявлены дополнительные эффекты. В исследовании STOP-NIDDM (2002 год) у больных метаболическим синдромом, принимающих акарбозу дозировкой 300 мг/сут, продемонстрировано снижение развития сахарного диабета на 36%, новых случаев артериальной гипертензии на 34% и суммарного показателя сердечно-сосудистых событий на 46%[6].
При наличии у пациента с синдромом Reaven сахарного диабета второго типа могут применяться современные классы сахароснижающих препаратов, такие как аналог глюкагоноподобного пептида-1, ингибитор дипептидилпептидазы-4 и ингибитор натрийзависимого переносчика глюкозы второго типа. Представитель последнего класса эмпаглифлозин (Джардинс) в исследовании EMPA-REG OUTCOME (2016 год) снизил сердечно-сосудистую смертность у больных сахарным диабетом второго типа на 36%.
Медикаментозная коррекция морбидного ожирения показана, если немедикаментозное лечение не приводит к снижению массы тела более чем на 5% от исходного. Препараты для лечения ожирения делятся на аноретики центрального действия (сибутрамин), и средства, воздействующие на желудочно-кишечный тракт, например орлистат (Ксеникал).
Препарат для снижения аппетита сибутрамин в меньшей степени воздействует на дофаминовые и холинергические процессы, но уменьшает потребление жиров и углеводов, что приводит к похудению и улучшает жировой и углеводный метаболизм. Артериальное давление и частота сердечных сокращений при этом повышается только на 5%.
Орлистат является ингибитором желудочной и панкреатической липаз, вследствие чего треть пищевых триглицеридов не всасывается и снижается их концентрация в крови, что приводит к уменьшению калоража пищи и веса. Кроме того, снижается артериальное давление, уровень глюкозы и инсулинорезистентности.
В медицинской практике лечение метаболического синдрома зависит от наличия и выраженности его компонентов. В таблице ниже показана тактика подбора терапии при вариантах синдрома Reaven, которые встречаются наиболее часто.
| АО+АГ+НТГ (СД) Умеренный ССР | АО+АГ+ДЛ Высокий ССР | АО+АГ+НТГ (СД)+ДЛ Высокий и очень высокий ССР | ||
|---|---|---|---|---|
| Д/ФН+АГП+ГГП | Д/ФН+АГП+ГЛП | Д/ФН+АГП+ГГП+ГЛП | ||
| Примечание ССР – сердечно-сосудистый риск; АГ – артериальная гипертензия; АО – абдоминальное ожирение; ДЛ – дислипидемия; НТГ – нарушение толерантности к глюкозе; СД – сахарный диабет; Д/ФН – диета/физическая нагрузка; АГП – антигипертензивный препарат; ГГП – гипогликемический препарат; ГЛП – гиполипидемический препарат. | ||||
Источник
