Нефритический синдром включает в себя следующие симптомы


Нефритический синдром — комплекс клинических признаков, обусловленный иммунновоспалительным процессом в почках. Поражение клубочкового аппарата проявляется азотемией, гематурией, протеинурией, гипертензией и отечностью мягких тканей. Интерстициальная ткань и канальцы почек повреждаются в меньшей степени. У больных возникает боль в пояснице, повышается температура тела, в моче появляется кровь или гной.
Нефритический синдром является основным клиническим проявлением гломерулонефрита. В настоящее время его выделяют в отдельную нозологию. Нефрит представляет собой вторичное воспалительное поражение почек при аутоиммунных и генетических патологиях. По данным ВОЗ нефритический синдром может быть как самостоятельным недугом, так и проявлением иной соматической болезни.
Нефритический синдром – это совокупность клиническо-лабораторных признаков, которые характеризуют изменения, происходящие в почках у больных с первичными или вторичными нефропатиями. По мере прогрессирования патологии развиваются грубые нарушения почечных функций, приводящие к хронической почечной недостаточности. Это опасное состояние требует оказания квалифицированной медицинской помощи в условиях стационара. В противном случае могут развиться серьезные осложнения и даже летальный исход.
Этиология
Нефритический синдром является проявлением различных инфекционных и неинфекционных заболеваний. Его причинами становятся:
- Гломерулонефрит стрептококкового происхождения,

- Бактериальная или вирусная инфекция — пневмококки, менингококки, эховирусы, Коксаки, цитомегаловирус, герпес-вирусы,
- Аутоиммунные заболевания — периартериит, васкулит, синдром Гудпасчера, коллагенозы,
- Введение сывороток или вакцин,
- Радиационное облучение,
- Токсическое воздействие наркотиков и алкоголя,
- Опухоли,
- Диабетическое поражение сосудов почек,
- Микозы,
- Лекарственные нефропатии,
- Интоксикация этанолом, парами ртути, другими химическими веществами,
- Хронические заболевания мочевыводящих путей в анамнезе,
- Резкие перепады температуры воздуха,
- Чрезмерная физическая активность.
Патогенез
Внешние и внутренние антигены циркулируют в крови и проникают в почечные структуры. В ответ на вторжение чужеродных белков активизируется иммунитет, и начинается усиленная продукция антител, нейтрализующих и уничтожающих патогенных агентов. Развивается аутоиммунное воспаление. Сформировавшиеся иммунные комплексы оседают на эпителии клубочков почек, активизируются протеолитические ферменты, формируется ответ иммунной системы на чужеродные вещества.
К поврежденным мембранам клубочкового аппарата направляются иммунокомпетентные клетки. Клубочковая мембрана отекает, повышается ее проницаемость для белков и клеток крови, снижается фильтрация воды и ионов натрия, в моче обнаруживают протеины, а в крови — снижение уровня альбуминов. В кровь выделяются медиаторы воспаления — цитокины, обеспечивающие взаимосвязь между иммунными клетками. Диспротеинемия способствует снижению давления в плазме, ее выходу в межклеточное пространство, возникновению отечности. У пациентов образуются отеки, максимально выраженные по утрам и преимущественно на лице.
При повреждении почечных клубочков нарушается фильтрация плазмы крови и выработка первичной мочи. В организме увеличивается объем циркулирующей крови. Ренин – гормон регуляции сосудистого тонуса, который в избыточном количестве выделяется в кровь из-за нарушения скорости кровотока. В результате задержки натрия повышается кровяное давление. Элиминация повреждающих агентов заканчивается полным очищением области воспаления. При благоприятном прогнозе начинается процесс выздоровления и заживления почечной паренхимы.
Симптоматика
В течении нефритического синдрома выделяют три стадии: острую, подострую, хроническую. Клиническая картина патологии складывается из признаков мочевого, отечного и гипертонического синдромов.
Острая стадия развивается у больных спустя 7–14 дней после инфицирования или воздействия иного причинного фактора.
Симптомами патологии являются:
-
 Гематурия — кровь в моче, испражнения больных напоминают мясные помои;
Гематурия — кровь в моче, испражнения больных напоминают мясные помои; - Отечность мягких тканей — по утрам отекают веки, к обеду все лицо и шея, а ближе к вечеру лодыжки и голени;
- Лунообразное и одутловатое лицо;
- Артериальная гипертензия постоянного характера с развитием брадикардии и прочих признаков сердечной недостаточности;
- Олигурия;
- Снижение иммунной защиты;
- Болевой синдром — головная боль, боль в абдоминальной и поясничной области;
- Постоянная жажда;
- Увеличение веса;
- Диспепсические признаки – тошнота, рвота, метеоризм, нарушение стула;
- Лихорадка, озноб, потливость;
- Общая слабость, недомогание, сонливость.
Если игнорировать вышеперечисленные проявления и не лечить синдром, его острая форма быстро перейдет в хроническую.
Хроническая стадия нефритического синдрома — вялотекущий процесс, при котором симптоматика выражена умеренно или слабо. Патология проявляется клинически спустя пару недель от начала воспалительных изменений в клубочках почек. Эту форму болезни вылечить сложно. Специалисты устраняют не только причины и симптомы синдрома, но и все имеющиеся осложнения. Подострая стадия встречается крайне редко. При этом симптоматика заболевания развивается стремительно, и за несколько месяцев формируется почечная недостаточность.
Диагностика нефритического синдрома у детей основывается на симптоматике недуга и лабораторных данных. У малышей основной причиной патологии становится стрептококковая инфекция, протекающая в форме пиодермии, тонзиллита или фарингита. Спровоцировать гломерулярные нарушения могут стрессовые и конфликтные ситуации, физическое перенапряжение или переохлаждение организма.

острый гломерулонефрит
Течение патологического процесса и эффективность лечения зависят от ряда факторов: возраста, причины болезни, присутствия прочих соматических недугов, длительной антибактериальной терапии. Дети намного легче переносят заболевание, чем взрослые. Это связано с хорошей восприимчивостью детского организма к кортикостероидной терапии. У детей синдромом развивается гораздо чаще, чем у взрослых, что обусловлено высокой проницаемостью сосудов и до конца не сформировавшимся иммунитетом. У ребенка изменяется цвет мочи, в ней появляется свежая кровь или целые сгустки. Больные дети много пьют, но практически не посещают туалет. Объем выделяемой мочи с каждым разом уменьшается. Она мутнеет и неприятно пахнет. Малыши плохо едят, худеют на глазах, жалуются на боли в животе.
Осложнения синдрома:
- Прогрессирование левожелудочковой острой недостаточности,
- Острая почечная недостаточность,
- Отек легких,
- Анурия,
- Гиперволемия и электролитные нарушения,
- Почечная эклампсия,
- Уремическая интоксикация,
- Судороги,
- Потеря сознания,
- Уремическая кома.
Диагностика
Клинические признаки, жалобы и данные внешнего осмотра позволяют заподозрить у пациентов нефритический синдром. Периферические отеки мягких тканей, болезненная пальпация почек, стойкая гипертензия — признаки гломерулонефрита.
Подтвердить или опровергнуть предполагаемый диагноз помогают результаты лабораторных и инструментальных методов исследования:
-
 В анализах мочи – белок, эритроциты, лейкоциты, цилиндры;
В анализах мочи – белок, эритроциты, лейкоциты, цилиндры; - В крови — лейкоцитоз, подъем СОЭ, тромбоцитопения, снижение активности комплимента;
- Биохимия крови — нарушение белкового, липидного и водно-электролитного обмена;
- Проба по Зимницкому — низкий удельный вес мочи;
- УЗИ почек – патологические изменения в структуре органа, его незначительное увеличение, неоднородность структуры.
Среди дополнительных методов исследования наиболее информативными при нефритическом синдроме являются: иммунограмма, бакпосев мочи, КТ или МРТ органов забрюшинного пространства, рентгенография, ангиография, биопсия почки.
Специалисты дифференцируют нефритический и нефротический синдромы. Обе патологии имеют непосредственное отношение к почкам, но при этом отличаются этиологией и механизмами развития. Они являются проявлениями различных заболеваний почек: гломерулонефрита или пиелонефрита.

проявления нефритического синдрома
Нефритический синдром — воспаление нефронов, характеризующееся гематурией, протеинурией, отеками. В отличии от нефротического синдрома он сопровождается расположением воспалительного очага непосредственно в почечной ткани.
- Нефротический синдром — общий термин, обозначающий поражение почек. Это снижение функциональной активности почек, оказывающее негативное влияние на весь организм. При этом у больных возникает массивная протеинурия, липидурия, выраженные онкотические отеки. Артериальная гипертензия и гематурия отсутствуют. Быстрое и стремительное развитие синдрома заканчивается склерозированием клубочков, формированием почечной недостаточности и почечного криза.
Клинические рекомендации по диагностике и лечению патологии позволяют найти стратегию ведения пациента к выздоровлению. Нефритический синдром — длительно текущий недуг, без своевременного лечения приводящий к инвалидности и серьезным последствиям.
Терапевтические мероприятия
Лечение нефритического синдрома заключается в устранении основного заболевания, ставшего его первопричиной. Больных госпитализируют в отделение нефрологии. Специалисты рекомендуют пациентам ограничить употребление жидкости, контролировать диурез, соблюдать постельный режим.
Больным назначают диетотерапию, заключающуюся в полном исключении из рациона соли и ограничении белковых продуктов. Разрешены: вегетарианские супы, молочные и кисломолочные продукты, нежирные сорта рыбы и мяса, крупяные изделия, морсы, отвар шиповника, натуральные соки. Запрещены пряные, маринованные, острые, копченые блюда, крепкий кофе, чай, алкоголь. Питание должно быть сбалансированным и обогащенным витаминами.
Медикаментозная терапия:
-
 При инфекционной этиологии синдрома назначают противомикробные средства – «Цефалексин», «Амоксициллин», «Азитромицин».
При инфекционной этиологии синдрома назначают противомикробные средства – «Цефалексин», «Амоксициллин», «Азитромицин». - Иммуносупрессивная терапия проводится с помощью цитостатиков и глюкокортикоидов – «Преднизолона», «Метилпреднизолона».
- Диуретики снижают объем циркулирующей крови – «Диакарб», «Верошпирон».
- Антиагреганты и антикоагулянты – «Курантил», «Гепарин».
- Для лечения артериальной гипертензии применяют блокаторы кальциевых каналов и ингибиторы АПФ – «Эналаприл», «Бисопролол».
- Пре- и пробиотики позволяют восстановить микрофлору кишечника – «Бифиформ», «Лактофильтрум», «Энтерол».
- Иммуностимуляторы повышают сопротивляемость организма к инфекции – «Имунорикс», «Исмиген».
- Поливитамины – «Витрум», «Центрум».
- Фитопрепараты, поддерживающие функции почек – «Цистон», «Канефрон».
- НПВС по показаниям – «Ибупрофен», «Нурофен», «Диклофенак».
- Антигистаминные средства – «Супрастин», «Цетрин», «Диазолин».
- Восстановление гемодинамики и улучшение микроциркуляции – «Актовегин», «Кавинтон».
- Диализотерапия и плазмообмен показаны при стремительном развитии почечной недостаточности.
Фитотерапия, применяемая для облегчения симптомов патологии: настой сушеного шиповника, листьев березы, одуванчика, хвоща полевого, сок сельдерея, березовый сок, отвар рыльцев кукурузы, облепихи.
Если длительная симптоматическая терапия и строгий режим не позволяют восстановить функцию почек и устранить причину недуга, переходят к более радикальным мерам — трансплантации почки.
Профилактика и прогноз
Мероприятия, позволяющие избежать развития нефритического синдрома:
- Грамотная антибиотикотерапия стрептококковой инфекции с учетом чувствительности выделенного микроба к лекарственным препаратам,
- Санация хронических очагов инфекции,
- Контроль сахара в крови,
- Исключение переедания,
- Оптимизация труда и отдыха,
- Своевременное прохождение профосмотров,
- Периодическое УЗИ почек,
- Укрепление иммунитета,
- Ведение здорового образа жизни,
- Занятия спортом,
- Закаливание,
- Рациональное питание,
- Борьба с вредными привычками,
- Диспансерное наблюдение за переболевшими в течение года.
При отсутствии адекватной терапии синдрома, наличии в моче белка и крови, сохранении артериальной гипертензии у пациентов развивается почечная и сердечная недостаточность. Прогноз нефритического синдрома в данном случае считается неблагоприятным, но смерть больных случается редко. Корректное и адекватное лечение дает благоприятный прогноз. У 90% больных функции почек полностью восстанавливаются.
Видео: нефротический и нефритический синдром
Источник
Нефротический синдром (код по МКБ10 – N04) – это клинический синдром, который характеризуется тяжелой протеинурией (высоким уровнем белка в моче), гипоальбуминемией (снижением уровня альбуминов в крови), гиперлипидемией (повышенным содержанием липидов в крови) и отеками.
Нефритический синдром представляет собой комплекс признаков, проявляющихся на фоне воспалительного процесса в клубочках почек. Поражение данного почечного аппарата сопровождается рядом осложнений, таких как недостаточное выведение солей и повышение артериального давления, отёчность и появление в моче крови и белка. Отличительной особенностью нефритического синдрома является то, что он представляет собой совокупность признаков, указывающих на патологические изменения в почках.
Специалисты Юсуповской больницы внимательно изучают клиническо-лабораторные признаки, имеющиеся у пациентов, и проводят высокоточную диагностику. При нарушении функции почек может развиться почечная недостаточность, которая представляет опасность для жизни пациента. Опытные специалисты Юсуповской больницы выбирают для пациентов методы, позволяющие не только устранить нефритический синдром, но и сопутствующие патологии, и возможные последствия.

Виды
В зависимости от причины развития выделяют первичный идиопатический нефротический синдром и вторичные гломерулопатии. Различают следующие виды первичного идиопатического нефротического синдрома:
- болезнь минимальных изменений;
- мембранозная гломерулопатия;
- фокально-сегментарный гломерулосклероз;
- мембрано-пролиферативный (мезангиокапиллярный) гломерулонефрит;
- другие пролиферативные гломерулонефриты.
Вторичный нефротический синдром протекает в рамках следующей патологии:
- Инфекций (инфекционного эндокардита, сифилиса, лепры, гепатитов В и С, мононуклеоза, цитомегаловирусной инфекции, ветряной оспы, ВИЧ, малярии, токсоплазмоза, шистосомиаза);
- Применения медикаментов и наркотических средств (препаратов золота, пеницилламина, препаратов висмута, лития, пробенецида, высоких доз каптоприла, параметадона, героина);
- Системных заболеваний (системной красной волчанки, синдрома Шарпа, ревматоидного артрита, дерматомиозита, пурпуры Шенлейн-Геноха, первичного и вторичного амилоидоза, полиартериита, синдрома Такаясу, синдрома Гудпасчера, герпетиформного дерматита, синдрома Шегрена, саркоидоза, криоглобулинемии, язвенного колита;
- Нарушений обмена веществ (сахарного диабета, гипотиреоза, семейной средиземноморской лихорадки);
- Злокачественных новообразований (болезни Ходжкина, неходжкинской лимфомы, хронического лимфолейкоза, множественной миеломы, злокачественной меланомы, карциномы легких, толстой кишки, желудка, молочных желез, шейки матки, яичников, щитовидной железы и почек);
- Аллергических реакций (укуса насекомых, поллиноза, сывороточной болезни);
- Врождённых заболеваний (синдрома Альпорта, болезни Фабри, серповидно-клеточной анемии, дефицита альфа1-антитрипсина).
Нефротический синдром иногда может развиваться у пациентов, страдающих преэклампсией, IgА-нефропатией, стенозом почечной артерии.
Морфологическая классификация нефротического синдрома по МКБ включает следующие формы патологии почек:
- незначительные гломерулярные нарушения;
- очаговые и сегментарные гломерулярные повреждения;
- мембранозный гломерулонефрит;
- мезангиальный пролиферативный гломерулонефрит;
- диффузный эндокапиллярный пролиферативный гломерулонефрит;
- диффузный мезангиокапиллярный (мембранопролиферативный) гломерулонефрит;
- болезнь плотного осадка;
- диффузный серповидный гломерулонефрит;
- амилоидоз почек.
По активности процесса выделяют полную, частичную ремиссию и рецидив – вновь возникшую протеинурию после полной ремиссии или нарастание после частичной ремиссии.
Определение состояния функции почек при нефротическом синдроме основано на 2 показателях: скорости клубочковой фильтрации и признаках почечного повреждения. Повреждение почек – это структурные и функциональные изменения почек, которые выявляют в анализах крови, мочи или при визуальных обследованиях.
Причины
Некоторые люди подменяют понятия нефротический и нефритический синдром. В медицине данные понятия разделяют. Так, нефротический синдром характеризуется поражением почек. При нефритическом синдроме развивается воспалительный процесс и другие сопутствующие признаки.
Развитие нефритического синдрома связано с проникновением антигенов из крови в почечные структуры. После их проникновения в почки активизируются иммунные механизмы, происходит иммунный ответ на чужеродное тело. Нефритический синдром может развиваться вследствие следующих причин:
вирусная или бактериальная инфекция;
аутоиммунные заболевания;
действие радиационного излучения;
после введения вакцины или сыворотки;
развития опухоли;
токсическое воздействие после употребления алкоголя или приема наркотических веществ;
поражение сосудов вследствие диабета;
интоксикация организма химическими веществами различных классов;
хронические патологии мочевыводящих путей;
повышенная физическая активность;
резкие изменения температуры воздуха.
Нефритический синдром может развиваться как на фоне воспалительного процесса, так и неинфекционных нарушений – в зависимости от этого разрабатывается тактика лечения. В многопрофильной Юсуповской больнице работают опытные специалисты, которые сопровождают пациента в процессе лечения. Так, при аутоиммунной природе данного синдрома необходима консультация врача-ревматолога.
Симптомы
При нефритическом синдроме в Юсуповскую больницу обращаются пациенты с типичными жалобами. Признаками нефритического синдрома являются:
- появление в моче крови;
- изменение цвета мочи – он приобретает багровый оттенок;
- образование отеков, наиболее выраженной является отечность лица, век, ног в вечернее время;
- чувство жажды и медленное образование мочи.
- Патологический процесс в почках может вызывать у больных следующие симптомы:
- слабость, тошнота;
- боли в области поясницы, появляющиеся в ночное время;
- головные боли, появляющиеся при ослаблении организма;
- признаки инфекционных заболеваний дыхательных путей;
- температура тела повышается крайне редко.
Острый нефритический синдром развивается через 7-10 дней после воздействия на организм провоцирующего фактора или инфицирования. При появлении первых признаков патологической работы почек следует воспользоваться услугами специалистов Юсуповской больницы и посетить диагностический центр.
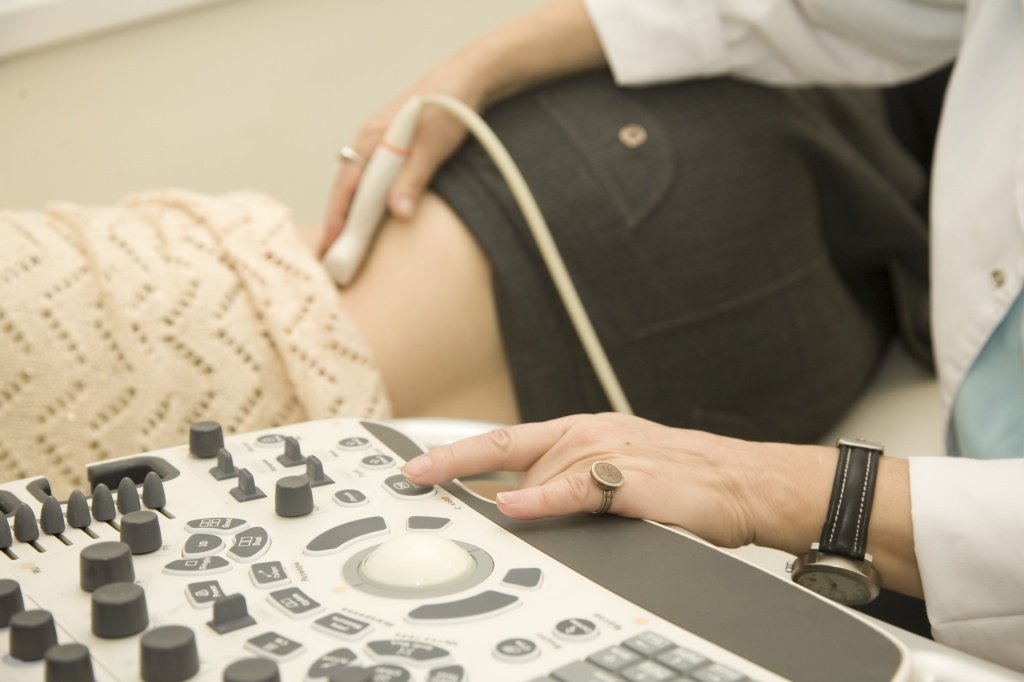
Диагностика
Во время амбулаторного обследования пациентов с нефротическим синдромом врачи Юсуповской больницы проводят следующие основные диагностические мероприятия:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, К, Na, Ca, уровень глюкозы и холестерина в сыворотке крови);
- расчет скорости клубочковой фильтрации по формуле Кокрофта-Голта;
- иммуноферментный анализ на вирусный гепатит В и С;
- анализ крови на ВИЧ;
- ультразвуковое исследование почек и органов брюшной полости.
К дополнительным диагностическим обследованиям, которые проводятся на амбулаторном уровне, относится суточная протеинурия или протеин/креатининовый, альбумин/креатининовый коэффициенты, иммунологические методы исследования сыворотки крови, определение концентрации уровня Циклоспорина-А в сыворотке крови. По необходимости может быть выполнена компьютерная томография.
При поступлении пациента в клинику терапии нефрологи Юсуповской больницы назначают следующие обязательные диагностические обследования:
- биопсию почки;
- общий анализ крови (до и после биопсии почки);
- общий анализ мочи (до и после биопсии почки);
- суточную протеинурию или протеин/креатининовый, альбумин/креатининовый коэффициенты;
- ультразвуковое исследование почек (после биопсии);
- коагулограмму;
- морфологическую диагностику биоптата ткани почки;
- иммуногистохимию.
Сложные исследования пациенты имеют возможность пройти в клиниках-партнерах, расположенных в Москве. К дополнительным диагностическим обследованиям, которые проводятся на стационарном уровне, относится электронная микроскопия биоптата ткани почки, определение криоглобулинов в сыворотке крови, электрофорез белков мочи, иммунофиксация белков крови на парапротеины, определение концентрации уровня Циклоспорина-А в сыворотке крови. При необходимости может быть выполнена стернальная пункция, фиброэндогастроскопия, колоноскопия, рентгенография плоских костей черепа.
По показаниям выполняют компьютерную томографию, ультразвуковое допплеровское сканирование сосудов почек, определяют уровень онкомаркеров в биологических жидкостях. При подозрении на токсическое происхождение нефротического синдрома определяют наличие и концентрацию висмута, лития, параметадона, героина в крови.
Пациента консультируют профильные специалисты в зависимости от предполагаемой причины нефротического синдрома:
- онколог – при подозрении на паранеопластическую нефропатию;
- фтизиатр – при подозрении на специфический процесс;
- ревматолог – при подозрении на системное заболевание.
Офтальмолог производит осмотр глазного дна. Хирурга приглашают на консультацию при нефротических кризах для исключения острой хирургической патологии. Консультация невролога назначается при подозрении на нейролюпус, системный васкулит. Гематолог проводит осмотр пациентов при подозрении на миеломную болезнь, болезнь легких цепей. Если у пациента с нефротическим синдромом длительная лихорадка, его консультирует инфекционист. Дифференциальный диагноз нефротического синдрома проводят с заболеваниями, которые протекают с выраженным отечным синдром: циррозом печени, застойной хронической сердечной недостаточностью.
Лечение
Лечение нефритического синдрома преследует следующие цели:
достижение ослабления или исчезновения признаков заболевания;
ликвидация внепочечных симптомов (артериальной гипертензии, отеков) и осложнений (электролитных нарушений, инфекции, нефротического криза);
замедление прогрессирования хронической болезни почек и отдаление ее терминальной стадии с помощью диализа, трансплантации почки.
Пациенту в зависимости от тяжести нефротического синдрома рекомендуют свободный или постельный режим (при тяжелом состоянии пациента и наличии осложнений). Физическая активность дозированная – по 30 минут 5 раз в неделю. Пациентам врачи рекомендуют отказаться от курения и употребления алкоголя. Диета сбалансированная, с адекватным количеством белка (1,5-2г/кг), калоражем по возрасту. При наличии артериальной гипертензии и отеков ограничивают употребление поваренной соли (менее 1-2г в сутки).
Патогенетическую терапию после установки морфологического диагноза начинают в клинике терапии и продолжают в амбулаторных условиях. Лечение значительных отеков проводят диуретиками. Мочегонные препараты не назначают при диарее, рвоте, гиповолемии. При длительно сохраняющихся отеках назначают фуросемид внутривенно однократно болюсно или торасемид внутрь. Для лечения пациентов с рефрактерными отеками используют комбинацию петлевых и тиазидоподобных или калийсберегающих диуретиков. При высоком риске развития нефротического криза применяют комбинацию альбумина и диуретиков.
Если у пациента наблюдаются резистентные отеки в сочетании с почечной недостаточностью в остром периоде нефротического синдрома, проводят гемодиализ с ультрафильтрацией до выхода из критического состояния почечной недостаточности и появления диуреза.
Кардиологи Юсуповской больницы дифференцированно подходят к выбору метода терапии у пациентов с нефритическим синдромом. При отсутствии симптомов острого почечного повреждения с антигипертензивной целью назначают ингибиторы АПФ или блокаторы АТ1-рецепторов ангиотензина, но не в комбинации. При сохраняющемся высоком артериальном давлении применяют блокаторы кальциевых каналов. Если у пациента регистрируется частый пульс или присутствуют признаки хронической сердечной недостаточности, дополнительно назначают бета-блокаторы.
Патогенетическая терапия нефритического синдрома зависит от морфологического варианта. Ее назначают только после проведения биопсии почки и уточнения морфологического диагноза.
При терапии болезни проводят также лечение заболевания, которое вызвало нефротический синдром. При обнаружении паразитов, гельминтов назначают антипаразитарные (противогельминтные) препараты. Пациентам с новообразованиями проводят химиотерапию, лучевое лечение, выполняют оперативное вмешательство. При диабетической нефропатии эндокринологи проводят лечение сахарного диабета, нефрологи назначают препараты, оказывающие нефропротекторное действие.
В дебюте нефротического синдрома пациентам назначают метилпреднизолон или преднизолон. По достижению полной или частичной ремиссии постепенно снижают дозы преднизолона.
Пациенты, у которых после приема полной дозы преднизолона в течение 16 недель не наступает полной или частичной ремиссии, определяются как стероид-резистентные. Им проводится комбинированная терапия циклоспорином-А и минимальной дозой преднизолона.
У 50-75% пациентов с нефротическим синдромом, которые ответили на стероидную терапию, встречаются рецидивы. При повторном возникновении нефротического синдрома назначают преднизолон. Если рецидивы наступают три и более раз в течение одного года или имеет место стероид-зависимая форма, используют комбинированную терапию низкими дозами преднизолона в сочетании с одним из препаратов следующих групп:
алкилирующих агентов;
ингибиторов кальцинейрина;
антиметаболитов.
Пациентам с нефротическим синдромом и хронической болезнью почек назначают статины. При резистентном нефротическом синдроме используют ритуксимаб. Лечение нефротического синдрома при системной красной волчанке проводят в зависимости от класса волчаночного нефрита.
Начатое в клинике терапии патогенетическое лечение продолжают в амбулаторных и домашних условиях пациента под ежемесячным контролем результатов лабораторных данных (клинического анализа крови, общего анализа мочи, биохимического анализа крови). Проводят мониторинг уровня протеинурии по тест-полоскам 1 раз в 1-2 недели, пациенты регулярно измеряют артериальное давление. При нарастании количества протеинов в моче определяют протеин/креатининовый коэффициент и проводят коррекцию иммуносупрессивной терапии. Если пациент не отвечает на проводимую иммуносупрессивную терапию, выполняют повторную биопсию почки в условиях клиники терапии.
Если причиной нефротического синдрома являются инфекционные заболевания, проводят антибактериальную терапию. Препараты подбирают каждому пациенту индивидуально в зависимости от вида возбудителя инфекции. При высоком риске артериальных и венозных тромбозов подкожно вводят низкомолекулярные гепарины в течение длительного времени.
Преимущества лечения в Юсуповской больнице
Для лечения пациентов с нефротическим синдромом все условия созданы в Юсуповской больнице:
Палаты с европейским уровнем комфорта;
Новейшее диагностическое оборудование и инновационные методы лабораторной диагностики;
Обеспечение пациентов качественным диетическим питанием, индивидуальными средствами личной гигиены;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Нефрологи придерживаются отечественных и европейских клинических рекомендаций по лечению нефротического синдрома. Врачи индивидуально подходят к выбору метода терапии каждого пациента.
При наличии признаков нефротического синдрома звоните по телефону контакт-центра Юсуповской больницы и записывайтесь на прием к нефрологу. Госпитализация в Юсуповскую больницу пациентов с острым нефротическим синдромом или его осложнениями проводится круглосуточно в любой день недели.
Источник
