Острый трансмуральный инфаркт передней стенки миокарда код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Трансмуральный инфаркт миокарда.
Трансмуральный инфаркт миокарда
Описание
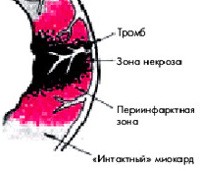
Трансмуральный инфаркт миокарда. Это наиболее тяжелая форма некроза сердечной мышцы, при которой поражаются все слои сердца. Это проявляется в виде сильного болевого синдрома, беспокойного поведения, лихорадки. Основным этиологическим фактором состояния является атеросклероз. Патология выявляется с помощью электрокардиографии, лабораторных анализов крови, контрастной ангиографии. Лечение включает методы консервативной терапии, но наиболее эффективным приоритетом является операция в виде коронарного стентирования, шунтирование, трансмиокардиальная лазерная реваскуляризация.
Дополнительные факты
Трансмуральный инфаркт миокарда является одной из наиболее серьезных и потенциально опасных для жизни патологий сердца и в течение многих лет остается основной причиной смерти пациентов с сердечно-сосудистыми заболеваниями. Госпитальная смертность достигает 10%, а в некоторых регионах России 15%. В течение года интенсивной терапии около 10% умирают. Половина пациентов с тяжелым некрозом сердца умирает в догоспитальном периоде. Мужчины в возрасте от 40 до 60 лет болеют чаще, чем женщины, максимальная заболеваемость наблюдается после 50 лет. Основную группу пациентов составляют сопутствующий сахарный диабет, гиперлипидемия и семейный анамнез.

Трансмуральный инфаркт миокарда
Причины
Подавляющее большинство случаев инфаркта миокарда являются результатом окклюзии основного ствола или ветви коронарной артерии. Процесс сопровождается значительным ухудшением кровоснабжения сердечной мышцы. По мере увеличения нагрузки на сердечную мышцу у нее начинается гипоксия, снижаются ее функции, что приводит к последующему некрозу. В рамках современной медицины существует несколько причин сужения просвета коронарных сосудов: Основной фактор развития сердечного приступа обнаружен у 95% людей, умерших от крупных очаговых процессов. Распространенным симптомом является высокий уровень липидов в крови. Перекрытие диаметра артерии более чем на 75% вызывает гибель ткани. Плавающие образования в кровотоке могут проникать в коронарные сосуды двумя способами: из левого желудочка, который образуется в результате фибрилляции предсердий и патологий клапанов, или с открытым овальным окном.
К факторам риска развития сердечного приступа относятся отягощенная наследственность (сердечно-сосудистые заболевания у ближайших родственников), возраст старше 50 лет, длительная история курения. Ожирение, недостаток физической активности может вызвать отложение липидов в стенках кровеносных сосудов. В группу риска входят пациенты с установленной гипертонией, сахарным диабетом, системными заболеваниями (особенно васкулитом).
Патогенез
Трансмуральный инфаркт развивается из-за нарушения кровоснабжения сердечной мышцы. Адекватность коронарного кровотока потребностям миокарда определяется наполнением коронарных артерий, которое зависит от давления в аорте и сосудистого сопротивления, насыщения кислородом, которое варьируется в зависимости от нагрузки на сердце и частоты его сокращений, помимо состава сердца. Плазма и образующиеся элементы, которые изменяются при гипогидратации, анемии и токсическом отравлении. , Любой дисбаланс приводит сначала к ишемии, а затем к некрозу сердечных клеток.
Большой и очаговый характер патологии почти всегда отражается в сильной боли. Это связано с массивным повреждением сердечной мышцы, активацией большого количества болевых рецепторов, значительным снижением его функции. Огромный очаг некроза может вызвать попадание большого количества продуктов разложения (миоглобина, тропонинов) в кровоток с развитием системной воспалительной реакции – синдрома некротической резорбции.
Симптомы
Трансмуральный инфаркт миокарда обычно имеет ярко выраженную клиническую картину. Наиболее характерным симптомом является сильная боль, которая может распространяться на левую сторону тела – руку, шею, спину, челюсть. Кардиалгия с этой патологией напоминает приступ стенокардии, который знаком пациентам с заболеваниями сердечно-сосудистой системы, но, напротив, очень трудно остановить и длится более 20 минут.
Применение нитроглицерина, оправданное в большинстве случаев, не дает желаемого эффекта даже после трех таблеток. Также неэффективны изменения положения тела, свежий воздух, холодные напитки. Помимо боли, пациенты могут испытывать головокружение, тошноту и даже рвоту. При тяжелой сердечной недостаточности, являющейся причиной сердечного приступа, появляется одышка, особенно выраженная у женщин. Поражение массивного участка миокарда приводит к нарушению импульса, тахикардии, экстрасистолии, различных блоков. Общие симптомы включают холодный пот, депрессию сознания или эмоциональное возбуждение, сильную слабость.
Около 50% случаев патологии диагностируются ретроспективно, особенно у пожилых людей или пациентов с сахарным диабетом в контексте развитой невропатии, в состоянии после трансплантации сердца. В таких случаях инфаркт миокарда начинается безболезненно в грудной клетке, поэтому вторичные симптомы играют заметную роль. Атипичные проявления могут включать инсульт, острый психоз, расстройства пищеварения, периферическую эмболию.
Если синдром некротической резорбции присоединяется к общему состоянию, к другим симптомам добавляются повышение температуры тела при 38-39 ° С в течение более 5-7 дней, лейкоцитоз до 15х109 / л с преобладанием нейтрофильной фракции. В анализе крови обнаруживается высокая скорость оседания эритроцитов в течение нескольких недель, анеозинофилия. Пациенты отмечали озноб, затем лихорадку, потливость, сильную слабость.
Ассоциированные симптомы: Боль в груди слева. Боль в грудной клетке. Боль за грудиной. Гиперхолестеринемия. Лейкоцитоз. Одышка. Общая слабость. Тошнота. Увеличение СОЭ. Холодный пот.
Возможные осложнения
Трансмуральный инфаркт миокарда может привести к ряду опасных для жизни состояний. Наиболее распространенными осложнениями являются нарушения ритма сердца вплоть до фибрилляции желудочков. Часто бывает сердечная недостаточность, обычно левый желудочек, сопровождающаяся одышкой, сердечной астмой и отеком легких. Кардиогенный шок, который характеризуется критическим снижением сердечного выброса и падением давления, характерен для массивного некроза сердечной мышцы.
Менее распространенными последствиями являются эмболия в системе легочной артерии, аневризма и разрыв стенки сердца с тампонадой. Если на папиллярную мышцу влияет сердечный приступ, может возникнуть митральная регургитация с острой сердечной недостаточностью. Описаны случаи так называемого постинфарктного синдрома, которые появляются через одну или несколько недель после заболевания как иммунологическая реакция на некротическую ткань. Это происходит как перикардит или плеврит с тяжелой эозинофилией.
Диагностика
Физикальное обследование не выявляет каких-либо достоверных диагностических признаков, которые подтверждают или опровергают инфаркт миокарда, но это имеет большое значение в процессе оценки тяжести состояния пациента. Визуально больной обычно беспокойный, бледный, кожа покрыта холодным потом. Артериальное давление может повышаться в разгар болевого приступа в сочетании с тахикардией. Часто встречаются признаки недостаточности левого желудочка. Из инструментальных методик кардиологи используют:
• Электрокардиография. Основной метод диагностики. Изменения ЭКГ уже появляются во время стенокардии и проходят несколько характерных стадий. Трансмуральный инфаркт характеризуется глубоким и широким зубцом Q, уменьшением амплитуды R, сегмент ST поднимается выше уровня инсулина. Через несколько дней формируется отрицательная волна Т, сегмент ST уменьшается. Местоположение процесса определяется грудными отведениями.
• Лабораторные методы. Массивный некроз мышечной ткани отражается на общем анализе крови. У больных выраженный лейкоцитоз выявляется в условиях лихорадки, смещения лейкоцитов влево, увеличения СОЭ. В биохимическом анализе ценность внутриклеточных ферментов (АЛТ, АСТ, ЛДГ) возрастает с высоким уровнем креатининфосфокиназы, тропонинов.
• Коронарная ангиография. Рентгеновский метод, который помогает установить окклюзию коронарной артерии с тромбом, оценить желудочковую функцию, риск возникновения аневризм или разрыва стенок. Это важный компонент предоперационной подготовки перед операцией по реваскуляризации миокарда, ангиопластикой.
Лечение
Наиболее важной начальной целью лечения является адекватное обезболивание, профилактика шоковых состояний, угрожающие жизни аритмии. Применяют сильные обезболивающие (морфин, промедол, трамадол) в сочетании с атропином, кордароном. Назначаются кислородные ингаляции с угрозой фибрилляции желудочков, дефибрилляции или внутривенного введения лидокаина. Если подозревается тромбоз, показаны антикоагулянты прямого действия, в основном гепарин или стрептокиназа в больших дозах.
Непосредственной целью инвазивных методов является восстановление адекватного кровоснабжения миокарда (реваскуляризация). Своевременная операция может значительно уменьшить зону некроза, снизить риск осложнений и предотвратить рецидив патологии. В настоящее время хирургическое лечение является приоритетным методом лечения ишемической болезни сердца и инфаркта миокарда, что позволяет достичь результатов, недоступных при медицинском воздействии. Применимо:
• Чрескожная коронаропластика. Расширение просвета сосуда достигается введением в него металлической сетчатой трубки. Манипуляции выполняются под рентгенографическим контролем, часто с доступом из бедренной или подключичной артерии. Результат вмешательства во многом зависит от материала, из которого сделан стент. После этого пациент должен принимать долгосрочные препараты (гиполипидемические, антиагрегантные препараты).
• Пересадка коронарной артерии. Суть операции заключается в создании альтернативного решения для кровотока в обход склеротической или тромбированной части сосуда. Это более серьезная манипуляция, выполняемая с открытым сердцем с помощью искусственного кровообращения. В качестве шунта можно использовать как эндогенный материал (части дистальных артерий), так и искусственные имплантаты.
• Трансмиокардиальная лазерная реваскуляризация. Многообещающее хирургическое лечение, появившееся в последние годы. Используя специальную лазерную систему в миокарде, несколько десятков тонких проходов направляются через глубину плоти в желудочковые полости. С этими движениями кровь течет непосредственно из камер к мышечным клеткам и обходит коронарные артерии.
Лечение трансмурального инфаркта миокарда.
Все пациенты с подозрением на патологию подлежат ранней госпитализации в специализированных отделениях – реанимации, неотложной кардиологии, сосудистых центрах. Терапия начинается на этапе, предшествующем госпитализации, особенно при активном экстренном вызове, и продолжается внутри страны. Больному назначают строгий постельный режим, психоэмоциональный отдых, диету.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Течение и стадии
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Инфаркт миокарда.
Инфаркт миокарда
Описание
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Дополнительные факты
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. Е. Формирование постинфарктного рубца.
Инфаркт миокарда
Течение и стадии
В клиническом течении инфаркта миокарда выделяют пять периодов:
• 1 период. Предынфарктный (продромальный) – учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
• 2 период. Острейший – от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
• 3 период. Острый – от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
• 4 период. Подострый – начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4 – 8 недель;
• 5 период. Постинфарктный – созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
• крупноочаговый.
• мелкоочаговый.
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
• трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый).
• интрамуральный – с некрозом в толще миокарда.
• субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду.
• субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду.
По изменениям, фиксируемым на ЭКГ, различают.
• «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда).
• «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда).
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
• правожелудочковый.
• левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки.
По кратности возникновения различают инфаркт миокарда:
• первичный.
• рецидивирующий (развивается в срок 8 недель после первичного).
• повторный (развивается спустя 8 недель после предыдущего).
По развитию осложнений инфаркт миокарда подразделяется на:
• осложненный.
• неосложненный По наличию и локализации болевого синдрома.
Выделяют формы инфаркта миокарда:
• типичную – с локализацией боли за грудиной или в прекардиальной области.
• атипичные – с атипичными болевыми проявлениями:
• периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная).
• безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная.
• малосимптомную (стертую).
• комбинированную.
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
• стадию ишемии (острейший период).
• стадию некроза (острый период).
• стадию организации (подострый период).
• стадию рубцевания (постинфарктный период).
Симптомы
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии. Острейший период.
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких). Острый период.
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают. Подострый период.
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум. Постинфарктный период.
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений. Атипичные формы инфаркта миокарда.
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Ассоциированные симптомы: Боль в боку. Боль в верхней части живота. Боль в горле. Боль в груди слева. Боль в грудной клетке. Боль в желудке. Боль в кисти. Боль в ключице. Боль в левом подреберье. Боль в локтевом суставе. Боль в плече. Боль в подмышке. Боль в сердце. Боль в спине. Боль в шее спереди. Боль за грудиной. Боль под левой лопаткой. Гипернатриемия. Гиперпролактинемия. Гиперхолестеринемия. Гипогликемия. Глюкозурия. Жжение. Жжение в груди. Замирание сердца. Кашель. Лейкоцитоз. Миоклония. Нейтрофилез. Нехватка воздуха. Низкая температура тела. Одышка. Олигурия. Опоясывающая боль в животе. Пониженное АД. Потливость. Потливость головы. Общая слабость. Слабость в руках. Тромбоцитоз. Увеличение СОЭ. Холодный пот. Эозинофилия.
Возможные осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм , нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца – кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина – белка, осуществляющего транспорт кислорода внутрь клеток. Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина – тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики – операций, способствующих восстановлению кровотока в сердце.
Лечение
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
