Синдром диссеминации в легких рисунок
ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС В ЛЕГКИХ — ЧТО ЭТО ТАКОЕ?
Диагностика диссеминированных процессов в легких – это самая сложная область пульмонологии. Диссеминированным называется заболевание, которое проявляется более-менее однотипным распространением (диссеминацией) патологического процесса на большую часть легочной ткани. Такое распространение процесса по легким, как правило в виде очагов, сетчатых изменений или смешанного типа, диагностируется как с помощью рентгенографии, так и с помощью компьютерной томографии (КТ).
Сложность диагностики диссеминированных заболеваний заключается в том, что похожая рентгенологическая картина может наблюдаться при огромном количестве болезней самого разного происхождения. До 80% пациентов с легочной диссеминацией получают при первичной диагностике неверные диагнозы. Кроме того, многие заболевания легких, сопровождающиеся диссеминацией, протекают бессимптомно, что также оттягивает верную диагностику. У некоторых пациентов между началом заболевания и правильно поставленным диагнозом проходит несколько лет, а кому-то правильный диагноз не выставляется вовсе.
ДИССЕМИНИРУЮЩИЙ ПРОЦЕСС В ЛЕГКИХ — ВАРИАНТЫ ПАТОЛОГИИ
Какие болезни легких способны проявляться диссеминацией на КТ и рентгенографии?
1. Альвеолиты
1. 1. Идиопатический фиброзирующий альвеолит
1. 2. Экзогенный аллергический альвеолит
1. 3. Токсический фиброзирующий альвеолит
2. Гранулематозы
2. 1. Саркоидоз легких
2. 2. Гематогенно — диссеминированный туберкулез легких
2. 3. Гистиоцитоз
2. 4. Пневмокониозы (силикоз, силикатозы, бериллиоз и др. )
2. 5. Пневмомикозы (актиномикоз, кандидоз, криптококкоз легких и др.)
3. Диссеминации опухолевой природы
3. 1. Бронхиолоальвеолярный рак
3. 2. Карциноматоз легких
3. 3. Раковый лимфангиит
4. Редкие формы диссеминированных процессов в легких
4. 1. Идиопатический гемосидероз легких
4. 2. Синдром Гудпасчера
4. 3. Альвеолярный протеиноз
4. 4. Лейомиоматоз легких
4. 5. Первичный амилоидоз легких
5. Интерстициальные фиброзы легких при поражениях других органов и систем
5. 1. Васкулиты или/и интерстициальные пневмониты при диффузных
болезнях соединительной ткани
5. 2. Кардиогенный пневмосклероз при недостаточности кровообращения
5. 3. Интерстициальный фиброз при хроническом активном гепатите
5. 4. Интерстициальный фиброз при лучевых поражениях
5. 5. Интерстициальный фиброз как исход «шокового легкого»
Как видите, список очень длинный, а ведь здесь далеко не все диссеминированные болезни!
О чем нужно задуматься, если у Вас в легких обнаружен диссеминированный процесс? Прежде всего, об исключении самых опасных болезней – туберкулеза и рака легкого! Не является ли диссеминация туберкулезной или опухолевой природы?
МНОЖЕСТВЕННЫЕ МЕТАСТАЗЫ В ЛЕГКИХ — САМЫЙ ОПАСНЫЙ ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС
Прежде всего, врачам при обнаружении диссеминированного заболевания легких необходимо исключить злокачественную опухоль. Это может быть как метастатическая диссеминация рака (гематогенный, лимфогенный карциноматоз), так и первичная диссеминированная опухоль легкого — бронхиолоальвеолярный рак. Множественные метастазы в легкое чаще всего встречаются при раке молочной железы, почек, яичников, кишечника, желудка и матки. При правильном анализе результатов компьютерной томографии (КТ) врач-рентгенолог в большинстве случаев способен отличить метастазы от других вариантов диссеминации.
КАК ОТЛИЧИТЬ ОДНО ДИССЕМИНИРОВАННОЕ ЗАБОЛЕВАНИЕ ОТ ДРУГОГО?
Если по рентгенографии или флюорографии выставлен диагноз «диссеминированной процесс легких», необходимо сделать компьютерную томографию (КТ), чтобы выяснить, какое именно заболевание лежит в основе найденных изменений. Дифференциальная диагностика диссеминированных болезней органов дыхания — одна из самых сложных областей рентгенологии. Чтобы достоверно выявить различия между многочисленными вариантами патологии, врач-рентгенолог (радиолог) должен хорошо разбираться в пульмонологии и иметь глубокие знания по лучевой диагностике легочных болезней. Увы, такие знания есть далеко не у всех врачей. Диагностикой диссеминированных болезей профессионально занимаются врачи-рентгенологи (радиологи) специализированных легочных стационаров, например, Санкт-Петербургского НИИ Фтизиопульмонологии. Они способны из множества «похожих» признаков выделить те существенные, которые указывают на правильный диагноз.
ВТОРОЕ МНЕНИЕ ПРИ ДИССЕМИНИРОВАННОМ ПРОЦЕССЕ
Нередко возникает ситуация, когда даже КТ не вносит полной ясности в диагноз. Например, врачи могут сомневаться, что у пациента: саркоидоз или метастазы в легких, диссеминированный туберкулез или грибковая инфекция, и т.п. В таких случаях полезно получить дополнительное мнение высококвалифицированного рентгенолога, который повторно проанализирует снимки и выскажет свое мнение. Подобное экспертное мнение поможет Вашему лечащему врачу уточнить диагноз и назначить правильное лечение. Если Вы живете вдалеке от крупных центров, снимки можно отправить специализированному радиологу по интернету, например через службу Национальной телерадиологической сети. Полученное в результате второе мнение по КТ легких с подписью и печатью опытного специалиста снизит риск неверного диагноза.

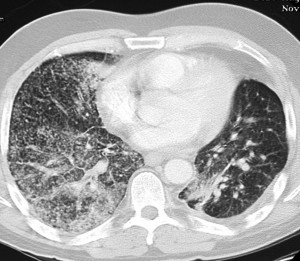
КТ при бронхиолоальвеолярном раке. Множественные хаотичные очаги, чередующиеся с участками уплотнения по типу матового стекла, фокусами альвеолярной консолидации.
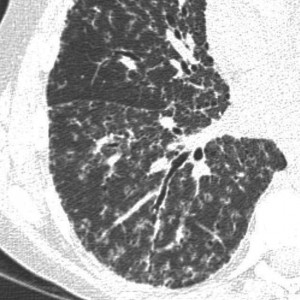
КТ легких при саркоидозе. Множественные очаги, расположенные вдоль центрального интерстиция и плевральных листков, с характерной картиной «четок».
Кандидат медицинских наук, член Европейского общества радиологов
Источник

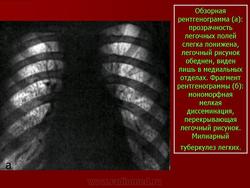
Синдром милиарной диссеминации.
Определение понятия
В настоящем разделе рассматривается рентгенодиагностика и дифференциальная диагностика поражений легких, сопровождающихся своеобразной картиной в виде так называемой милиарной диссеминации. Обычно термин «милиарный», или «просовидный», использовался при остро протекающей форме гематогенно-диссеминированного туберкулеза, когда на рентгенограммах определялись однотипные образования диаметром 1 — 3 мм, напоминающие равномерно рассыпанное по поверхности просо.
Диссеминация носила двусторонний, тотальный и равномерный характер. В настоящее время к милиарной диссеминации относят также состояния, когда размеры отдельных образований не превышают 3 мм.
В норме могут наблюдаться единичные мелкие просовидные затемнения на фоне легочных полей. Их анатомическим субстратом является пересечение продольных теней сосудов или проекция поперечного сечения последних.
Определение подобных затемнений на неизмененном легочном фоне, их незначительное количество и соответствие ходу и направлению сосудов позволяют отличить их от истинной милиарной диссеминации, при которой наблюдается густое обсеменение легочных полей, частично или полностью перекрывающее легочный рисунок.
Диагностика и дифференциальная диагностика этих поражений представляют известные трудности. Наиболее часто в виде милиарной диссеминации могут проявляться туберкулез, саркоидоз, карциноматоз, некоторые пневмокониозы, гемосидероз, бронхиоло-альвеолярный рак, гистиоцитоз X, микролитиаз, протеиноз, олеогранулематоз и некоторые другие более редкие поражения.
Методики исследования
С целью уточнения природы, степени и распространения милиарных затемнений используются следующие рентгенологические методики:
- Рентгеноскопия.
- Рентгенография (в том числе «жесткими» лучами).
- Томография.
- Трансторакальная пункция.
Милиарная форма туберкулеза как таковая не выделяется. Она как бы входит в общую рубрику диссеминированного туберкулеза. Однако в практической работе именно при милиарном туберкулезе возникают наибольшие трудности в своевременном выявлении заболевания и его дифференциальной диагностике. К. В. Помельцов (1965), описывая рентгенологическую картину туберкулеза, различает свежие, т. е. милиарные однотипные, диссеминации и хронические «неравнобугорковые», когда элементы различны по величине и густоте высыпаний в разных отделах легких.
По данным патологоанатомических исследований, при милиарном туберкулезе в легких и других органах образуются мелкие бугорковые высыпания диаметром от 1 — 2 до 5 мм. Морфологически это участки продуктивного туберкулезного воспаления с некрозом в центре. Распространению процесса по органам предшествует бациллемия.
Источником распространения микобактерий обычно являются внутригрудные лимфатические узлы при первичном их поражении или при реактивации процесса после ранее перенесенного туберкулезного бронхаденита. Из лимфатических узлов микобактерип попадают в лимфатические сосуды, а затем в кровеносное русло и внутренние органы.
Клиническая картина при милиарном туберкулезе может быть выраженной и разнообразной или стертой. Большинство авторов указывают на запоздалую диагностику данной формы туберкулеза из-за редкости ее, неспецифичности клинических проявлений и влияния сопутствующей, особенно возрастной, патологии (Малицкий А. Г., Харчева К. Α, 1975; Нага Н. et al., 1984). Нередко в течение 2 — 4 мес. заболевание расценивается как осложнение гриппа, ревматизм, менингит, системное поражение, лейкемоидная реакция и т. п.
Следует отметить, что, как и в прежние годы, при этой форме туберкулеза в основном сохраняются те же клинические маски милиарного туберкулеза в виде тифоидного заболевания, менингита, легочного заболевания, которые проявляются при развернутой картине болезни.
При всех вариантах наиболее постоянным симптомом болезни служит лихорадочное состояние. Повышение температуры тела до фебрильных цифр, слабость, утомляемость, потливость могут быть первыми существенными симптомами болезни. В периферической крови отмечаются значительное увеличение СОЭ, лейкоцитоз.
Диагностические трудности сохраняются до тех пор, пока на рентгенограмме легких не будет выявлена диссеминация. Опыт показывает, что от начала заболевания, т. е. с момента обнаружения первых клинических признаков болезни, до развития рентгенологической картины просовидной или напоминающей ее диссеминации проходит 4 — 8 нед.
Если рентгенограмма или флюорограмма выполнены в начале заболевания, когда изменений еще не было, а впоследствии рентгенография не повторялась, то нельзя исключить возможность туберкулеза. Иначе говоря, при неясном лихорадочном заболевании рентгенографию следует повторять через 10 — 15 дней в течение 8 — 10 нед. от начала болезни.
Только в этом случае по истечении 10-недельного срока можно исключить милиарную форму туберкулеза. Следует отметить, что при рентгеноскопии милиарная диссеминация не выявляется, поэтому исследование за экраном не может заменить рентгенографию.
Милиарный туберкулез чаще наблюдается у лиц молодого или преклонного возраста. Нередко могут ему сопутствовать другие заболевания или предшествовать беременность и роды.
Рентгенологическая картина при типичной милиарной диссеминации характеризуется двусторонним, равномерным, зеркальным поражением обоих легких. Диаметр отдельных элементов диссеминации 1 — 3 мм. Легочный рисунок среднего и мелкого калибра не дифференцируется.
Прозрачность легочных полей значительно снижена. Следует также обратить внимание на то, что довольно часто в отличие от других форм диссеминированного туберкулеза при милиарном наиболее густая диссеминация отмечается не в верхних, а в нижнесредних отделах легких. Однако на рентгенограммах в боковой проекции или на томограммах диссеминация носит равномерный характер. Это подтверждает мнение, о том, что густота диссеминации в нижних отделах обусловлена лишь большей толщиной легочной ткани и не является истинной картиной.
Примерно в половине случаев милиарного туберкулеза диссеминация проявляется более массивным поражением, образованием более крупных узелковых теней. На томограммах удается выявить более густое расположение элементов диссеминации в верхушечно-задних сегментах легких или тонкостенные «штампованные» каверны. В таких случаях важное диагностическое значение имеет томографическое исследование.
Нехарактерная картина проявляется двусторонним неравномерным понижением прозрачности легочных полей и асимметричным усилением легочного рисунка. На этом фоне могут определяться отдельные мелкоузелковые и очаговые тени. Нередко малохарактерные изменения сочетаются с менингитом, что еще более затрудняет рентгенологическое исследование. Однако такое сочетание легочных изменений и менингита должно натолкнуть на мысль о туберкулезе.
Таким образом, в разных фазах милиарного туберкулеза рентгенологическая картина может быть различной. В течение 4 — 8 нед. от начала болезни рентгенологические изменения могут не выявляться.
В дальнейшем определяется характерная картина:
- двусторонняя равномерная милиарная диссеминация;
- милиароподобная диссеминация с тонкостенными кавернами или группировкой элементов в верхнезадних сегментах.
Нехарактерная картина выражается в понижении прозрачности легочных полей и неравномерном усилении легочного рисунка с неотчетливыми очаговоподобными образованиями. При всех вариантах рентгенологической картины заболевание сопровождается повышением температуры тела, симптомами общей интоксикации и изменением гемограммы.
Определенное значение в клинической диагностике имеют исследование глазного дна (бугорковые высыпания по ходу сосудов), анализ мочи на микобактерии туберкулеза (поражение почек) и бронхоскопия. Бронхологическое исследование способствует выявлению туберкулеза бронхов и лимфобронхяальных фистул, особенно если диссеминация возникла вследствие первичного бронхоаденита, что может наблюдаться в детском или молодом возрасте.

Источник
Синдром обширной диссеминации наблюдается в тех случаях, когда имеются распространенные (более двух бронхолегочных сегментов) очаговые или интерстициальные изменения в одном или обоих легких.
Синдром диссеминации имеет место при фиброзирующих альвеолитах, гранулематозах, при васкулитах, при опухолях и другой патологии.
Тип диссеминации (очаговый, интерстициальный, смешанный), локализация ее, форма и размеры очагов имеют важную роль в дифференциальной диагностике.
Увеличение частоты туберкулеза среди других легочных заболеваний в современной неблагоприятной эпидемиологической обстановке и одновременный рост неспецифической бронхолегочной патологии создают фтизиатрам и врачам общей лечебной сети дополнительные дифференциально-диагностические трудности. Наиболее сложной в пульмонологии остается дифференциальная диагностика легочных диссеминации.
У больных туберкулезом синдром диссеминации наблюдается при диссеминированном туберкулезе легких и при других клинических формах туберкулеза в фазе обсеменения (бронхогенного, гематогенного, лимфогенного, смешанного).
При проведении дифференциации обширных диссеминации в легких учитывают прежде всего размеры очагов (милиарные — до 2 мм, мелкие — 3—4 мм, средние — 5—8 мм и крупные — 9—10 мм).
Милиарная диссеминация может быть признаком милиарного туберкулеза, мелкоочаговой пневмонии и пневмокониоза. В их различии важная роль принадлежит клиническим данным. Отсутствие клиники и большой пылевой профессиональный анамнез свидетельствуют о пневмокониозе. Слившиеся очаговые тени при остром начале заболевания более характерны для острой мелкоочаговой пневмонии, а мономорфные очаги без признаков слияние — для милиарного туберкулеза легких.
Мелкоочаговые диссеминации наблюдаются при диссеминированном туберкулезе легких, при мелкоочаговой пневмонии и узелковом силикозе легких. В их дифференциации важное место занимают клинические данные и преимущественная локализация очаговых изменений. Острое начало заболевания и выраженные острофазовые реакции организма характерны для мелкоочаговой пневмонии.
Стертая клиника с преимущественной локализацией мелких очагов в верхних и средних отделах легких наблюдается при диссеминированном туберкулезе, а в средних и нижних отделах легких при наличии в анамнезе пылевого стажа — об узелковом силикозе.
Среднеочаговая диссеминация характерна для очаговой пневмонии и множественных метастазов злокачественной опухоли. В их различии важная роль принадлежит клинике и оценке контуров теней. Нерезкие контуры очагов, тенденция их к слиянию при остром начале заболевания и эффективном лечении неспецифическими антибиотиками свидетельствуют об очаговой пневмонии. Резкие, четкие контуры очагов среднего размера характерны для метастазов в легкие злокачественной опухоли.
Крупноочаговые тени в легких могут выявляться при очаговой пневмонии, при отеке легких и множественных метастазах злокачественной опухоли. В различии этих заболеваний играют роль оценка контуров теней, учет анамнестических сведений и оценка состояния сердечно-сосудистой системы. Четкие контуры очагов — признак метастазов в легкие злокачественной опухоли.
В тех случаях, когда в анамнезе у больных имеются указания на ингаляцию токсических веществ, бензина, а также заболевания, сопровождающиеся левожелудочковой недостаточностью, у больного определяют отек легкого, а если всего этого нет — крупноочаговую пневмонию.
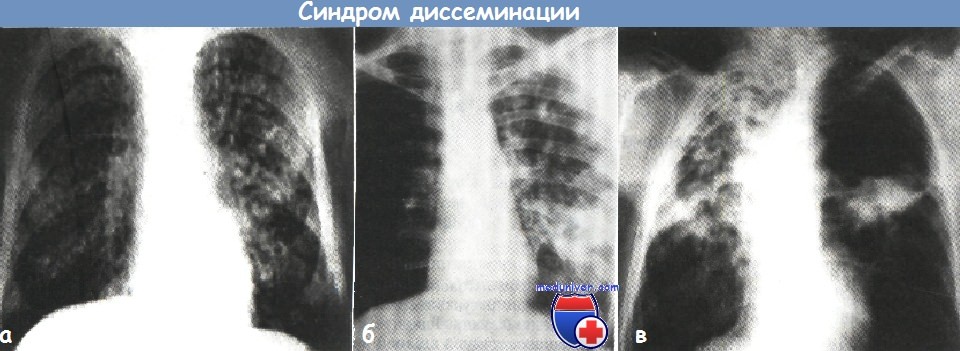
а – синдром выраженной гематогенной диссеминации очагов при диссеминированном туберкулезе легких (рентгенограмма органов грудной клетки в прямой проекции)
б – синдром лимфогенной диссеминации очагов в верхней доле правого легкого (рентгенограмма органов грудной клетки в прямой проекции).
в – синдром бронхогенной диссеминации в правое легкое при фиброзно-кавернозном туберкулезе (рентгенограмма органов грудной клетки в прямой проекции).
Успех дифференциальной диагностики обширных диссеминаций зависит от полноты обследования больного и анализа совокупности всех признаков, полученных при клинико-лабораторных, эндоскопических и гистологических исследованиях. Поэтому клиницисту необходимо учитывать особенности течения и рентгенологические проявления диссеминации (очаговая, интерстициальная, смешанная).
В связи с морфологическим и рентгенологическим сходством ДТЛ и саркоидоза органов дыхания (СОД) с диссеминацией в легких в клинической практике часто возникают трудности в их различии.
При саркоидозе, в отличие от ДТЛ, чаще наблюдается бессимптомное и малосимптомное течение. Состояние больных долгое время остается удовлетворительным. Интоксикационный синдром, как правило, отсутствует. Жалобы больных чаще связаны с дискомфортом в грудной клетке, умеренным кашлем и одышкой. Острое начало саркоидоза проявляется синдромом Лефгрена (лимфаденопатия на ФПГ, лихорадка, артралгии, узловатая эритема) или, реже, синдромом Хеерфордта (лихорадка, паротит, увеит, парез лицевого нерва). В анализах крови четких признаков для разграничения ДТЛ и СОД нет. Биохимические маркеры воспаления при обоих заболеваниях могут быть однотипными.
Рентгенологически при СОД определяется мономорфная симметрическая мелкоочаговая диссеминация в нижних и средних легочных полях. Наибольшая густота диссеминации наблюдается в прикорневых зонах.
Важными рентгенологическими признаками, позволяющими отличить СОД и ДТЛ, являются выраженное усиление и деформация легочного рисунка по сетчато-петлистому или ячеисто-петлистому типу. Это свидетельствует о клеточной инфильтрации интерстициальной ткани легкого. Интерстициальные изменения при саркоидозе всегда доминируют над очаговыми, что отчетливо документирует КТ.
Для СОД характерна двусторонняя симметричная гиперплазия ВГЛУ с преимущественным увеличением ЛУ бронхопульмональной группы. Поэтому корни легких у больных расширены, контуры их четкие, полицикличные. Определяемая у ряда больных ДТЛ гиперплазия ВГЛУ, как правило, односторонняя и незначительная. Наличие деструктивных изменений в легких или уже сформированных «штампованных» каверн является веским аргументом в пользу туберкулезной этиологии заболевания и служит основанием для тщательного поиска МБТ. При длительном течении саркоидоза с прогрессирующим интерстициальным фиброзом на рентгенограммах определяются участки просветления.
Они обусловлены эмфиземой и дегенеративно-дистрофическими изменениями с формированием тонкостенных булл.
Фибробронхоскопическое исследование у больных СОД выявляет на слизистой оболочке бронхов мелкие белесоватые бугорки, участки расширения сосудистой сети и извилистость сосудистого рисунка.
Дополнительные исследования при саркоидозе позволяют выявить типичные саркоидные увеиты и иридоциклиты, люпоид Бека, синдром Морозова—Юнглинга и синдром Хеерфордта—Вальденстрема.
В интересах повышения точности диагностики необходимо прибегать к гистологическому исследованию. При наличии увеличенных ЛУ средостения наиболее информативной является видеоторакоскопия с биопсией пораженных ВГЛУ. При поражении легочной ткани для получения морфологического субстрата используется ЧББЛ. При отрицательных результатах ЧББЛ показана открытая биопсия легкого. Выявление в материале эпителиоидноклеточных гранулем без некроза в центре позволяет верифицировать диагноз саркоидоза.
Неспецифическая двусторонняя очаговая пневмония вызывается грамотри-цательной микрофлорой, вирусами и микоплазменной инфекцией. Она характеризуется развитием острого диффузного альвеолита. Спутогенно при кашле поражаются различные отделы бронхиального дерева. С бронхов воспалительный процесс переходит на легочную паренхиму, и происходит возникновение множественных воспалительных очагов в различных отделах легких, которые напоминают диссеминацию.
Клиническая картина при бронхопневмонии не такая яркая, как при крупозной пневмонии. Заболевание начинается значительно острее, чем ДТЛ. Начало его обычно связано с переохлаждением. У больных появляются выраженная интоксикация и торакальные жалобы. Боли в грудной клетке, одышка, высокая температура тела и головные боли держатся 5—10 дней.
При ДТЛ больные предъявляют неопределенные жалобы на общее недомогание, слабость, снижение работоспособности. На первом этапе ДТЛ протекает инапперцептно. При его прогрессировании могут появиться субфебрилитет, слабость, потливость, кашель с выделением слизисто-гнойной мокроты. Общее состояние больных остается удовлетворительным.
В анамнезе у больного ДТЛ есть указания на перенесенный в прошлом туберкулез, плеврит, на контакт с больным туберкулезом. Физикальные данные зависят от локализации, распространенности и характера воспалительного процесса в легких. При очаговых пневмониях аускультативные данные отчетливы и значительно ярче, чем при ДТЛ.
В периферической крови у больных пневмонией определяются лейкоцитоз (до 20,0•109/л), палочкоядерный сдвиг нейтрофилов влево, высокая СОЭ. Типичные для ДТЛ моноцитоз и лимфоцитопения у больных пневмониями не наблюдаются. При проведении дифференциальной диагностики учитывают результаты исследования мокроты, туберкулинодиагностики, поиска ПТАТ, фибробронхоскопического исследования. Рентгенологически при двусторонних очаговых пневмониях интенсивность очагов небольшая, отсутствуют полиморфизм очагов и поражение верхушек легких. Отличительной чертой мелкоочаговых пневмоний от ДТЛ является быстрая клинико-рентгенологическая динамика.
«Застойное легкое» развивается при декомпенсации пороков сердца, при поражении миокарда, при нарушении сердечного ритма и при заболеваниях почек. В дифференциальной диагностике имеет значение то, что застойные явления у таких больных развиваются постепенно. У них появляются жалобы на кашель, боль в грудной клетке, кровохарканье, одышку. При осмотре определяются бледность кожи и видимых слизистых оболочек, пастозность лица, акроцианоз, пульсация шейных сосудов. Физикально определяются выраженные катаральные явления. При ДТЛ аускультативная картина скудная. В мокроте у больных с «застойным легким» обнаруживают «клетки сердечных пороков», а при ДТЛ-МБТ.
При рентгенологических исследованиях у больных с «застойным легким» чаще в нижних отделах легких с обеих сторон определяются мелкоочаговые тени на фоне расширения корней легких. Контуры сердечной тени значительно изменены. В плевральной полости и полости перикарда может определяться жидкость. На фоне эффективной терапии кардиотропными препаратами имеет место обратное развитие указанных выше изменений в легких.
При дифференциальной диагностике ДТЛ и диссеминации опухолевой природы у больных уточняют факт операций по поводу онкологических заболеваний. Метастазы в легкие чаще возникают в первые 5 лет после операции. В легкие часто метастазируют опухоли щитовидной железы, яичка, яичников, почек, прямой кишки и костей. Клиническая картина «метастатического легкого» характеризуется одышкой, похуданием, приступообразным кашлем, болями в грудной клетке и кровохарканьем.
В периферической крови имеют место нарастающая гипохромная анемия, высокая СОЭ (до 40 мм/ч и более) и повышение уровня фибриногена. Туберкулинодиагностика часто выявляет отрицательные и сомнительные результаты.
При рентгенологическом исследовании у больных с «метастатическим легким» выявляют множественные узловатые метастазы, милиарный карциноз и раковый лимфангит. Множественные метастазы характеризуются округлыми затенениями в легких до 5 см и более в диаметре гомогенного характера, количество которых нарастает при динамическом наблюдении. При милиарном карциноматозе в нижних и средних отделах легких определяются множественные метастатические узелки. Раковый лимфангит рентгенологически выглядит в виде петлистого, сетчатого рисунка в нижних отделах легких с расширением корней легких.
В дифференциальной диагностике ДТЛ и «метастатического легкого» большую роль играют исследование мокроты на опухолевые клетки и МВТ. Необходимо проводить консультации с другими специалистами после выполнения дополнительных методов исследования: УЗИ, КТ, сцинтиграфия, биопсия легочной ткани.
В практической работе врачам часто приходится встречаться с больными фиброзирующими альвеолитами — идиопатическим, токсическим и экзогенным. В связи с этим возникает необходимость дифференцировать фиброзирующие альвеолиты и ДТЛ.
Идиопатический фиброзирующий альвеолит (болезнь Хамен—Рича) характеризуется нарастающей дыхательной недостаточностью из-за развития в интерстициальной ткани легких в нижних легочных полях и по периферии фиброзных изменений. В отличие о ДТЛ при нем рентгенологически определяется значительное уменьшение объемов нижних долей, сопровождающееся релаксацией диафрагмы. При болезни Хамен—Рича рентгенологически в легких нет очаговых, деструктивных изменений и лимфаденопатии, наблюдаемой у больных ДТЛ.
Экзогенные аллергические альвеолиты возникают при воздействии бактерий, грибков, антигенов животного, растительного происхождения и медикаментозных средств. При них развиваются отек в интерстиции легких и инфильтрация межальвеолярных перегородок клеточными элементами с последующим развитием пневмофиброза. Наиболее типичными из экзогенных аллергических альвеолитов являются следующие заболевания: «легкое фермера», «легкое птицевода», «альвеолит сыроваров», медикаментозные альвеолиты.
Заболевания развиваются остро после контакта с антигеном и проявляются повышением температуры, слабостью, вазомоторным ринитом. Рентгенологически при экзогенных аллергических альвеолитах наблюдаются двусторонние мелкоочаговые затенения без лимфаденопатии.
Токсический фиброзирующий альвеолит связан с влиянием на легочную ткань лекарственных препаратов (иммуносупрессоры, противоопухолевые антибиотики, цитостатики, антиаритмические средства, ферменты, антидиабетические препараты и др.) и токсических веществ производственной сферы. Рентгенологические изменения при этом заболевании такие же, как и при других альвеолитах. При нем также постепенно, при продолжающихся контактах с вредными полютантами, развивается пневмофиброз в легких.
При дифференциальной диагностике фиброзирующих альвеолитов с ДТЛ учитывают данные анамнеза, субъективные данные, результаты ОДМ и ДМИ на туберкулез. Важная роль в диагностике принадлежит динамическому наблюдению за состоянием развивающейся одышки, легочно-сердечной недостаточности, нарастанием интерстициального пневмофиброза и за эффективностью проводимого патогенетического лечения.
Двусторонние симметричные изменения в легких очагового характера могут наблюдаться и у больных с пылевыми профессиональными заболеваниями — пневмокониозами. В дифференциальной диагностике их с ДТЛ важную роль играют данные профессионального характера. Кониозы чаще наблюдаются у мужчин с производственной вредностью от 5 до 10 лет и более. ДТЛ часто протекает с поражением других органов и систем, чего не наблюдается при кониозах. В анализах мокроты у больных пневмокониозами обнаруживают кониофаги, а у больных ДТЛ — МБТ. Фибробронхоскопия при ДТЛ часто выявляет локальный туберкулезный эндобронхит, а при пневмокониозах — пылевые пигментные пятна на слизистой оболочке бронхов.
Рентгенологические отличия при этих процессах заключаются в том, что при ДТЛ поражение начинается с верхушек, а при кониозах — с прикорневых участков легких с последующим переходом в нижние и средние легочные поля с преимущественным поражением интерстициальных отделов. Очаговоподобные тени при одном из частых кониозов силикозе имеют мономорфный характер, без тенденции к слиянию и распаду. ВГЛУ поражаются при обоих заболеваниях. При силикозах кальцинация их идет по контурам, а при туберкулезе — в виде отложения солей извести отдельными глыбками. Важное значение в дифференциальной диагностике имеет длительное динамическое рентгенологическое наблюдение, выявляющее при кониозах постепенное развитие изменений легочного рисунка и структуры корней. Биопсия патологических образований в легких и во ВГЛУ при силикозе выявляет силикотические гранулемы, а при ДТЛ — туберкулезные.
– Рекомендуем вам также статью “Дифференциация круглой тени на рентгенограмме легких”
Оглавление темы “Дифференциация туберкулеза”:
- Современные методы лечения саркоидоза
- Виды рентгенологических синдромов при болезнях легких
- Дифференциация обширного затенения на рентгенограмме легких
- Дифференциация ограниченного затенения на рентгенограмме легких
- Дифференциация очагового затенения на рентгенограмме легких
- Дифференциация диссеминации на рентгенограмме легких
- Дифференциация круглой тени на рентгенограмме легких
- Дифференциация кольцевидной тени на рентгенограмме легких
- Дифференциация изменений корней легких на рентгенограмме легких
- Дифференциация патологии средостения на рентгенограмме легких
Источник
