Реферат на тему респираторный дистресс синдром у взрослых
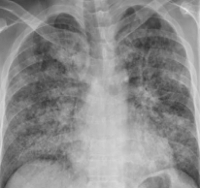
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Общие сведения
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Резкое снижение оксигенации и вентиляции организма вызывает кислородную недостаточность сердца и головного мозга и развитие угрожающих для жизни состояний. При РДСВ летальность в случае несвоевременно или неадекватно оказанной помощи достигает 60-70%.

Респираторный дистресс-синдром
Причины и механизм развития РДСВ
Механизмом, запускающим развитие респираторного дистресс-синдрома, служит эмболизация мелких сосудов легких микросгустками крови, частичками поврежденных тканей, каплями жира на фоне образующихся в тканях токсичных биологически активных веществ — кининов, простагландинов и др. Микроэмболизация легочных сосудов развивается в результате прямого или опосредованного воздействия на капиллярно-альвеолярную мембрану легочных ацинусов различного рода повреждающих факторов.
Прямое повреждающее воздействие оказывает аспирация крови, рвотных масс и воды, вдыхание дыма и токсических веществ, контузия легких, перелом ребер, разрыв диафрагмы, передозировка наркотических средств. Опосредованное, непрямое повреждение капиллярно-альвеолярных мембран вызывает активация и агрегация форменных элементов крови при бактериальных и вирусных пневмониях, сепсисе, ожогах, сочетанных травмах и травматическом шоке, сопровождающихся массивной кровопотерей, панкреатите, аутоиммунных процессах, электротравме, эклампсии и т. д.
Повышение проницаемости мембраны для белка и жидкости вызывает отек интерстициальной и альвеолярной тканей, снижение растяжимости и газообменной функции легких. Эти процессы приводят к развитию гипоксемии, гиперкапнии и острой дыхательной недостаточности. Респираторный дистресс-синдром может развиваться на протяжении нескольких часов или суток от момента воздействия повреждающего фактора. В течении РДСВ выделяют три патоморфологические фазы:
- Острая фаза РДСВ (до 2-5 суток) – интерстициальный и альвеолярный отек легких, поражение капилляров легких и эпителия альвеол, развитие микроателектазов. В случае благоприятного течения респираторного дистресс-синдрома спустя несколько дней острота явлений стихает, транссудат рассасывается; в противном случае возможен переход в подострое либо хроническое течение.
- Подострая фаза РДСВ – развитие бронхоальвеолярного и интерстициального воспаления.
- Хроническая фаза РДСВ – соответствует развитию фиброзирующего альвеолита. Происходит утолщение и уплощение капиллярно-альвеолярных мембран, разрастание в них соединительной ткани, формирование микротромбозов и запустевание сосудистого русла. Исходом хронической фазы респираторного дистресс-синдрома служит развитие легочной гипертензии и хронической дыхательной недостаточности. Выраженный альвеолярный фиброз может возникнуть уже спустя 2-3 недели.
Симптомы респираторного дистресс-синдрома
Развитие респираторного дистресс-синдрома взрослых характеризуется последовательной сменой стадий, отражающих патологические изменения в легких и типичную картину остро нарастающей дыхательной недостаточности.
I (стадия повреждения) – первые 6 часов со времени воздействия стрессового фактора. Жалобы, как правило, отсутствуют, клинико-рентгенологические изменения не определяются.
II (стадия мнимого благополучия) – от 6 до 12 часов со времени воздействия стрессового фактора. Развиваются нарастающая одышка, цианоз, тахикардия, тахипноэ (учащение дыхания более 20 в мин.), беспокойство пациента, кашель с пенистой мокротой и прожилками крови. Одышка и цианоз не купируются кислородными ингаляциями, содержание кислорода в крови неуклонно падает. Аускультативно в легких – хрипы, крепитация; рентгенологические признаки соответствуют диффузному интерстициальному отеку.
III (стадия дыхательной недостаточности) – спустя 12-24 часа после воздействия стрессового фактора. Клокочущее дыхание с выделением пенистой розовой мокроты, нарастающая гипоксемия и гиперкапния, поверхностное дыхание, увеличение центрального венозного и снижение артериального давления. По всей поверхности легких выслушиваются влажные, множественные хрипы различного калибра. На рентгенограммах определяется слияние очаговых теней. В этой стадии происходит образование гиалиновых мембран, заполнение альвеол фибрином, экссудатом, распадающимися кровяными тельцами, поражение эндотелия капилляров с образованием кровоизлияний и микроателектазов.
IV (терминальная стадия) – метаболический ацидоз, гипоксемия и гиперкапния не устраняются предельно большими объемами интенсивной терапии и ИВЛ. Ложноположительная рентгенологическая динамика (появление очагов просветлений) вызвана разрастанием соединительной ткани, замещающей паренхиму легких. В этом терминальном периоде респираторного дистресс-синдрома развивается полиорганная недостаточность, характеризующаяся:
- артериальной гипотонией, выраженной тахикардией, фибрилляцией предсердий, желудочковой тахикардией;
- гипербилирубинемией, гиперферментемией, гипоальбуминемией, гипохолестеринемией;
- ДВС-синдромом, лейкопенией, тромбоцитопенией ;
- повышением мочевины и креатинина, олигурией;
- желудочно-кишечными и легочными кровотечениями;
- угнетением сознания, комой.
Осложнения
Диагностика респираторного дистресс-синдрома
Респираторный дистресс-синдром является критическим состоянием и требует экстренной оценки состояния пациента. Ранними объективными проявлениями РДСВ служат нарастающие одышка, тахикардия и цианоз. Аускультативная картина легких изменяется соответственно стадиям респираторного дистресс-синдрома: от жесткого «амфорического» дыхания к клокочущим влажным хрипам и симптому «немого» («молчащего») легкого в терминальной стадии.
Характерным показателем газового состава крови при РДСВ является РаО2 ниже 50 мм рт. ст. (гипоксемия), несмотря на проводимую оксигенотерапию (при FiО2 более >60%.), нарастание гиперкапнии. У пациентов с РДСВ выраженная дыхательная недостаточность и гипоксемия сохраняются даже при ингаляциях высококонцентрированной кислородной смеси.
Биохимические показатели венозной крови характеризуются гипоальбуминемией, повышением свертывающих факторов, нарастанием трансаминаз и билирубина. При рентгенографии легких на периферии выявляются диффузные множественные тени (симптом “снежной бури”), снижение прозрачности легочной ткани, плевральный выпот обычно отсутствует.
Показатели функции внешнего дыхания свидетельствуют об уменьшении всех дыхательных объемов и статического растяжения легочной ткани менее 5 мл/мм вод. ст. Измерение давления в легочной артерии катетером Суона–Ганца показывает его «заклинивание» на уровне менее 15 мм рт.ст. Респираторный дистресс-синдром следует отличать от кардиогенного отека легких, пневмонии, ТЭЛА.
Лечение респираторного дистресс-синдрома
Лечение респираторного дистресс-синдрома осуществляется в условиях отделения интенсивной терапии и реанимации. Мероприятия по купированию РДСВ включают:
- устранение стрессового повреждающего фактора;
- коррекцию гипоксемии и острой дыхательной недостаточности;
- лечение полиорганных нарушений.
На первом этапе лечения респираторного дистресс-синдрома устраняются прямые повреждающие факторы легких, назначается массивная антибактериальная терапия при бактериальных пневмониях, сепсисе, осуществляется соответствующее лечение ожогов и травм. Для устранения гипоксии проводится подбор адекватного режима кислородотерапии с динамическим контролем газов крови (с поддержанием РО2 не менее 60 мм рт.ст.). Подача кислорода может осуществляться чрез маску или носовой катетер, при неэффективной оксигенации показана ИВЛ (при ЧД 30 в минуту).
Для профилактики развития ДВС-синдрома назначаются ацетилсалициловая кислота, дипиридамол и реополиглюкин, гепарин. Несмотря на интерстициальный и альвеолярный отек, проводится инфузионная терапия для улучшения питания органов, нормализации диуреза и поддержания уровня АД. Эффективность лечения респираторного дистресс-синдрома зависит от его своевременности: оно успешно лишь на ранних стадиях данного состояния до наступления необратимых поражений легочной ткани.
Прогноз и профилактика респираторного дистресс-синдрома
Летальность в III стадии респираторного дистресс-синдрома составляет около 80%, в терминальной стадии, соответствующей полиорганной недостаточности, обычно все пациенты погибают. При благоприятном исходе после купирования РДСВ функция легких может практически полностью восстановиться, однако чаще требуется длительная поддерживающая терапия.
Специфические профилактические мероприятия респираторного дистресс-синдрома отсутствуют. Следует остерегаться воздействия стрессовых повреждающих факторов, ведущих к развитию РДСВ.
Источник
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке “Файлы работы” в формате PDF
Введение
Острый респираторный дистресс-синдром характеризуется сложными механизмами патогенеза, тяжелыми нарушениями газообмена в легких и высокой летальностью, что и определяет необходимость поиска новых путей улучшения диагностики и результатов лечения этого заболевания.
Несмотря на развитие медицинских технологий, за последние 20 лет отмечается только тенденция к снижению летальности больных с ОРДС, которая, к сожалению, остается очень высокой – от 22% до 74%.
Благодаря развитию современных медицинских технологий, имеется большой арсенал методов диагностики и лечения ОРДС.
Глава I: Этиология. Патогенез.Патоморфологические изменения.
Этиология
Синдром описан Эсбахом в 1967 г. и назван по аналогии с дистресс-синдромом новорожденных, который обусловлен врожденным дефицитом сурфактанта. При респираторном дистресс-синдроме взрослых дефицит сурфактанта вторичен. В литературе часто используются синонимы респираторного дистресс-синдрома взрослых: шоковое легкое, некардиогенный отек легких.
Непосредственными и наиболее частыми причинами острого респираторного дистресс-синдрома взрослых являются сепсис (в том числе абдоминальный), панкреатит, генерализованные лёгочные инфекции. К развитию синдрома может привести аспирация кислого желудочного содержимого, пресной или солёной воды, вдыхание ядовитых газов или дыма, ингаляция кислорода в высоких концентрациях. Часто первичными этиологическими факторами острого респираторного дистресс-синдрома взрослых служат травма и травматический шок. Острый респираторный дистресс-синдром взрослых осложняет ожоги и механические повреждения, в том числе переломы костей, травмы головы, ушиб лёгких, повреждения внутренних органов. Это осложнение нередко развивается после оперативных вмешательств, у пациентов с онкологическими заболеваниями после операций типа Герлока и Льюиса. Массивная трансфузия консервированной крови без микрофильтров также может быть источником значительного лёгочного микроэмболизма и первичным этиологическим фактором заболевания. Доказана возможность развития респираторного дистресс-синдрома взрослых после применения экстракорпорального кровообращения (“постперфузионное лёгкое”).
Диссеминирование внутрисосудистое свёртывание крови – одна из причин полиорганной недостаточности и лёгочной дисфункции. Перенесённые критические состояния (длительная гипотензия, гиповолемия, гипоксия, кровопотеря), переливание больших объёмов крови и растворов рассматриваются как возможные этиологические факторы острого респираторного дистресс-синдрома взрослых. Жировая эмболия – одна из причин лёгочного поражения. Лекарственные препараты (наркотические анальгетики, декстраны, салицилаты, тиазиды и другие) также можно стать причиной этого осложнения.
Патогенез
Основная патология – повреждение (разрушение) лёгочного альвеолярно-капиллярного барьера. Патофизиологические изменения: набухание и отёк альвеолярно-капиллярной мембраны, образование в ней межклеточных щелей, развитие интерстициального отёка. Острый респираторный дистресс-синдром взрослых – это не просто форма лёгочного отёка, вызванная повышенной капиллярной проницаемостью, но и проявление общей системной патологической реакции, приводящей к дисфункции не только лёгких, но и других органов.
Патофизиологические последствия лёгочного отёка при респираторном дистресс-синдроме взрослых включают уменьшение лёгочных объёмов, значительное снижение податливости лёгких и развитие больших внутрилёгочных шунтов. Преобладание кровотока в соотношении вентиляция/кровоток обусловлено перфузией невентилируемых сегментов лёгкого. Снижение остаточного объёма лёгких тоже отражается на неравномерности этого соотношения.
Разрушение лёгочного сурфактанта и уменьшение его синтеза также могут быть причинами снижения функциональных лёгочных объёмов и способствовать нарастанию отёка лёгких. Увеличение поверхностного натяжения альвеол снижает гидростатическте давление в интерстиции и способствует повышению содержания воды в лёгких. Уменьшение податливости отёчного лёгкого приводит к интенсификации работы органов дыхания и сопровождается усталостью дыхательной мускулатуры. Количественно степень отёка лёгких соответствует объёму внутрисосудистой воды в лёгких, величина которого постепенно увеличивается, что во многом обусловливает клиническую и рентгенологическую картину нарушения. Неспецифическая диссеминированная реакция способствует образованию внутрисосудистых тромбов в системе лёгочной артерии и повышению давления в ней. Симптом повышения давления в системе лёгочной артерии обычно обратим, не связан с левожелудочковой недостаточностью и, как правило, не превышает 18 мм Hg. Обратимость лёгочной гипертензии при остром респираторном дистресс-синдроме взрослых в пределах 72 часов его развития подтверждается при назначении нитропруссида. Иными словами, лёгочная гипертензия при остром респираторном дистресс-синдроме взрослых не носит столь манифестирующего характера, как при гидростатическом (кардиогенном) отёке лёгких. Обычно давление заклинивания лёгочной артерии бывает в пределах нормы. Лишь в терминальной стадии острого респираторного дистресс-синдрома взрослых возможно повышение давления заклинивания лёгочной артерии, что связано с сердечной недостаточностью. У пациентов, умирающих от прогрессирования лёгочной недостаточности и неспособности лёгких выполнять газообменную функцию при остром респираторном дистресс-синдроме взрослых, обычно наблюдается выраженное снижение податливости (растяжимости) лёгких, глубокая гипоксемия и увеличение мёртвого пространтсва с гиперкапнией. При патоморфологических исследованиях у них выявляется обширный интерстициальный и альвеолярный фиброз.
Глава II: Клиническая картина. Диагностика.Лечение острого респираторного дистресс-синдрома взрослых. Осложнения. Прогноз.
Клиническая картина
Признаки острого респираторного дистресс-синдрома взрослых могут быть вначале невыраженными и оставаться незамеченными: могут развиваться в течение нескольких часов или дней (например, при сепсисе). Иногда развитие острого респираторного дистресс-синдрома взрослых совпадает с инцидентом, который может вызвать это осложнение (например, аспирация желудочного содержимого). Общие признаки – одышка, сухой кашель, дискомфорт за грудиной, состояние неполной адекватности. Более отчётливые признаки появляются при умеренно выраженной или тяжёлой форме острого респираторного дистресс-синдрома взрослых. В этот период развивается цианоз. При аускультации лёгких – бронхиальное дыхание, возможны грубые крипитирующие хрипы. Состояние пациента ухудшается: у него нарастает тяжёлая дыхательная недостаточность по гипоксемическому варианту. Острый респираторный дистресс-синдром взрослых достигает пика в среднем через 24—48 часов от начала повреждения и заканчивается массивным, обычно двусторонним поражением лёгочной ткани.
Выделяются 4 стадии острого респираторного дистресс-синдрома взрослых:
1-я стадия – повреждение (до 6 часов после стрессового воздействия).§ Пациент, как правило, не предъявляет никаких жалоб. Обычно при клиническом и рентгенологическом исследованиях изменений в лёгких не выявляются;
2-я стадия – мнимое благополучие (6—12 часов после стрессового воздействия). Наиболее ранний признак острого респираторного дистресс-синдрома взрослых – одышка; затем появляется тахикардия, снижается РаО2, возникают сухие хрипы в лёгких, жёсткое дыхание. На рентгенограмме – усиление сосудистого компонента лёгочного рисунка, переходящее в интерстициальный отёк лёгких.
3-я стадия – дыхательная недостаточность (12—24 часа после стрессового воздействия). Одышка, тахипноэ, участие вспомогательной мускулатуры в дыхании, тахикардия, цианоз, РаО2 менее 50 мм Hg, несмотря на ингаляцию 60 % кислорода. Появление влажных хрипов в лёгких свидетельствует о накоплении жидкости в альвеолах. На рентгенограмме – выраженный интерстициальный отёк лёгких, на фоне усиленного сосудистого рисунка очаговоподобные тени, иногда горизонтальные линии. Видны явные инфильтративные тени, представляющие периваскулярную жидкость. В связи с тяжестью состояния рентгеноргафическое исследование лёгких приходится проводить в положении пациента лёжа, при этом он ме не может сделать полноценный вдох и задержать дыхание. В этих случаях на рентгенограмме – кажущееся расширение скрдечно-сосудистой тени, что иногда трактуется как кардиогенный отёк лёгких.
4-я стадия – терминальная. Прогрессирование симптомов: глубокая артериальная гипоксемия, цианоз, сердечно-сосудистая недостаточность, шок, полиорганная недостаточность, альвеолярный отёк лёгких.
Диагностика
В связи с отсутствием чувствительных маркёров лёгочного эпителиального и эндотелиального повреждения диагноз острого респираторного дистресс-синдрома взрослых ставится на основании комплекса клинических, лабораторных и рентгенологических данных.
Газовый состав артериальной крови. Обычно наблюдается выраженная артериальная гипоксеми, во многих случаях гипокапния. При прогрессировании синдрома РаО2 < 50 мм Hg, несмотря на оксигенотерапию (FiО2 > 0,6), в поздней стадии заболевания возможна гиперкапния.
Рентгенография грудной клетки. На рентгенограмма вначале отмечаются малоинтенсивные пятнистые затемнения с нечёткими контурами диаметром 0,3 см, располагающиеся по периферии на фоне умеренного снижения прозрачности лёгочной ткани и значительного усиления лёгочного рисунка; в дальнейшем – усиление мелкоклеточной пятнистости по всему лёгочному полю, но с преобладанием её по периферии. Снижается прозрачность лёгочной ткани, и это распространяется на большие участки лёгких (диффузные двусторонние инфильтраты). Во многих случаях бывает рентгенологически трудно дифференцировать некардиогенный отёк лёгких от кардиогенного.
Лечение острого респираторного дистресс-синдрома взрослых
Основные цели терапии острого респираторного дистресс-синдрома взрослых:
поддержание адекватного транспорта кислорода;
уменьшение лёгочного отёка (накопления воды в лёгких) без угрозы для почечной функции;
профилактика и борьба с инфекциями и суперинфекциями; адекватное питание (энтеральное и парэнтеральное).
При остром респираторном дистресс-синдроме взрослых катетеризация лёгочной артерии является важной диагностической манипуляцией, позволяющей в процессе лечения дать оценку давления заклинивания лёгочной артерии, уровня кислорода, провести выбор величины положительного давления в конце выдоха и баланса жидкости в организме.
Поддержание адекватного транспорта кислорода. Ликвидация гипоксии достигается путём улучшения лёгочного, циркуляторного, гемического и тканевого транспортов кислорода.
Респираторная поддержку необходимо проводить у всех пациентов с острым респираторным дистресс-синдромом лёгких при первых же признаках дыхательной недостаточности. Необходимо подчеркнуть важность ранней вспомогательной вентиляции, поскольку длительная дисфункция лёгких не обеспечивает потребностей тканей в кислороде, что приводит к клеточной смерти и полиорганной недостаточности. Если масочный способ вспомогательной искусственной вентиляции лёгких не даёт положительного результата, следует провести интубацию трахеи. Решающую роль играет выбор режима вспомогательной искусственной вентиляции лёгких. В некоторых случаях отказ от применения традиционной искусственной вентиляции лёгких даёт больший эффект. Сразу же после интубации трахеи респиратор необходимо установить в режим вспомогательной искусственной вентиляции лёгких при сохранённм самостоятельном дыхании. Наиболее целесообразным считается режим синхронизированной перемежающейся принудительной вентиляции (SIMV) в сочетании с поддержкой давлением (CPAP). Важен контроль концентрации вдыхаемого кислорода, давления на вдохе и дыхательного объёма (8—12 мл/кг массы тела пациента). Нет доказательств, что режимы высокочастотной искусственной вентиляции лёгких могут улучшить результаты лечения пациентов с острым респираторным дистресс-синдромом взрослых.
Режим положительного давления в конце выдоха – наиболее эффективный способ поддержания адекватного насыщения организмом кислородом у пациентов с острым респираторным дистресс-синдромом взрослых. Этот метод улучшает насыщение крови кислородом, способствует повышению функциональной остаточной ёмкости лёгких и восстановлению спавшихся альвеол. При остром респираторном дистресс-синдроме взрослых нужно обращать внимание как на показатели газового состава крови, так и на гемодинамику. Поддержание адекватного транспорта кислорода требует постоянного контроля параметров гемодинамики. Снижение сердечного выброса обусловливает необходимость обязательного применения средств инотропной поддержки. При этом используются симпатомиметические лекарственные препараты – добутамин в дозе 2—15 мкг/кг/мин или допамин в низких или средних дозах (до 10 мкг/кг/мин). В более высоких дозах допамин вызывает сужение лёгочных вен и повышает давление заклинивания лёгочной артерии. Вазоплегические лекарственные препараты при остром респираторном дистресс-синдроме взрослых противопоказаны. Величины доставки и потребления кислорода – важные критерии в лечении острого респираторного дистресс-синдрома взрослых. Доставку (норма 110 мл/м2) нужно поддерживать на сверхнормальном уровне.
Профилактика и лечение инфекций. Если острый респираторный дистресс-синдром взрослых возник в результате сепсиса или системной воспалительной реакции, применяются все методы лечения, включая массивную антибактериальную терапию. Важно не допустить развития новых инфекционных осложнений: нозокомиальной пневмонии и других суперинфекций, значительно ухудшающих результаты лечения.
Дополнительная терапия. В настоящее время в лечении острого респираторного дистресс-синдрома взрослых применяется много новых технологий, однако они чаще всего дают спорные результаты. Как уже было упомянуто, недостаток сурфактанта – критический компонент этого синдрома. Ингаляции лекарственных препаратов, обладающих свойствами сурфактанта, эффективны при респираторном синдроме новорождённых. Предварительные сведения об этой форме терапии у взрослых свидетельствуют о положительном результате. Для лечения используются пентоксифиллин, ингибиторы фактора некроза опухоли и фосфодиэстеразы. Применяются также перфторуглеродистые соединения (перфторан) для улучшения кислородного снабжения ткани лёгкого при остром респираторном дистресс-синдроме взрослых. Имеются сообщения о положительных эффектах ингаляции NO. Ранее широко использовались глюкокортикостероиды и простагландины Е1, однако нет прямых доказательств того, что эти лекарственные препараты улучшают лёгочную податливость (растяжимость), уменьшают внутрилёгочные шунты и способствуют снижению летальности.
Осложнения
В процессе лечения острого респираторного дистресс-синдрома взрослых важно учитывать возможность осложнений: баротравмы лёгких, бактериальной пневмонии, левожелудочковой недостаточности, синдрома диссеминированного внутрисосудистого свёртывания крови. Баротравма лёгких (клинические симптомы: пневмоторакс, пневмомедиастинум, подкожная эмфизема) – частое осложнение при проведении искусственной вентиляции лёгких у пациентов с респиратоным дистресс-синдромом взрослых. Высокий риск баротравмы обусловлен значительным снижением податливости лёгких. Этот риск особенно велик при показателе податливости лёгких менее 20 см Н2О.
Скорее всего, баротравма обусловлена перерастяжением отдельных альвеол, что коррелирует с высоким пиковым давлением вдоха. Левожелудочковая недостаточность может быть вызвана многими причинами, и надёжным контролем служит гемодинамический мониторинг, включая давление заклинивания лёгочной артерии.
Прогноз
Статистически не было доказано преимущество какой-либо методики лечения в уменьшении показателя смертности при остром респираторном дистресс-синдроме взрослых. Частота летальных исходов возрастает , если в процесс вовлечены другие органы. Смертность у пациентов с острым респираторным дистресс-синдромом взрослых в большей степени зависит от наличия полиорганной недостаточности и в меньшей – от лёгочной дисфункции. После перенесённого отсрого респираторного дистресс-синдрома взрослых, как это ни удивительно, лёгкие могут восстановить почти нормальную функцию. Однако в исходе этого синдрома могут развиваться состояния, требующие длительного респираторного лечения.
Заключение
Однако сложные механизмы патогенеза, отсутствие научно обоснованного комплексного подхода к профилактике, дифференциальной диагностике и дифференцированному лечению ОРДС, вызванного различными причинами на разных стадиях заболевания, определяют сохраняющуюся высокую летальность данного контингента больных. Этим обусловлена необходимость поиска новых путей улучшения результатов лечения ОРДС.
Список литературы
Афонин А. Н., Мороз В. В., Карпун Н. А. Острое повреждение лёгких, ассоциированное с трансфузионной терапией. Общая реаниматология 2009;
Багненко С. Ф., Шах Б. Н., Лапшин В. Н. Коррекция расстройств микроциркуляции и профилактика реперфузионных нарушений у пострадавших с сочетанной шокогенной травмой. Клиническая физиология микроциркуляции 2007;
Бородай Е. А. Морфологические изменения в легких у пострадавших с тяжелой механической травмой. Труды НИИ общей реаниматологии РАМН. М., 2003:
Власенко А.В., Закс И.О., Мороз В.В. Нереспираторные методы терапии синдрома острого паренхиматозного поражения легких (обзор зарубежной литературы, часть I)// Вестник интенсивной терапии, 2001. – №2.
Галушка С. В., Мороз В. В., Власенко А. В. Кислородный долг как критерий прогноза у больных с полиорганной недостаточностью. Анест. и реаниматол. 2001;
Городовикова Ю. А., Голубев А. М., Мороз В. В. Аспирационное острое повреждение лёгких (экспериментальное, морфологическое исследование). Общая реаниматология 2008;
12
Источник
