Синдром і хвороба іценко кушинга
Синдром Иценко-Кушинга (гиперкортицизм) — это эндокринное заболевание, которое проявляется гиперсекрецией глюкокортикоидов, в частности кортизола и совокупностью симптомов, вызванных отрицательным воздействием данных гормонов на организм.
Содержание статьи:
- Какую роль выполняет кортизол в организме
- Причины и механизм развития синдрома Иценко-Кушинга
- Симптомы синдрома Иценко-Кушинга
- Диагностика синдрома Иценко-Кушинга
- Осложнения синдрома Иценко-Кушинга
- Лечение синдрома Иценко-Кушинга
- Прогноз синдрома Иценко-Кушинга
Кортизол продуцируется в корковом слое надпочечников, основным стимулятором его продуцирования является адренокортикотропный гормон (АКТГ). Выработка АКТГ происходит в гипофизе, который является составляющей частью эндокринной системы и локализируется в основании головного мозга. А продуцирование АКТГ, в свою очередь, стимулируется кортикотропин-рилизинг-гормоном, выработка которого происходит в гипоталамусе — отделе головного мозга, отвечающем за контроль эндокринной системы.
Какую роль выполняет кортизол в организме
При нормальной секреции кортизол помогает контролировать жизненно важные процессы в организме. В его задачи входит контроль артериального давления, что дает возможность сохранять в норме состояние сердечнососудистой системы, также он увеличивает уровень глюкозы в крови, таким образом уравновешивая эффект инсулина, снижает воспалительную реакцию иммунной системы, регулирует белковый, углеводный и жировой обмен. Одной из приоритетных задач кортизола является помощь в реагировании организма на стресс. В связи с этим беременные в последнем триместре и профессиональные спортсмены обычно имеют повышенный уровень кортизола. Люди, страдающие алкоголизмом, депрессией, паническими расстройствами и недоеданием также обладают высоким уровнем кортизола в крови.
Гиперсекреция кортизола, которая доходит границ гипекортицизма и заканчивается развитием синдрома Иценко-Кушинга, имеет, как правило, ятрогенную природу. Данный синдром носит свое название в честь авторов, впервые разобравшихся и описавших причину развития данного комплекса симптомов.
Причины и механизм развития синдрома Иценко-Кушинга
Существует много этиологических факторов, провоцирующих развитие данного синдрома. Исходя из механизма развития гипекортицизма, выделяют три его вида: эндогенный, экзогенный и псевдо-синдром Кушинга.
Как уже оговорено, основой патологических изменений в процессе развития синдрома Иценко-Кушинга является гиперпродукция кортизола. Повышенное количество кортизола оказывает разрушительное действие на большинство тканей и структурных единиц организма (внутренние органы, кожу, мышцы, в том числе и миокард), в которых со временем происходят выраженные атрофические и дистрофические изменения. Гиперкортицизм противодействует инсулину, повышая уровень глюкозы в крови, что провоцирует развитие стероидного диабета. Относительно жировой клетчатки, гиперкортицизм осуществляет комплексную тактику поражения, что выражается в избыточном ожирении одних участков и атрофии других, это обусловлено разной толерантностью отдельных жировых отделов к глюкокортикоидам. Симптом Иценко-Кушинга вызывает электролитные расстройства (гипернатриемия, гипокалиемия), причиной которых является воздействие избыточного кортизола на почки. Следствием данных электролитных сдвигов является развитие артериальной гипертензии, а также усугубление изменений миокарда, что приводит к аритмии и развитию сердечной недостаточности. Повышение уровня кортизола пагубно влияет на иммунную систему организма, подавляя ее функции, обуславливает склонность к инфекциям.
Симптомы синдрома Иценко-Кушинга
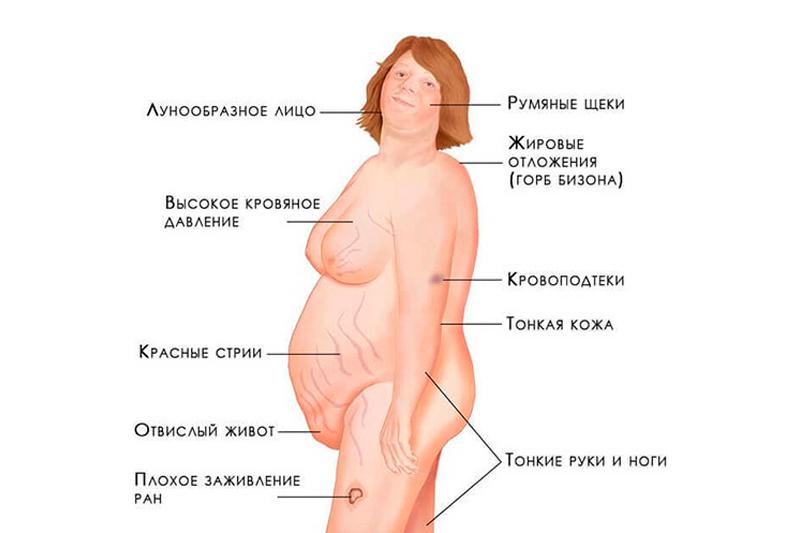
Симптомы синдрома Иценко-Кушинга представлены характерными изменениями внешности больных, пациенты с данной патологией имеют так называемую кушингоидную внешность. Лицо больного становится лунообразной формы, 90% пациентов страдают ожирением. Жировые отложения имеют неравномерный характер и локализируются на лице, шее, груди, животе и спине. Лицо приобретает багрово-красный цвет, в некоторых случаях с цианотичным оттенком, такое явление называется «матронизм». Даже в условиях отсутствия ожирения у тяжелых больных происходит характерное перераспределение подкожной жировой клетчатки.
Изменения на теле
Плечевой пояс и ноги подвергаются атрофическим изменениям мышечной ткани. Также происходят атрофические изменения бедренных и ягодичных мышц, что называют термином «скошенные ягодицы». Пациенты отмечают затруднения во время попытки присесть и встать, особенно тяжело дается подъем. Вследствие образования «лягушачьего живота», который подразумевает атрофию мышц передней стенки брюшины возникают грыжевые выпирания по белой линии живота.
Изменения на коже
Изменения кожного покрова выражаются в мраморности кожи, подчеркнутом сосудистом рисунке, истончении, сухости, шелушении, участками региональной потливости. Процесс сочетания распада коллагена кожи и ожирение провоцирует появление полос растяжения (стрий). Стрии локализируются на коже живота, плеч, молочных желез, внутренней поверхности бедер, имеют фиолетовый или багрово-красный цвет и могут быть размером в несколько сантиметров. Нередко отмечается кожная сыпь по типу акне и многочисленные мелкие петехии. В некоторых случаях отмечается гиперпигментация в местах трения.
Изменения костной ткани
Истощение костной ткани (остеопороз) — это одно из тяжелейших осложнений гиперкортицизма, которое возникает у 90% пациентов. Остеопороз вызывает сильные болевые ощущения, деформацию, переломы костей, сколиоз и кифосколиоз, которые более выражены в грудном и поясничном отделах позвоночника. Компрессия позвоночника вызывает сутулость и снижение роста пациентов. В детском возрасте синдром Иценко-Кушинга провоцирует остановку роста по причине замедления развития эпифизарных хрящей.
Изменения сердечнососудистой системы
Симптомы изменений в сердечнососудистой системе проявляются виде кардиомиопатии в совокупности с аритмией (экстрасистолия, фибрилляция предсердий), также часто развивается артериальная гипертензия и симптомы сердечной недостаточности. Такие тяжелые осложнения могут стать причиной летального исхода.
Изменения нервной системы
Гиперкортицизм не щадит и нервную систему, вызывая множество расстройств в виде депрессий, заторможенности, эйфории, стероидных психозов и суицидальных попыток.
Другие характерные симптомы
Синдром Иценко-Кушинга в 10-20% случаев сопровождается стероидным сахарным диабетом, не имеющим связи с заболеваниями поджелудочной железы. Такой вид диабета имеет достаточно легкое течение и устраняется при помощи специальной диеты и сахароснижающих препаратов.
В некоторых случаях развиваются периферические отеки, а также поли- и никтурия.
При длительном течении гиперкортицизма у мужчин могут развиться:
- признаки феминизации;
- снижение либидо и потенции;
- атрофия яичек;
- гинекомастия.
У женщин гиперандрогения может спровоцировать:
- вирилизацию;
- гипертрихоз;
- гирсутизм;
- аменорею;
- нарушение менструального цикла;
- бесплодие.
Диагностика синдрома Иценко-Кушинга
При наличии подозрений на синдром Иценко-Кушинга, а такие подозрения возникают после осмотра больного и определения типичных изменений внешности, показано проведение ряда клинических и биохимических анализов биообразцов крови и мочи. С целью поиска первопричины данной патологии пациенту показано проведение топографических исследований, а также КТ и МРТ определенных зон.
Важным моментом диагностики сиптомокомплекса Иценко-Кушинга является исключение экзогенного поступления глюкокортикоидов (в том числе внутрисуставного и ингаляционного).
Для подтверждения данного заболевания необходимо выполнение следующих тестов:
- определение уровня экскреции кортизола в суточной моче: наличие увеличения выделенного кортизола в 3-4 раза по сравнению с нормой, подтверждает достоверность диагноза синдрома Иценко-Кушинга;
- проведение малой дексаметазоновой пробы, суть которой заключатся в определения уровня кортизола после приема дексаметазона. Для проведения данной пробы пациенту сначала необходимо определить уровень кортизола в первый день в 8-9 часов утра, затем в 24 часа этого же дня принять дозу дексаметазона, а на следующий день в 8-9 часов утра снова определяется уровень кортизола. В норме прием дексаметазона способствует снижению уровня кортизола более чем в половину, у пациентов с синдромом Иценко-Кушинга такая реакция не происходит.
Исследования биохимических показателей мочи при симптомокомплексе Иценко-Кушинга, определяют повышенное содержание 11-оксикетостероидов (11-ОКС) и снижение уровня 17-оксикетостероидов (17-ОКС). В крови отмечается гипокалиемия, увеличение уровня эритроцитов, холестерина и гемоглобина. Также лабораторные анализы могут показать наличие осложнений (стероидный сахарный диабет, электролитные сдвиги).
Для определения локализации первопричины больному показано проведение КТ, МРТ гипофиза, надпочечников и сцинтиографии надпочечников.
С целью выявления осложнений гиперкортицизма (перелома ребер, позвонков вследствие остеопороза) проводится рентгенологичекое исследование или КТ позвонков и грудной клетки.
Осложнения синдрома Иценко-Кушинга
Длительное отсутствие терапии при хроническом течении синдрома Иценко-Кушинга может спровоцировать смертельный исход больного по причине осложнений в виде инсульта, декомпенсации сердечной деятельности, сепсиса, хронической почечной недостаточности, тяжелого пиелонефрита, остеопороза с наличием множественных переломов позвоночника и ребер.
Пониженная резистентность к инфекциям при гиперкортицизме нередко становится предрасполагающим фактором к развитию флегмоны, фурункулеза, грибковых и нагноительных поражений кожи.
При синдроме Иценко-Кушинга может развиться неотложное состояние адреналового (надпочечникового) криза, который проявляется в виде артериальной гипотензии, тошноты, рвоты, нарушения сознания, болей в животе, гиперкальциемии, гипогликемии и метаболического ацидоза.
Как правило, мочекаменная болезнь при гиперкортицизме связана с остеопорозом и гиперсекрецией, с мочой фосфатов и кальция, которые способствуют образованию фосфатных и оксалатных камней в почках.
Синдром Иценко-Кушинга при беременности может спровоцировать выкидыш или осложненные роды.
Лечение синдрома Иценко-Кушинга
Тактика лечения ятрогенной (медикаментозной) формы синдрома Иценко-Кушинга заключается в постепенной отмене глюкокортикоидов и назначении вместо них других иммунодепрессантов.
Наличие эндогенной природы синдрома гиперкортицизма подразумевает лечение препаратами, подавляющими стероидогенез (хлодитан, митотан, кетоконазол, аминоглютетимид).
Если диагностировано новообразование гипофиза надпочечников, целесообразно хирургическое лечение, в случае невозможности удаления опухоли выполняется одно- или двусторонняя адреналэктомия (удаление надпочечников) либо проводится курс лучевой терапии гипоталамно-гипофизарной области. Для усиления эффекта и минимизации рецидивов, лучевую терапию часто проводят в комплексе с медикаментозным и хирургическим лечением. Если у больных с синдромом Иценко-Кушинга не визуализируется аденома гипофиза, показано применение протонотерапии на область гипофиза.
Помимо основных терапевтических мероприятий, пациентам с синдромом Иценко-Кушинга назначают симптоматическое лечение. Симптоматическая терапия заключается в назначении мочегонных, гипотензивных, сахароснижающих препаратов, бисиммуляторов, иммуномодуляторов, сердечных гликозидов, седативных препаратов или антидепрессантов, лекарственной терапии остеопороза, витаминотерапии.
Принцип послеоперационного лечения больных с хронической надпочечниковой недостаточностью, перенесших операцию по удалению надпочечников, заключается в пожизненной заместительной гормонотерапии.
Прогноз синдрома Иценко-Кушинга
При недостаточном лечении или его отсутствии, в организме больного происходят необратимые процессы, которые в 40-50% случаев приводят к летальному исходу.
Доброкачественная кортикостерома, по сравнению со злокачественной, имеет более благоприятный прогноз, но функции здорового надпочечника (при одностостороннем поражении) восстанавливаются лишь у 80% пациентов. Остальным 20% необходима постоянная гормонотерапия.
В случае диагностирования злокачественной кортикостеромы, процент пятилетней выживаемости составляет в среднем 20-25%. Медиальный показатель продолжительности жизни пациентов со злокачественным новообразованием коры надпочечников равен 14 месяцам.
Хроническая надпочечниковая недостаточность является показанием к пожизненной заместительной минерало- и глюкокортикоидотерапии.
В основном прогноз данной патологии зависит от своевременной диагностики и оказания адекватной терапии, от этиологии заболевания, наличия и тяжести осложнений, а также от возможности и эффективности хирургических вмешательств. Пациенты с синдромом Иценко-Кушинга обязаны постоянно находиться под наблюдением у эндокринолога. Также обязательным условием успешного лечения и реабилитации является исключение повышенных физических нагрузок, особенно это касается людей, имеющих вредные условия труда. Рекомендовано исключить работу в ночные смены.
Одним из важных факторов, влияющих на результат лечения, является психологический настрой пациента. При позитивном мышлении, исполнении всех рекомендаций доктора и внимании к своему здоровью, пациенты качественно улучшают свое положение в условиях данной патологии.
Источник

Под названием болезнь и синдром Иценко-Кушинга объединяют два заболевания, они абсолютно одинаковы по проявлениям, но имеют разные причины развития. Болезнь связана с поражением гипофиза или его регуляции со стороны гипоталамуса.
Причины развития заболевания:
- Синдром. Чаще всего связано с нарушением приема гормонов при аутоиммунных патологиях. Также бывает и при аденоме или карциноме коры надпочечников. Реже обнаруживают гормонопродуцирующие опухоли других локализаций. У алкоголиков, при тяжелой депрессии встречается псевдо-синдром, который внешне похож на Иценко-Кушинга, но не связан с гормональными нарушениями.
- Болезнь. Обнаруживают именно форму болезни у 80% пациентов. Ее причина – это опухоль гипофиза, преимущественно аденома (доброкачественная). Ей могут предшествовать: менингит, менингоэнцефалит, энцефалит; травма черепа; тяжелые вирусные, бактериальные инфекции, отравления; колебания гормонов в климактерическом периоде, при беременности, после родов.
Симптомы у детей и взрослых проявляются внешними признаками, поражением сердца, сосудов, почек, опорно-двигательной, пищеварительной системы. Нарушается работа половых органов, нередко происходят психические расстройства.
Кушингоидная внешность – у больных происходит неравномерное отложения жира. Преимущественно он откладывается на лице (лунообразное), шее и плечах (жировой «горб» в зоне 7 шейного позвонка), молочных железах, верхней части спины, животе. Ноги у пациентов остаются тонкими, что образно описывают – «колосс на глиняных ногах». Цвет лица приобретает красный или багровый оттенок, кожа сухая, шелушится. На бледном фоне живота, молочных желез и плеч формируются растяжки, образуются кровоизлияния при незначительных ударах. Места, которые подвергаются трению одеждой, становятся темными («грязными»).
Костная система и мышцы страдают, нарушается образование витамина Д, что приводит к хрупкости костей – остеопорозу. Это проявляется переломами, болью в костях, задержкой роста, искривлениями позвоночника. Из-за нарушений белкового обмена страдают и мышцы, снижается сила и тонус. Это сопровождается внешними изменениями: атрофированные, скошенные ягодицы, тонкие бедра, ноги, руки, выпирающий живот, грыжи белой линии из-за расхождения прямых мышц.
Поражения сердца и сосудов: стероидная кардиомиопатия, недостаточность кровообращения, артериальная гипертензия, нарушения.
Пищеварительная система: стойкий гастрит с повышенной кислотностью, стероидные желудочные язвы, эрозии на слизистой оболочке кишечника, желудочно-кишечные кровотечения.
Мочеполовая система у женщин: рост усов, бакенбардов и бороды; оволосение груди; развитие угревой сыпи, фурункулов; задержки месячных или их прекращение; бесплодие. У мужчин выпадают волосы на лице и теле, снижается половое желание и потенция, атрофируются яички, растут молочные железы. У ребенка отмечается задержка появления формирования молочных желез у девушек, изменения голоса и роста волос на лице у юношей. Дети отстают в росте от сверстников.
Диагностика состояния включает биохимию крови, анализ мочи, гормоны в крови, рентгенографию черепа, МРТ и КТ головного мозга, УЗИ, МРТ надпочечников .
Лечение болезни Иценко-Кушинга включает медикаменты, блокирующие гипофиз (Парлодел, Резерпин),
снижающие ответ на АКТГ (Низорал, Мамомит, Митотан). Показано симптоматическое лечение остеопороза, нарушений работы сердца, нервной системы. Лучевая терапия для подавления активности гипофиза, хирургическое лечение – удаляется аденома, один из надпочечников или оба с пожизненной заместительной терапией (при осложненном течении).
Синдром лечится по-другому. Если причина – это длительное применение препаратов, то их постепенно отменяют. Если имеется опухоль надпочечников, то ее удаляют, при невозможности – вместе с надпочечником или обоими. Для закрепления результата проводится облучение гипофиза, которое подавляет образование АКТГ.
Читайте подробнее в нашей статье о болезни и синдроме Иценко-Кушинга, их лечении.
Отличия болезни и синдрома Иценко-Кушинга
Под названием болезнь и синдром Иценко-Кушинга объединяют два заболевания, которые абсолютно одинаковы по проявлениям, но имеют разные причины развития. Болезнь связана с поражением гипофиза или его регуляции со стороны гипоталамуса. То есть нарушения локализуются в головном мозге. Адренокортикотропный гормон гипофиза (АКТГ) стимулирует надпочечники, а они в ответ повышают синтез кортикостероидов.
При синдроме избыточное поступление гормонов надпочечников связано с опухолью их коркового слоя или введением аналогов (препаратов) извне при длительном лечении. Реже клетками, синтезирующими кортизол, бывают новообразования яичников, легочной ткани, кишечника, поджелудочной, щитовидной железы.
Рекомендуем прочитать статью о нарушении работы гипофиза. Из нее вы узнаете о причинах нарушения работы гипофиза, какие заболевания возникают при изменениях, симптомах у женщин и мужчин, а также о методах диагностики и лечения данной патологии.
А здесь подробнее об аденоме гипофиза.
Причины развития заболевания
Возникновение синдрома и болезни Иценко-Кушинга провоцируют разные факторы.
Синдром
Чаще всего развитие патологии связано с нарушением приема гормонов при аутоиммунных патологиях, которые требуют длительной терапии гидрокортизоном, преднизолоном или дексаметазоном. Также бывает и при аденоме или карциноме коры надпочечников. Реже обнаруживают гормонопродуцирующие опухоли других локализаций.
У алкоголиков, при тяжелой депрессии встречается псевдо-синдром, который внешне похож на Иценко-Кушинга, но не связан гормональными нарушениями.
Болезнь
Обнаруживают именно форму болезни у 80% пациентов. Ее причина – это опухоль гипофиза, преимущественно аденома (доброкачественная). Ей могут предшествовать:
- менингит, менингоэнцефалит, энцефалит;
- травма черепа;
- тяжелые вирусные, бактериальные инфекции, отравления;
- колебания гормонов в климактерическом периоде, при беременности, после родов.
В ряде случаев причиной является поражение гипоталамуса и увеличение им образования кортикотропного рилизинг-фактора, либерина (дословный перевод – «освободитель»). Это соединение стимулирует гипофиз, и он продуцирует в избытке адренокортикотропный гормон.
Механизм гормональных нарушений
Все проявления болезни или синдрома связаны с цепью биологических реакций, которые запускает в организме АКТГ. В надпочечниках увеличивается образование глюкокортикоидных гормонов (кортизол, кортизон), половых гормонов (андрогены, мужские) и альдостерона. Их эффекты проявляются в:
- распаде белков (уменьшается объем мышечной и соединительной ткани, в том числе и миокарда);
- расщеплении гликогена до глюкозы (недостаток инсулина, сахарный диабет);
- накоплении жира (ожирение);
- активизация ренина, превращение ангиотензина в активную форму (высокое давление крови, задержка жидкости и натрия, выведение калия);
- разрушение костей и препятствие всасыванию кальция в пищеварительной системе (остеопороз);
- нарушение работы яичников у женщин под влиянием мужских половых гормонов (усиленный рост волос на лице, теле, бесплодие);
- угнетение иммунитета (частые вирусные и бактериальные инфекции, бронхит, пневмония, туберкулез).
Смотрите на видео о синдроме Иценко-Кушинга:
Симптомы у детей и взрослых
Гормональные изменения приводят к типичным внешним признакам, поражению сердца, сосудов, почек, опорно-двигательной, пищеварительной системы. Нарушается работа половых органов, нередко происходят психические расстройства.
Кушингоидная внешность
Жировая клетчатка в организме отличается разной степенью чувствительности к гормонам надпочечников. Поэтому у больных происходит неравномерное отложения жира. Преимущественно он откладывается на лице (лунообразное), шее и плечах (жировой «горб» в зоне 7 шейного позвонка), молочных железах, верхней части спины, животе. Ноги у пациентов остаются тонкими, что образно описывают – «колосс на глиняных ногах», то есть величественный только с виду, слабый.
Цвет лица приобретает красный или багровый оттенок, кожа сухая, шелушится. На бледном фоне живота, молочных желез и плеч формируются растяжки. Их появление связано с распадом белков под действием гормонов, они красно-фиолетового цвета, чего не бывает при обычном ожирении или при беременности.
Из-за повышенной ломкости капилляров и тонкой кожи у пациентов образуются кровоизлияния при незначительных ударах. Места, которые подвергаются трению одеждой, становятся темными («грязными»). Чаще всего – это шея, локти, область подмышек, паховых складок.
Костная система и мышцы
Повышенное образование кортизола изменяет структуру кости:
- препятствует синтезу коллагена, одного из основных белков костной матрицы;
- стимулирует разрушение костей;
- не дает возможности формировать новые клетки (остеобласты);
- вымывает кальций.
Также нарушается образование витамина Д, что также приводит к хрупкости костей – остеопорозу. Он охватывает конечности, позвоночник, кисти рук, область турецкого седла, где расположен гипофиз. Это проявляется переломами, болью в костях, задержкой роста, искривлениями позвоночника.
Из-за нарушений белкового обмена страдают и мышцы. В них снижается сила и тонус. Это сопровождается внешними изменениями: атрофированные, скошенные ягодицы, тонкие бедра, ноги, руки, выпирающий живот, грыжи белой линии из-за расхождения прямых мышц.
Поражения сердца и сосудов
Потеря солей кальция и мышечная слабость приводят к стероидной кардиомиопатии, развитию недостаточности кровообращения (отеки, тахикардия, увеличение печени). Нарушения выведения жидкости и натрия, образование сосудосуживающих веществ (ангиотензина 2) вызывают стойкую артериальную гипертензию, нарушения ритма (экстрасистолы, фибрилляция, трепетание предсердий).
Пищеварительная система
Гормоны надпочечников стимулируют образование соляной кислоты клетками желудка. В результате появляется:
- стойкий гастрит с повышенной кислотностью,
- стероидные желудочные язвы,
- эрозии на слизистой оболочке кишечника,
- желудочно-кишечные кровотечения.
Мочеполовая система
Мужские половые гормоны стимулируют у женщин:
- рост усов, бакенбардов и бороды;
- оволосение груди;
- развитие угревой сыпи, фурункулов;
- задержки месячных или их прекращение;
- бесплодие.
Под их действием у мужчин выпадают волосы на лице и теле, снижается половое желание и потенция, атрофируются яички, растут молочные железы. Если болезнь возникает у ребенка, то отмечается задержка появления формирования молочных желез у девушек, изменения голоса и роста волос на лице у юношей. Дети отстают в росте от сверстников.
Поражения почек проявляются:
- хроническим пиелонефритом;
- камнями в почках;
- сморщиванием органов (нефросклероз);
- ослаблением фильтрационной способности вплоть до тяжелых форм уремии (отравления продуктами обмена белков).
Неврологические и психические расстройства
Клиническая картина дополняется изменениями со стороны нервной системы:
- некоординированные движения,
- шаткость при ходьбе,
- патологические рефлексы,
- асимметрия лица,
- потеря четкости речи,
- раздражительность,
- тревожность,
- постоянная слабость,
- судорожные приступы,
- депрессия,
- потеря памяти,
- снижение интеллектуальных способностей,
- склонность к суициду.
Степени тяжести
В зависимости от выраженности симптоматики выделены три варианта заболевания:
- При легком течении сохраняется работа половых органов, симптомы остеопороза начальные или отсутствуют.
- При среднетяжелом есть проявления со стороны внутренних органов, диабет, дисфункция яичников, бесплодие, но они поддаются терапии.
- Тяжелая форма протекает с осложнениями.
По скорости нарастания признаков гиперкортицизма (усиленной работы надпочечников) нарушения бывают:
- прогрессирующими – за год или 6-8 месяцев у пациента обнаруживают патологические изменения работы всех систем и органов;
- торпидными – болезнь медленно развивается, полиорганные расстройства появляются за 5-10 лет от времени первых признаков.
Смотрите на видео о болезни Иценко-Кушинга:
Осложнения гиперкортицизма
Тяжелое и прогрессирующее течение патологии может привести пациента к смерти из-за возникновения осложнений:
- сердечная недостаточность с декомпенсацией;
- острое нарушение мозгового кровообращения (инсульт);
- присоединение инфекции и распространение ее по всему организму (сепсис, фурункулез, очаги гноя, грибковые поражения);
- почечная недостаточность;
- множественные переломы костей, позвоночника;
- криз с нарушением сознания, падением давления, сахара и натрия в крови, избытком калия, болью в животе, рвотой.
Диагностика состояния
При обнаружении у пациента внешних признаков избыточного образования гормонов надпочечников назначается лабораторное и инструментальное обследование. Оно проводится для выявления причины патологии, а также степени нарушения работы органов-мишеней. Минимальный план включает:
- биохимию крови – повышен холестерин, глобулины, натрий, глюкоза, снижены – калий, фосфаты, альбумины и щелочная фосфатаза;
- анализ мочи – обнаруживают глюкозу, белок, эритроциты и цилиндры, которых не должно быть в норме, повышены 17-КС (продукт обмена стероидных половых гормонов) и кортизол (выше в 3-4 раза);
- гормоны в крови – высокий кортизол, АКТГ;
- рентгенография черепа – деформация турецкого седла при крупной аденоме гипофиза;
- МРТ и КТ головного мозга – находят мелкие опухоли, при необходимости применяется контрастирование;
- УЗИ, МРТ надпочечников – двустороннее разрастание ткани, если только с одной стороны – то чаще опухоль (глюкостерома).
Аденома гипофиза (кортикотропинома) обнаруживается при томографии, даже с контрастированием примерно в 73-77% случаев, ее размеры от 1,5 до 8 мм у большинства больных. Поэтому для того, чтобы установить источник стимуляции надпочечников проводится лекарственная проба. Болезнь Иценко-Кушинга проявляется повышением 17-ОКС в моче после приема Метопирона и снижением их выведения после Дексаметазона. При синдроме результаты анализа не меняются.
Лечение болезни и синдрома Иценко-Кушинга
При этих заболеваниях подходы к терапии отличаются.
Болезнь
Используется комплекс мероприятий:
- медикаменты, блокирующие гипофиз (Парлодел, Резерпин), снижающие ответ на АКТГ (Низорал, Мамомит, Митотан). Назначают перед операцией или после нее. Показано симптоматическое лечение остеопороза, нарушений работы сердца, нервной системы;
- лучевая терапия нужна для подавления активности гипофиза – облучение протонами, гамма-лучами. Через несколько месяцев после сеанса нормализуется вес, давление, менструальный цикл, улучшается структура костей;
- хирургическое лечение – удаляется аденома, один из надпочечников или оба с пожизненной заместительной терапией (при осложненном течении).
Синдром
Если причина – это длительное применение препаратов, то их постепенно отменяют. Если имеется опухоль надпочечников, то ее удаляют, при невозможности – вместе с надпочечником или обоими. Для закрепления результата проводится облучение гипофиза, которое подавляет образование АКТГ.
Симптоматическая терапия включает:
- гипотензивные препараты (Пренеса, Амприл);
- мочегонные средства (Верошпирон, Триампур);
- таблетки для снижения глюкозы в крови (Глюкофаж, Диабетон);
- медикаменты для укрепления костей (Миакальцик, Фосамакс, Витамин Д3 и кальций, Остеопан).
Прогноз для больных
Хорошие результаты лечения отмечаются в молодом возрасте, при раннем выявлении и легкой форме болезни. Если таким пациентам проведена комплексная терапия, то у них достаточно высокие шансы на стойкую ремиссию или выздоровление. Если нарушения гормонального фона имеют длительное развитие, то изменения костей, миокарда, почек и эндокринных желез становятся необратимыми.
При радикальном удалении аденомы пациенты сохраняют жизнь, но их работоспособность существенно снижается.
При запущенных формах болезни присоединяются инфекции, нарушается функция почек, что может окончиться смертью от сепсиса или уремии.
При синдроме Иценко-Кушинга прогноз определяется также временем начала лечения. Медикаментозные случаи удается компенсировать, также удовлетворительного состояния добиваются при доброкачественной опухоли надпочечника и ее своевременном удалении. При злокачественных новообразованиях больные живут в среднем около 1,5 лет.
Рекомендуем прочитать статью о токсической аденоме. Из нее вы узнаете о причинах развития токсической аденомы, симптомах нарушения работы щитовидной железы, диагностике органа, а также о лечении без операции и вариантах хирургического удаления.
А здесь подробнее об узловом зобе щитовидной железы.
Болезнь и синдром Иценко-Кушинга имеют одинаковую клиническую картину. Она определяется повышением образования гормонов надпочечников. При болезни источником является гипофиз, гипоталамус, а непосредственным фактором – АКТГ. При синдроме поражены сами надпочечники или гормоны длительно поступают в виде препаратов.
Диагноз ставится на основании типичных внешних проявлений, анализов крови, мочи, лекарственных тестов, МРТ головного мозга и надпочечников. Для лечения назначают препараты, облучение гипофиза и операцию.
Источник
