Синдромы аддисона и кушинга фото

ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синдром Кушинга: причины появления, симптомы, диагностика и способы лечения.
Синдром Иценко-Кушинга – это сочетание клинических симптомов, вызванных хроническим повышением уровня кортизола или родственных ему кортикостероидов в крови. Болезнь Иценко-Кушинга – это синдром Кушинга, причиной которого служит избыточная гипофизарная продукция адренокортикотропного гормона (АКТГ), как правило, обусловленная небольшой доброкачественной опухолью гипофиза – аденомой. Иногда АКТГ производится опухолью, которая не связана с гипофизом, она может находиться где угодно, чаще – в легких и грудной клетке. Порой злокачественные опухоли хорошо маскируются под железы и начинают вырабатывать гормоны альдостерон и кортизол, что, в свою очередь, приводит к повышению их концентраций в человеческом организме. При этом собственные железы понемногу начинают атрофироваться – таким образом организм старается бороться с избытком гормонов.

Синдром Иценко-Кушинга также возникает из-за перепроизводства кортизола надпочечниками или употребления больших доз глюкокортикоидных препаратов таких как преднизолон или дексаметазон при лечении ряда болезней (астмы, ревматоидного артрита и некоторых других аутоиммунных патологических состояний). Заболевание может возникнуть в любом возрасте, но чаще всего в 20-40 лет, оно может быть врожденным или приобретенным. Женщины поражаются в 10 раз чаще, чем мужчины.
У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, а также во время беременности, иногда наблюдается небольшое повышение уровня гормонов надпочечников и развивается псевдо-синдром Иценко-Кушинга.
Классификация заболевания. Кодирование по МКБ-10
Синдром Иценко-Кушинга (E24):
E24.0. Болезнь Иценко-Кушинга гипофизарного происхождения (гиперсекреция АКТГ гипофизом, гиперадренокортицизм гипофизарного происхождения);
E24.1. Синдром Нельсона;
E24.3. Эктопический АКТГ-синдром;
E24.4. Кушингоидный синдром, вызванный алкоголем;
E24.8. Другие состояния, характеризующиеся кушингоидным синдромом;
E24.9. Синдром Иценко-Кушинга неуточненный.
Симптомы синдрома Иценко-Кушинга
У большинства больных с различными формами гиперкортицизма: АКТГ-зависимыми (болезнь Иценко-Кушинга, аденома гипофиза, АКТГ эктопический синдром) и АКТГ-независимыми формами (аденома коры надпочечника и/или двусторонняя микро-, макроузелковая гиперплазия) клинические проявления заболевания постоянны и зависят от скорости секреции кортизола надпочечниками.
К классическим признакам синдрома Иценко-Кушинга у взрослых относятся «лунообразное» лицо багрово-красного цвета, часто возникают многочисленные угревидные высыпания, центральное ожирение с одновременной потерей жировой ткани на бедрах, ягодицах и руках, истончение кожи и ломкость капилляров, приводящие к легкому и часто спонтанному образованию синяков. За счет неправильного и неравномерного жироотложения происходит необратимая деформация позвоночника, больные сутулятся, происходит нарушение осанки (кифоз, сколиоз). На бедрах, предплечьях, животе можно увидеть растяжки ярко-красного или даже фиолетового цвета, надключичные жировые подушечки и периферические отеки. Часто происходит разрушение костной ткани, отмечается склонность к переломам. У женщин по причине избытка половых гормонов возникают признаки излишнего оволосения по мужскому типу, появляются существенные перебои менструального цикла. У детей самым ранним признаком служит избыточная масса тела при задержке роста.
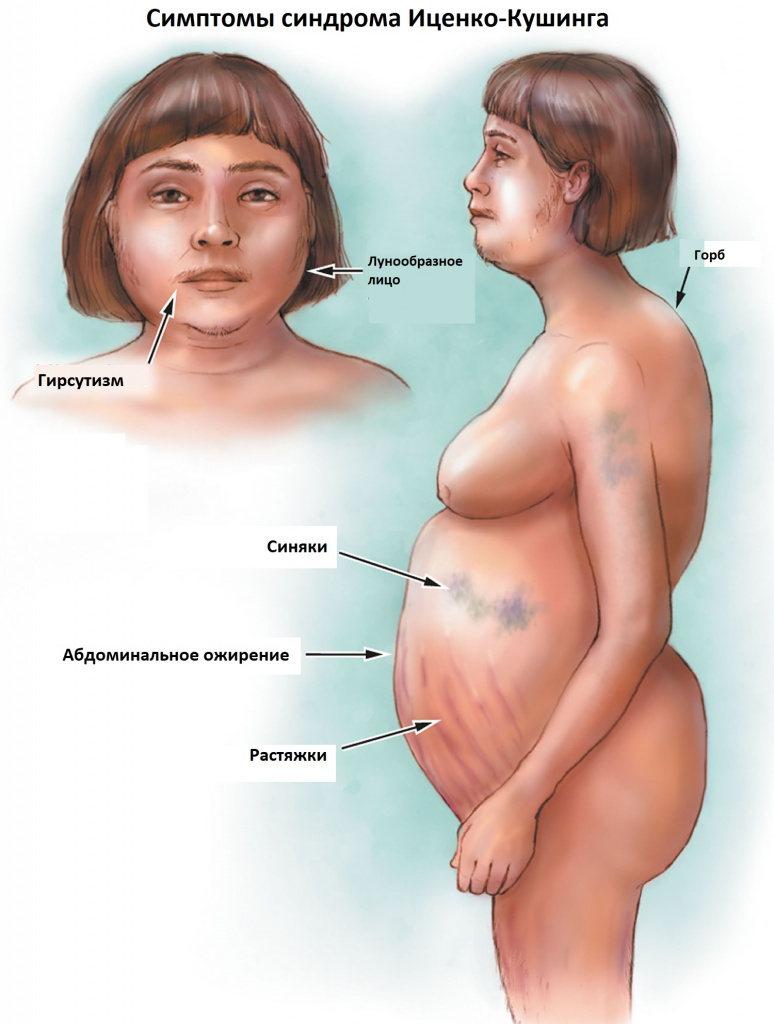
За счет повышенного уровня кортизола могут возникать гипертония, аритмия, поражение сердца и сосудов, высокий уровень глюкозы в крови, снижение зрения, приступы агрессивности, депрессия, нарушения терморегуляции (именно такие больные очень часто потеют, а также могут мерзнуть в жаркую погоду).
Диагностика синдрома Иценко-Кушинга
Ярко выраженный синдром Иценко-Кушинга не представляет особых диагностических трудностей. Достаточно лишь оценить внешний облик человека и провести с ним беседу. Но заболевание с умеренными проявлениями может вызвать у врача ряд проблем. Всегда следует исключать предварительный прием глюкокортикостероидов пациентом (экзогенный синдром Кушинга). Диагноз ставится клинически, а подтверждается данными лабораторных и визуализирующих методов исследований для установления стадии болезни и выяснения первопричины патологии.
Подтверждение избытка кортизола выполняется строго по показаниям врача одним из четырех методов:
- оценка количества кортизола – определение свободного кортизола мочи в двукратных суточных пробах;
Свободный кортизол (суточная моча) (Free cortisol, urine)
Синонимы: Кортизол мочи; Свободный гидрокортизон в суточной моче.
Hydrocortisone; Urine cortisol; Free Cortisol Urine Test; Urine Cortisol Test.
Краткое описание теста «Свободный кортизол (суточная моча)»
Скрининговый тест, применяющийся в диагностике синдрома Кушинга.
…
940 руб
Кортизол (Гидрокортизон, Cortisol)
Синонимы: Кортизол, Гидрокортизон. Cortisol, Hydrocortisone. Compound F.
Краткая характеристика определяемого вещества Кортизол
Стероидный гормон коры надпочечников; наиболее активный из глюкокортикоидных гормонов.
Регулятор углеводного, белкового и жирового обмена. Кортизол в…
645 руб
Кортизол, слюна (Cortisol, Saliva)
Синонимы: Свободный гидрокортизон слюны.
Cortisol saliva test; Salivary Cortisol (hydrocortisone, Compound F).
Краткое описание определяемого аналита Кортизол
Кортизол – основной глюкокортикоидный гормон коры надпочечников, который участвует в гормональной регуляции функций орган…
570 руб
В связи с высокой вариабельностью физиологической секреции кортизола и ограничениями всех существующих тестов рекомендуется использовать минимум два теста первой линии для подтверждения или исключения диагноза. При выборе диагностических тестов первой линии важно учитывать возможность их проведения в амбулаторных условиях, их диагностическую информативность, простоту выполнения для пациента и противопоказания.
Для выяснения причины синдрома Кушинга определяют уровень адренокортикотропного гормона (АКТГ):
- Если уровень АКТГ и провокационные тесты указывают на гипофизарную причину гиперкортицизма, применяют методы визуализации гипофиза. Самые точные результаты дает МРТ с контрастным усилением, но некоторые микроаденомы визуализируются и с помощью КТ.
- При негипофизарном происхождении заболевания используют КТ с высоким разрешением для исследования грудной клетки, области поджелудочной железы и надпочечников.
Необходима также сдача лабораторных анализов:
общего анализа мочи
,
клинического анализа крови
, анализа на уровень сахара в крови, биохимического анализа крови.
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетиче…
280 руб
К каким врачам обращаться
При наличии симптомов синдрома Кушинга и для уточнения диагноза пациент направляется на консультацию и лечение к
врачу-эндокринологу
. Часто возникает необходимость в получении консультаций других специалистов (по показаниям):
- окулиста,
- кардиолога,
- уролога,
- гинеколога,
- невролога.
Лечение синдрома Иценко-Кушинга
Основная задача медикаментозной терапии – устранить механизм избыточной выработки гормонов надпочечников, нормализовать уровень кортизола в организме и купировать неприятные симптомы заболевания. Лечение пациентов, причина заболевания которых кроется в приеме гормональных препаратов, состоит в замене кортикотропных средств на другие препараты. При наличии новообразования лечение направлено на уменьшение объема опухоли и/или стабилизацию ее роста.
Трудной задачей в лечении синдрома является коррекция расстройств со стороны жизненно важных органов и систем. В ряде случаев проводится симптоматическое лечение нарушений белкового и углеводного обмена, нормализация уровня артериального давления, лечение сердечной недостаточности, генерализированного остеопороза. При необходимости могут назначаться антидепрессанты или транквилизаторы.
Так как в большинстве случаев синдром Кушинга развивается вследствие опухолевых новообразований, часто проводят хирургическое лечение, направленное на удаление опухоли. Всем пациентам с впервые установленным диагнозом «болезнь Иценко-Кушинга» должно быть рекомендовано нейрохирургическое лечение – эндоскопическая трансназальная аденомэктомия. Медикаментозное лечение болезни Иценко-Кушинга может быть только временным или служить методом подготовки к операции.
При наличии у пациента кортикостеромы производится удаление надпочечника (адреналэктомия). В последнее время стало возможным проведение хирургических операций на надпочечниках с применением мини-инвазивных доступов и технологий. Адреналэктомия позволяет остановить выработку слишком большого количества кортизола. В зависимости от гормональной активности специалисты принимают решение об одностороннем или двустороннем иссечении надпочечников. Однако это также означает, что необходима пожизненная заместительная гормональная терапия для восполнения функции удаленных надпочечников.
Если хирургическое лечение синдрома Иценко-Кушинга оказалось малоэффективным, а проведение повторной операции невозможно или не имеет смысла, то пациенту может быть показано проведение лучевой терапии. В последнее время с этой целью используется методика «Кибер-нож», которая обладает высокой точностью облучения новообразования и низкой токсичностью для организма, является безболезненной и бескровной.
Осложнения
При отсутствии лечения синдром Кушинга вызывает серьезные осложнения, угрожающие жизни человека: сердечная или легочная недостаточность, почечная гипертония, уменьшение минеральной плотности костей и остеопороз, миопатия, расстройства нервной и иммунной систем и другие тяжелые состояния. Именно поэтому необходимо обращаться к врачу-эндокринологу при появлении самых ранних симптомов заболевания.
Метаболические изменения, вызываемые длительным повышением циркулирующего в крови кортизола, приводят к развитию стероидного сахарного диабета 2-го типа, артериальной гипертензии и дислипидемии.
После успешной операции требуется довольно продолжительное время, прежде чем восстановится нормальное функционирование гипофиза и надпочечников. Переход пациентов от слишком большого количества кортизола в крови к нормальному уровню часто воспринимается организмом как недостаток этого гормона, и в течение этого времени пациенту может быть необходима адаптация к периодически возникающим головным болям, болям в конечностях, усталости и подавленному состоянию. Не следует забывать, что синдром Кушинга, если не заниматься его лечением, со временем может стать причиной преждевременной смерти.
Профилактика синдрома Иценко-Кушинга
Для профилактики синдрома Кушинга важно не принимать гормональные препараты без назначения врача. В случае приема глюкокортикоидов более трех месяцев необходимо получить консультацию и пройти диагностическое обследование у врача-эндокринолога.
С целью контроля повторного роста опухоли проводятся регулярные контрольные МРТ-исследования головного мозга. Вторичная профилактика заключается в предотвращении осложнений и рецидивов заболевания.
Больным рекомендуется один раз в год обращаться к врачу-эндокринологу для коррекции поддерживающей терапии.
Источники:
- Дедов И.И. Клиническая нейроэндокринология. — М.: УП «Принт», 2011. С. 52.
- Марова Е.И., Арапова С.Д., Белая Ж.Е. и др. Болезнь Иценко-Кушинга: клиника, диагностика, лечение. М.: ГЭОТАР-Медиа, 2012. С. 64.
- Трошина Е.А. Диагностика, дифференциальная диагностика и лечение эндогенного гиперкортицизма / Е.А. Трошина [и др.] // Пробл. Эндокр. – 2010. №2. С. 53-63.
- Болезнь Иценко-Кушинга. Клинические рекомендации. Российская ассоциация эндокринологов/Ассоциация нейрохирургов России. Минздрав РФ. 2016.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Остеопороз
Остеопороз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida.
Дерматиты
Дерматиты: причины появления, симптомы, диагностика и способы лечения.
Мастопатия
Мастопатия: причины появления, симптомы, диагностика и способы лечения.
Аллергии
Аллергические заболевания являются серьезной и распространенной проблемой. Они представляют собой неадекватную реакцию иммунной системы на воздействие веществ, которые в норме не приводят к патологическим реакциям: продукты питания, пыльца растений, лекарства и т. д.
Источник
Болезнь Аддисона заключается в хронической недостаточности надпочечников, приводящей к снижению выработки гормонов. В тяжелых случаях это может закончиться метаболическим коллапсом, дегидратацией, недостаточностью кровообращения, а затем комой и смертью.
Важные факты о болезни Аддисона
Болезнь была названа в честь врача, описавшего симптомы патологии в 1855 году, доктора Томаса Аддисона. Изначально Аддисон подумал, что это новая форма анемии (имеется в виду анемия Аддисона-Бирмера), относительно распространенная при Аддисоновой болезни. Но позже понял, что это две патологии, сопровождающие друг друга.
Кора надпочечников вырабатывает три типа гормонов:
- В поверхностном слое (zona glomerulosa), образуются гормоны, ответственные за солевой и водный баланс организма — минералокортикоиды, наиболее важным из которых является альдостерон. В результате его действия, в извилистых каналах почки усиливается поглощение натрия и воды, тем самым ингибируется потеря жидкости в тканях и повышается кровяное давление.
- В среднем слое коры надпочечников (zona flaviculata) организм вырабатывает гормоны метаболизма сахара — глюкокортикоиды, наиболее важными из которых являются кортизон и кортизол (гидрокортизон). Они влияют на расщепление гликогена до глюкозы в печени, усиливают расщепление белков и высвобождение глюкозы из аминокислот. Гормон повышает уровень глюкозы в крови.
- Во внутреннем слое коры надпочечников вырабатываются половые кортикоиды.
Кора надпочечников — один из наиболее важных органов для тела, позволяющий адаптироваться к стрессу, так как именно здесь обеспечивается достаточное снабжение организма сахаром, объем крови и кровяное давление в чрезвычайных ситуациях. Надпочечники контролируют центральную нервную систему. В свою очередь гипофиз вырабатывает адренокортикотропный гормон (АКТГ), стимулирующий функцию надпочечников.
Недостаточность надпочечников может быть вторичной,что означает гипофизарную недостаточность, или первичной — в этом случае кора надпочечников разрушается. Первичная недостаточность и называется болезнью Аддисона. К счастью, сейчас это достаточно управляемая болезнь.
Недостаточность надпочечников
Статистика по Аддисоновой болезни
Большинство случаев приходится на возраст пациентов от 30 до 50 лет, но заболевание может начаться в любом возрасте. В среднем в мире 100000 таких пациентов.
Причины развития болезни Аддисона
Существует несколько причин гибели коры надпочечников, но чаще всего (от 70 до 90%) это результат аутоиммунного процесса, при котором организм вырабатывает антитела против органа. Синдром проявляется, когда теряется 90% железистой ткани.
Реже патология может быть частью полигландулярного аутоиммунного синдрома. Термин означает, что аутоиммунным процессом повреждены несколько эндокринных желез.
Существует два типа полигландулярного аутоиммунного синдрома.
- Тип 1. Обычно встречается в детстве, при болезни Аддисона, сопровождающейся хроническими грибковыми инфекциями (слизисто-кожный кандидоз), дисфункцией щитовидной железы и паращитовидных желез, нарушением половой функции, диабетом типа 1, воспалением печени, образованием желчных камней и многими другими проблемами.
- Тип 2 (синдром Шмидта). Обычно диагностируется у молодых. В этом случае надпочечниковая недостаточность может сопровождаться недостаточностью или гиперактивностью щитовидной железы, задержкой полового созревания, диабетом 1 типа, разрушением пигментных клеток кожи и многими другими симптомами.
В слаборазвитых странах в 20% случаев несет ответственность за развитие болезни Аддисона туберкулез. Среди редких причин хронические, в основном грибковые инфекции, рак коры надпочечников или хирургическое удаление коры надпочечников.
Симптомы болезни Аддисона
Обычно развиваются медленно, пропорционально снижению уровней гормонов. Чаще всего пациентов беспокоят:
- хроническая, ухудшающаяся усталость;
- мышечная слабость;
- анорексия, потеря аппетита и веса;
- низкое кровяное давление (ниже 110/70 мм рт.ст.);
- потемнение кожи и иногда слизистых оболочек (повышенная пигментация);
- тошнота, рвота;
- боль в животе, понос;
- судороги и мышечные боли;
- расстройства настроения, депрессия, раздражительность;
- у женщин менструальный цикл становится нерегулярным или прекращается.
Хроническая усталость
Повышенная пигментация
Мышечная слабость
Симптомы обычно развиваются медленно, постепенно.
Поскольку заболевание обычно диагностируется на более поздней стадии, появление симптомов часто бессмысленно для диагностики.
На более позднем этапе у пациентов отмечаются:
- понижение кровяного давления (из-за уменьшения объема крови), и связанные с этим головокружения, обмороки;
- желание соленой пищи из-за недостатка соли;
- низкий уровень сахара в крови;
- усиление пигментации кожи.
Понижение кровяного давления
Низкий уровень сахара в крови
Последний симптом связан с тем, что гипофиз при первичной адренокортикальной недостаточности повышает активность АКТГ-продуцирующих клеток, которые также вырабатывают повышенный уровень гормона, усиливающего активность пигментных клеток (MSH = меланоцит-стимулирующий гормон).
Повышенная пигментация кожи наиболее выражена на шрамах, кожных складках, локтях, коленях, поверхностях суставов пальцев, пальцах рук и ног, а также губ и слизистых оболочек. Если адренокортикальная недостаточность имеет гипофизарное происхождение, MSH не вырабатывается в достаточных количествах, поэтому дефицит пигмента более вероятен.
Диагностика и распознавание болезни Аддисона
Диагностика заболевания на ранней стадии сложна, так как признаки патологии — потеря веса, плохое общее физическое состояние, низкое кровяное давление — характерны для многих заболеваний. Важное отличие, позволяющее уточнить предварительный диагноз — симптомы сопровождаются повышенной пигментацией кожи.
Комплекс признаков, выявляемых при лабораторной диагностике:
- низкое содержание натрия в сочетании с высоким содержанием калия в крови;
- снижение рН крови;
- низкий уровень сахара в крови;
- низкий уровень альдостерона, кортизона и кортизола в сыворотке крови;
- высокий уровень АКТГ при болезни Аддисона и низкий уровень АКТГ при недостаточности гипофиза.
Также у пациента отмечается низкое кровяное давление.
Точный диагноз ставится после проведения следующих диагностических мероприятий:
- Визуализация надпочечников на КТ, МРТ. Обеспечивает точную картину анатомии надпочечников;
- Стимуляции АКТГ. Уровень кортизола в сыворотке и моче повышается через 30-60 минут после внутривенного введения АКТГ. Неспособность реагировать указывает на гибель надпочечников.
- Тест стимуляции CRH. Во время теста стимуляции ACTH, вводится внутривенно гипоталамический гормон CRH (кортикотропин-рилизинг-гормон), а кровь берется через 30, 60, 90 и 120 минут. Если уровень АКТГ повышается, а секреция кортизола отсутствует, гипофиз здоров, но кора надпочечников мертва. Если продукция АКТГ не повышена, может быть выведена адренокортикальная недостаточность гипофиза. Если уровень АКТГ повышается, но задерживается, диагностируется заболевание гипоталамуса.
Течение болезни Аддисона, кризис Аддисона
Прогноз течения заболевания определяется основными причинами. При своевременном распознавании и лечении прогноз наиболее распространенной аутоиммунной формы превосходен.
В стрессовых ситуациях, например, при фебрильной болезни, хирургических вмешательствах, тяжелой физической активности, травмах, потребность организма в гормонах надпочечников возрастает. Поэтому обычная доза гормонов может быть низкой. В таких случаях состояние пациента может продолжать ухудшаться, что приводит к аддисоновскому кризису, который несет острый риск для жизни.
В 25% случаев первым признаком заболевания является кризис с такими симптомами, как :
- Боли в животе и нижней части спины. Одна из опасностей кризиса Аддисона заключается в том, что его симптомы проявляются в форме острого абдоминального состояния, что затрудняет постановку правильного диагноза;
- Сильная рвота, диарея и связанная с ними острая дегидратация;
- Почечная недостаточность;
- Низкие кровяное давление и температура тела;
- Учащенное сердцебиение;
- Обмороки, кома.
- Низкий уровень сахара в крови может привести к судорогам .
Без лечения кризис смертелен.
Последствия отказа от лечения
Возможности предотвращения болезни Аддисона очень малы. Для предотвращения кризиса важны ранняя диагностика и своевременная заместительная гормональная терапия. Без лечения риск развития кризиса Аддисона высокий, что может привести к летальному исходу.
Лечение болезни Аддисона
Болезнь Аддисона — хроническое, неизлечимое заболевание: повреждение коры надпочечников, как правило, необратимо. Но пациент с этой патологией может при правильном лечении прожить полноценную жизнь.
Цель лечения — адекватная гормонотерапия, подразумевающая замену гормонов, которые в связи с патологией не вырабатываются корой надпочечников. Пациент может получать глюкокортикоиды (гидрокортизон, дексаметазон или др.) 1-2 раза в день. Эти гормоны могут дополняться минералокортикоидом (флудрокортизоном) один раз в день.
Гормонотерапия
В случае нагрузок, чтобы увеличить способность организма адаптироваться, доза лекарств увеличивается. После снятия опасных симптомов, можно вернуться к обычной поддерживающей дозе.
Для предотвращения кризиса важны ранняя диагностика и заместительная гормональная терапия. В условиях кризиса Аддисона пациент нуждается в интенсивной терапии: немедленная инфузия стероидных гормонов, восполнение сахара, соли и воды в организме.
Полезные советы
- Если пациенту по какой-либо причине требуется хирургического вмешательства, гормоны начинают вводить внутривенно за день до операции, поддерживая этот режим до тех пор, пока пациент не сможет принять необходимое количество лекарств и жидкости внутрь самостоятельно.
- При правильном лечении, женщины с болезнью Аддисона могут забеременеть и родить здорового ребенка. В случае рвоты во время беременности, гормоны следует заменить инъекцией. Заместительная гормональная терапия во время вынашивания не отличается от той, которая назначается небеременным женщинам. Во время родов процедура должна быть такой же, как описано для операции.
- Пациент должен научиться следить за своей болезнью и заботиться о себе. Это требует изучения симптомов гормонального дисбаланса. При подозрении на приступ нужно сразу же обратиться за помощью. Пациент должен всегда носить с собой ампулу глюкокортикоидов, назначенную лечащим врачом, чтобы специалисты могли немедленно сделать инъекцию. Также рекомендуется всегда иметь при себе документ с описанием болезни.
Пациент должен всегда делать плановые инъекции глюкокортикоидов, назначенные врачом. Разумеется, дозировка должна быть строго скорректирована в соответствии с указаниями эндокринолога. Немедленная инъекция может быть необходима, например, в случае серьезных инфекций, рвоты и диареи, которые увеличивают риск кризиса Аддисона.
Поделиться ссылкой:
Источник
