Упражнения при корешковом болевом синдроме
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
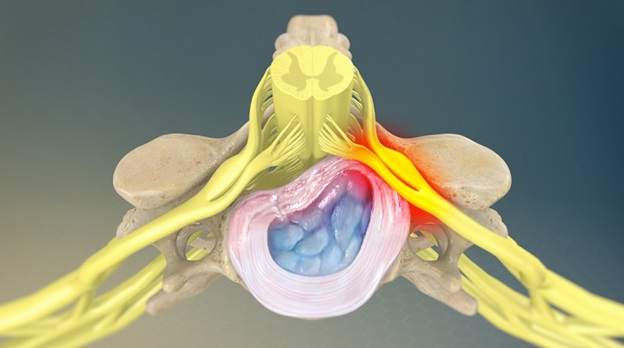
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу – интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.

Паттерны боли
- L1 – задняя, передняя и внутренняя поверхность бедра.
- L2 – задняя, передняя и внутренняя поверхность бедра.
- L3 – задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 – задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины – диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ – ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
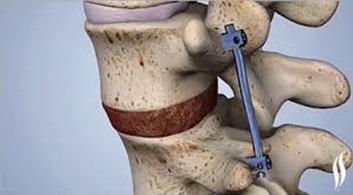
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез – передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Позвоночник выполняет опорную функцию туловища и в то же время защищает спинной мозг. Пучки сенсорных и моторных нервов выходят из позвоночника через фораминальные каналы и идут в дальше периферические области тела. Эти нервы передают сенсорную информацию в центральную нервную систему и получают импульсы из головного мозга, что позволяет нам взаимодействовать с окружающим нас миром. Иногда, однако, функция нервов может быть нарушена и передача импульсов становится некорректной. Такие нарушения функции нервов могут, обусловлены компрессией нервного корешка на выходе из позвоночника. Корешковый синдром имеет медицинский термин «радикулопатия». Лечение корешкового синдрома (радикулопатии) обычно проводится с помощью комбинации консервативных методов, а хирургическое лечение рекомендуется лишь в крайних случаях.
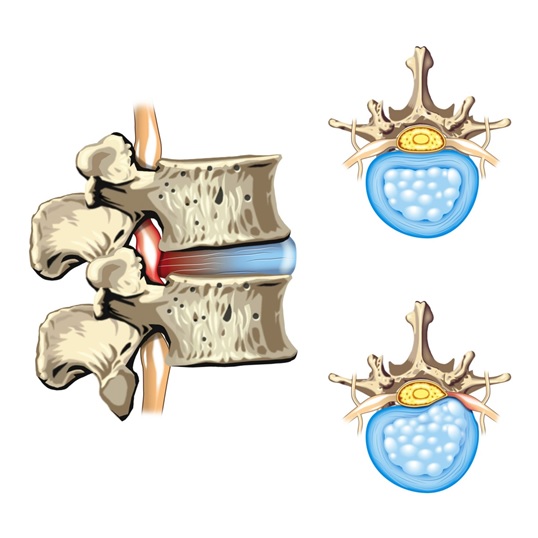
Локализация
Когда появляется компрессия корешка, то возникают изменения в нервах и повреждение структуры нервов в результате сдавления в области фораминальных каналов или вблизи них. Корешковый синдром (радикулопатия) может развиться в любом отделе позвоночника, но чаще всего в поясничном и шейном отделах позвоночника. Эти два отдела наиболее восприимчивы к травме, потому что на нижнюю часть спины приходится наибольшая нагрузка веса туловища, а шейный отдел очень мобильный и постоянно находится в движении .
Причины
Как правило, импинджмент (компрессия) нервного корешка развивается в результате естественного процесса старения. По мере изнашивания позвоночника, расстояние между позвонками уменьшается, развиваются остеофиты, утолщаются связки и возникают условия для сужения фораминальных каналов, что и приводит к компрессии корешков. Основные дегенеративные изменения которые приводят к компрессии корешка :
- Протрузия или грыжа межпозвонковых дисков. Выпячивание протрузии или грыжи диска приводит к компрессии близлежащих нервов, что нарушает их функцию и вызывает боль.
- Спинальный стеноз: осложнения дегенеративных заболеваний позвоночника, связанных с возрастом, могут привести к сужению позвоночного канала. Если позвоночный канал становится достаточно маленьким, то возможно развитие компрессии спинного мозга. Компрессия спинного мозга – это серьезная патология, которая может приводить к тяжелым неврологическим состояниям.
- Фораминальный стеноз: позвоночные отверстия, через которые нервы отходят от позвоночника к различным областям тела, могут сужаться и сдавливать нервные корешки, которые они обычно защищают.
Помимо инволюционных дегенеративных изменений могут быть и другие причины развития корешкового синдрома, такие как:
- Частые, неправильные движения, в том числе те, которые могут возникать при занятиях тяжелой атлетикой, деятельностью связанной с тяжелым физическим трудом или при занятиях контактными и травматичными видами спорта.
- Длительное выполнение повторяющихся движений, связанное с профессиональной деятельностью
- Генетическая предрасположенность, врожденные аномалии позвоночника или семейная история радикулопатии
- Избыточно утолщенные связки позвоночника
- Другие патологические состояния позвоночника, такие как сколиоз, остеофиты и грыжа диска
- Различные заболевания, включая диабет, инфекции или системные заболевания
- Воспаление или смещение морфологических структур позвоночника, которые могут возникнуть в результате внезапной травмы, такой как падение, авария на автомобиле, падение или спортивный инцидент
- Развитие доброкачественных или раковых опухолей в позвоночнике
- Воспаление вокруг позвоночника
- Повреждение фасеточных суставов
- Адгезия (рубцовая ткань) от предыдущей операции
- Неправильное поднятие тяжелых предметов
- Быстрое скручивание или наклон
Симптомы
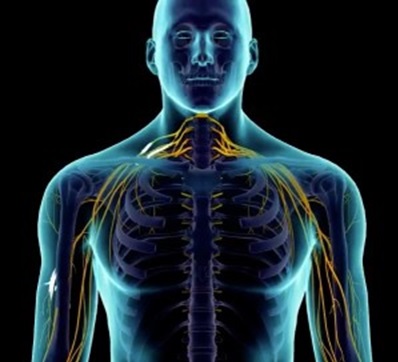
Симптомы корешкового синдрома (радикулопатии) могут широко варьироваться, в зависимости от местоположения пораженного корешка и тяжести обструкции. Как правило, следующие симптомы могут свидетельствовать о наличии компрессии нервного корешка:
- Острые, жгучие или стреляющие боли и дискомфорт, которые могут возникать эпизодически или быть постоянными и иррадиировать в конечности
- Онемение, покалывание или ощущение «жжения», которые могут локализоваться в одной области или иррадиировать в руки или ноги
- Мышечная слабость в зоне иннервации корешка
- Ощущение электрического удара в конечностях или « потеря чувствительности »,
- Снижение моторных функции, которые могут стать заметными при выполнении повседневных действий, например, когда надо одеться или написать письмо
- Снижение чувствительности в области иннервации спинномозгового корешка
Симптомы поражения нервных корешков могут ухудшаться во время определенных видов деятельности, таких как сон или после физических нагрузок. Без лечения симптоматика при корешковом синдроме может с течением времени усиливаться . Своевременное лечение ( консервативное или оперативное) позволить избежать необратимого неврологического дефицита .
Если у человека появились признаки недержания мочи или работы кишечника в тандеме с болями в спине, необходимо немедленно обращаться за экстренной медицинской помощью. Эти симптомы являются показателями опасного для жизни состояния , известного как «синдром Cauda equina».
Диагностика
Корешковый синдром (радикулопатия) диагностируется на основании характерных симптомов, данных неврологического осмотра, результатах медицинской визуализации и нейрофизиологических методов диагностики.
Основные методы диагностики корешкового синдрома
- Рентгенография
- КТ (МСКТ)
- КТ миелография
- МРТ
- ЭМГ (ЭНМГ)
В тех случаях, когда необходимо исключить онкологические заболевания или воспалительные процессы в позвоночнике, возможно использование дополнительных методов исследования, таких как ПЭТ и лабораторная диагностика.
Лечение
Сложность лечения корешкового синдрома (радикулопатии) заключается в том, что при компрессии происходят изменения в структуре нервных волокон (иногда необратимые). Процесс регенерации нерва зависит от степени повреждения и для полного восстановления функции нервов может потребоваться от нескольких недель до нескольких месяцев.
Лечение корешкового синдрома направлено на снижение компрессии корешка и уменьшение отека и воспаления, что позволяет уменьшить боли и восстановить проводимость по нервам, а после купирования острой симптоматики необходимо принять меры для восстановления морфологической структуры нервов.
Методы лечения корешкового синдрома определяются исключительно на основании идентификации возможных причин, а также выделения основной причины, которая вызвала этот синдром.
Пациентам при остром корешковом синдроме назначается строгий постельный режим, пациент должен лежать исключительно на твердой поверхности.
Медикаментозное лечение:
- Анальгетики (кеторол, баралгин). Их использование позволяет устранить / уменьшить сильную боль.
- Противовоспалительные нестероидные средства (нурофен, диклофенак, мовалис). С их помощью не только уменьшается воспаление в области поврежденных нервов, но и уменьшается боль. Однако долгосрочное использование этой группы препаратов связано с рядом побочных эффектов. Использование НПВП возможно также в виде мазей, гелей (фастум гель, кетоналовая мазь), которые действуют местно, при этом уменьшаются возможные неблагоприятные эффекты.
- Мышечные релаксанты (мидокалм, сердалуд, баклофен) – препараты, предназначенные для устранения мышечных спазмов.
- Витамины группы B (например, мильгамма). Их действие связано с улучшением метаболических процессов в нервных тканях.
- Хондропротекторы – препараты для стимулирования процессов восстановления и замедления разрушения хрящевой ткани в области межпозвонковых суставов
Физиотерапия. Такие методы физиотерапии как электрофорез ,фонофорез, лазеротерапия, криотерапия помогают уменьшить отек в области компрессии корешка. Но при наличии подозрений на онкологический генез компрессии корешка физиопроцедуры противопоказаны.
Рефлексотерапия – воздействие на БАТ помогает улучшить проводимость по нервному волокну и таким образом помочь восстановить функции нервов
Массаж. Медицинские методики массажа широко применяются в лечении корешкового синдрома и оказывают эффект за счет снижения спазма и улучшения циркуляции крови в тканях.
Эпидуральные инъекции стероидов – могут достаточно быстро уменьшить отек и компрессию корешка. Наиболее эффективны трансфораминальные эпидуральные инъекции проводимые под рентгенологическим контролем, так как при этом методе препарат доставляется в переднее эпидуральное пространство.
Мануальная терапия
После купирования острого болевого синдрома можно подключать мануальные манипуляции.
Методы мануальной терапии (мобилизации) позволяют снизить боль и уменьшают симптомы на начальных стадиях лечения.
На начальном этапе реабилитации мануальные манипуляции необходимо выполнять один раз в неделю в сочетании с программой ЛФК. В дальнейшем, по мере восстановления, процедуры мануальной терапии можно проводить до 2-3 раз в неделю и они должны выполняться в сочетании с активной программой упражнений.
Тракционная терапия. Этот метод лечения корешкового синдрома позволяет увеличить расстояние между позвонками и уменьшить компрессию корешка .Осевая декомпрессия позвонков (VAX-D) является относительно новым техническим методом тракции и результаты применения этого метода достаточно хорошие .
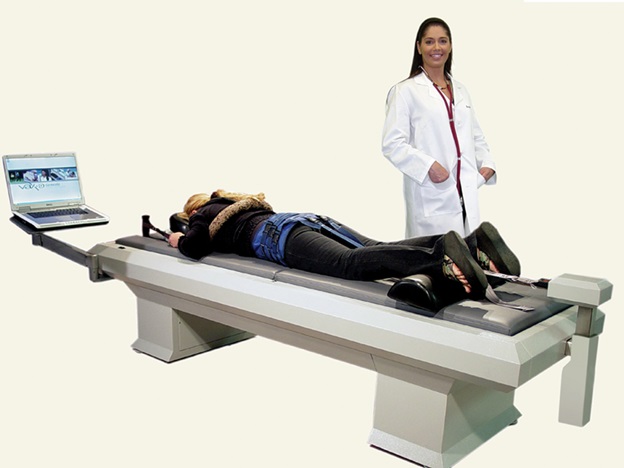
ЛФК
Врач ЛФК обучает пациента правильным техникам движений (например, правильному подъему, осанке). Физические упражнения назначаются сразу после снятия острых болевых проявлений и начинаются с легкой гимнастики, к которой через некоторое время подключаются упражнениями с отягощением. Сочетание гимнастики и упражнений на тренажерах позволяет стабилизировать и усилить мышцы туловища .Объем и интенсивность физических упражнений необходимо подбирать индивидуально, в зависимости от локализации корешкового синдрома, генеза и т.д.
На этапе восстановления пациентам с корешковым синдромом (радикулопатией) необходимо в течение длительного времени продолжать занятия ЛФК, что позволит избежать рецидивов корешкового синдрома.
Такой эффект физических упражнений связан, прежде всего, с восстановлением равномерных распределений векторов нагрузок на различные структуры позвоночника. Пациенту обязательно необходимо заниматься самостоятельно в домашних условиях по индивидуальной программе .
Хирургические методы лечения
Как правило, корешковый синдром удается лечить с помощью комплекса консервативных методик. Но в тяжелых случаях ,когда есть выраженная компрессия и стойкая неврологическая симптоматика, может потребоваться оперативное лечение, задача которого провести декомпрессию корешка . Оперативное лечение может быть малоинвазивным или же с фиксацией позвонков .
Источник
