Везикулопустулез новорожденных код мкб
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
Другие названия и синонимы
Буллезное импетиго новорожденных, Перипорит новорожденных.
Названия
Название: Везикулопустулез у новорожденных.

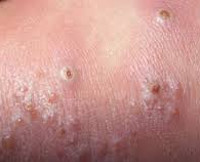
Кожные покровы при везикулезном риккетсиозе
Описание
Везикулопустулез у новорожденных. Это кожное заболевание инфекционного генеза, которое вызывается преимущественно стафилококками и проявляется воспалением выходных отверстий потовых желез. Характерные эпидермальные симптомы – везикулы и пустулы. Отмечается беспокойство ребенка, снижение аппетита, гипертермия. Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Дополнительные факты
Везикулопустулез (буллезное импетиго новорожденных, перипорит) – это дерматологическая патология, при которой происходит поражение терминальных отделов потовых желез ребенка. Название заболевания происходит от наименования основных кожных элементов, которые возникают при нем – везикул (пузырьков) и пустул (гнойничков). Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Причины
Везикулопустулез у новорожденных способны вызывать грамположительные (стафилококки и стрептококки), грамотрицательные (клебсиелла, кишечная палочка, протей) микроорганизмы и грибки (род Candida). Более чем в 80% случаев причиной заболевания становятся стафилококки – St aureus и St epidermidis Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Везикулопустулез у новорожденных, в зависимости от времени и причины возникновения, разделяется на два вида:
1. Врожденный везикулопустулез. Первые проявления возникают через 24-48 часов после родов. Источник заражения – мама, страдающая хроническими или нелечеными заболеваниями (угри, фурункулы, импетиго, пневмонии и т. П). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
2. Приобретенный везикулопустулез. Возникает в период от 5 суток до 2 недель с момента рождения. Заболевание развивается на фоне слабости иммунитета или в качестве осложнения потницы. Основная причина – неправильный уход за кожей новорожденного.
Симптомы
Везикулопустулез у новорожденных проявляется общими и специфическими симптомами. Неспецифические проявления, которые возникают при интоксикации, характерны для недоношенных детей. В большинстве случаев такие явления отсутствуют или выражены слабо. Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Эпидермальные симптомы, специфические для везикулопустулеза новорожденных, зачастую являются единственным проявлением заболевания. Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Спустя 1-3 дня присутствующие везикулы трансформируются в пустулы: серозная жидкость внутри замещается гнойным экссудатом. При этом беспокойства у ребенка не возникает. Такие гнойнички имеют склонность к самостоятельному вскрытию с формированием эрозий. Если этого не происходит, пустулы покрываются сухой корочкой, которая отпадает спустя 1-2 дня. После заживления рубцы, как правило, не остаются.
Ассоциированные симптомы: Лейкоцитоз. Отсутствие аппетита. Потливость.
Диагностика
Диагноз «везикулопустулез» у новорожденных ставится при сопоставлении анамнестических, клинических и лабораторных данных. Во время опроса матери педиатр или неонатолог может установить наличие нарушений при уходе за ребенком, факторов риска (недоношенность, искусственное вскармливание) и первичную локализацию везикул. При физикальном обследовании выявляются везикулы и/или пустулы на характерных участках кожи. В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
При запущенной форме везикулопустулеза и развитии осложнений могут выявляться симптомы других заболеваний: признаки инфильтрации легких на рентгенограмме ОГК (пневмония), наличие лейкоцитов, белка в ОАМ (пиелонефрит), снижение остроты слуха при импедансометрии (отит).
Дифференциальная диагностика
Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Лечение
Основная цель терапии на ранних стадиях везикулопустулеза новорожденных – санация кожных покровов. Лечение легких форм проводится в амбулаторных условиях под контролем педиатра или семейного врача. При повышении температуры тела, изменении в ОАК, частых рецидивах заболевания, наличии отягощающих факторов (аномалии внутриутробного развития, недоношенности, родовой травмы новорожденного, асфиксии в анамнезе) и неблагоприятных социально-экономических условиях показана госпитализация в инфекционное отделение или отделение педиатрии.
Местное лечение на ранних стадиях подразумевает удаление везикул или пустул. Для этого стерильной иглой проводится аспирация содержимого из пузырька или гнойничка и их обработка 70% раствором спирта стерильным тампоном (ватой или марлей). Кожа ребенка протирается фурацилином, дважды в сутки производится прижигание кожных элементов 5% раствором перманганата калия, спиртовым раствором фукорцина. При наличии пустул в кожных складках используется порошок, содержащий неомицин. При появлении лихорадки или симптомов общей интоксикации используются антибиотики широкого спектра действия. Стартовые препараты выбора – цефалоспорины II поколения (цефуроксим, цефаклор), после получения результатов антибиотикограммы назначаются этиотропные антибактериальные средства. При повышении температуры тела свыше 38,5ОС применяют жаропонижающие – парацетамол, ибупрофен. При необходимости проводится дезинтоксикационная терапия – 5% раствор глюкозы, 0,9% NaCl.
Немедикаментозное лечение везикулопустулеза у новорожденных включает УФ-облучение, гигиенические ванны с добавлением калия перманганата в разведении 1:10000, цветов ромашки, отвара чистотела.
Источник
Везикулопустулез у новорожденных – это кожное заболевание инфекционного генеза, которое вызывается преимущественно стафилококками и проявляется воспалением выходных отверстий потовых желез. Характерные эпидермальные симптомы – везикулы и пустулы. Отмечается беспокойство ребенка, снижение аппетита, гипертермия. Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Общие сведения
Везикулопустулез (буллезное импетиго новорожденных, перипорит) – это дерматологическая патология, при которой происходит поражение терминальных отделов потовых желез ребенка. Название заболевания происходит от наименования основных кожных элементов, которые возникают при нем – везикул (пузырьков) и пустул (гнойничков). Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Причины
Везикулопустулез у новорожденных способны вызывать грамположительные (стафилококки и стрептококки), грамотрицательные (клебсиелла, кишечная палочка, протей) микроорганизмы и грибки (род Candida). Более чем в 80% случаев причиной заболевания становятся стафилококки – St. aureus и St. epidermidis. Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Классификация
Везикулопустулез у новорожденных, в зависимости от времени и причины возникновения, разделяется на два вида:
- Врожденный везикулопустулез. Первые проявления возникают через 24-48 часов после родов. Источник заражения – мама, страдающая хроническими или нелечеными заболеваниями (угри, фурункулы, импетиго, пневмонии и т. п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
- Приобретенный везикулопустулез. Возникает в период от 5 суток до 2 недель с момента рождения. Заболевание развивается на фоне слабости иммунитета или в качестве осложнения потницы. Основная причина – неправильный уход за кожей новорожденного.
Симптомы везикулопустулеза
Везикулопустулез у новорожденных проявляется общими и специфическими симптомами. Неспецифические проявления, которые возникают при интоксикации, характерны для недоношенных детей. В большинстве случаев такие явления отсутствуют или выражены слабо. Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Эпидермальные симптомы, специфические для везикулопустулеза новорожденных, зачастую являются единственным проявлением заболевания. Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Спустя 1-3 дня присутствующие везикулы трансформируются в пустулы: серозная жидкость внутри замещается гнойным экссудатом. При этом беспокойства у ребенка не возникает. Такие гнойнички имеют склонность к самостоятельному вскрытию с формированием эрозий. Если этого не происходит, пустулы покрываются сухой корочкой, которая отпадает спустя 1-2 дня. После заживления рубцы, как правило, не остаются.
Без своевременного лечения везикулопустулез у новорожденных распространяется в базальные слои эпидермиса и подкожную жировую клетчатку. На месте пустул возникают гнойные осложнения в виде псевдофурункулов, абсцессов кожи или флегмон. После лечения таких патологий всегда остаются келоидные рубцы. В результате диссеминации инфекции и развития сепсиса могут поражаться внутренние органы. Запущенный везикулопустулез у новорожденных может приводить к пиелонефриту, пневмонии, отиту. Часто происходит нагноение пупочной ранки (омфалит).
Диагностика
Диагноз «везикулопустулез» у новорожденных ставится при сопоставлении анамнестических, клинических и лабораторных данных. Во время опроса матери педиатр или неонатолог может установить наличие нарушений при уходе за ребенком, факторов риска (недоношенность, искусственное вскармливание) и первичную локализацию везикул. При физикальном обследовании выявляются везикулы и/или пустулы на характерных участках кожи. В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
При запущенной форме везикулопустулеза и развитии осложнений могут выявляться симптомы других заболеваний: признаки инфильтрации легких на рентгенограмме ОГК (пневмония), наличие лейкоцитов, белка в ОАМ (пиелонефрит), снижение остроты слуха при импедансометрии (отит). Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Лечение везикулопустулеза у новорожденных
Основная цель терапии на ранних стадиях везикулопустулеза новорожденных – санация кожных покровов. Лечение легких форм проводится в амбулаторных условиях под контролем педиатра или семейного врача. При повышении температуры тела, изменении в ОАК, частых рецидивах заболевания, наличии отягощающих факторов (аномалии внутриутробного развития, недоношенности, родовой травмы новорожденного, асфиксии в анамнезе) и неблагоприятных социально-экономических условиях показана госпитализация в инфекционное отделение или отделение педиатрии.
Местное лечение на ранних стадиях подразумевает удаление везикул или пустул. Для этого стерильной иглой проводится аспирация содержимого из пузырька или гнойничка и их обработка 70% раствором спирта стерильным тампоном (ватой или марлей). Кожа ребенка протирается фурацилином, дважды в сутки производится прижигание кожных элементов 5% раствором перманганата калия, спиртовым раствором фукорцина. При наличии пустул в кожных складках используется порошок, содержащий неомицин.
При появлении лихорадки или симптомов общей интоксикации используются антибиотики широкого спектра действия. Стартовые препараты выбора – цефалоспорины II поколения (цефуроксим, цефаклор), после получения результатов антибиотикограммы назначаются этиотропные антибактериальные средства. При повышении температуры тела свыше 38,5ОС применяют жаропонижающие – парацетамол, ибупрофен. При необходимости проводится дезинтоксикационная терапия – 5% раствор глюкозы, 0,9% NaCl.
Немедикаментозное лечение везикулопустулеза у новорожденных включает УФ-облучение, гигиенические ванны с добавлением калия перманганата в разведении 1:10000, цветов ромашки, отвара чистотела.
Прогноз и профилактика
Прогноз при везикулопустулезе у новорожденных благоприятный. При развитии сепсиса, неадекватном или несвоевременном лечении возможен неблагоприятный исход. Профилактика включает в себя полноценное обследование и лечение беременных, соблюдение адекватного температурного режима и соответствующей влажности воздуха в комнате с новорожденным, регулярный профосмотр медицинского персонала роддомов, грудное вскармливание, регулярное проведение гигиенических процедур и патронажа новорожденного, использование проглаженного белья и пеленок.
Источник
Рубрика МКБ-10: P83.8
МКБ-10 / P00-P96 КЛАСС XVI Отдельные состояния, возникающие в перинатальном периоде / P80-P83 Состояния, вовлекающие наружные покровы и терморегуляцию плода и новорожденного / P83 Другие изменения наружных покровов, специфичные для плода и новорожденного
Синдром Блоха-Сульцбергера
Синдром Блоха-Сульцбергера характеризуется поражением эктодермальных и мезодермальных слоев кожи.
Эпидемиология
Редко встречающееся заболевание.
Классификация
Выделяют наследственную и спорадическую формы.
Этиология
Патология, наследуемая по сцепленному с X-хромосомой доминантному типу и проявляющаяся у девочек. Ген картирован как Xq 28 при наследственной форме заболевания и Xq 11 – при спорадической.
Клиническая картина
Заболевание выявляют при рождении или в первые 2 нед жизни ребенка. Возникают эритематозные и уртикарные (пузырьки и пузыри) экзантемы на коже, преимущественно на туловище и конечностях, с плотной невскрывающейся покрышкой. Через 1,5 мес на пораженных областях возникают гиперкератические и лихеноидные узелки, затем пигментация в виде «брызг грязи». Пигментацию сменяет едва заметная атрофия кожи. Характерна эозинофилия в периферической крови, которая появляется в период пузырей и достигает своего максимума в период гиперкератических узелков.
У 80% больных обнаруживают пороки развития мозга или внутренних органов, глаз, кожи, костной системы.
Диагностика
Лабораторные исследования
В анализе периферической крови выявляют эозинофилию, которая нарастает в течение 1,5-2 мес, затем постепенно убывает до нормы.
Дифференциальная диагностика
Необходимо дифференцировать заболевание с везикулопустулезом, от которого пустулезные элементы при синдроме Блоха-Сульцбергера отличает плотность и невскрываемость покрышки. Эозинофилия не свойственна для везикулопустулеза.
Показания к консультации других специалистов
Показана консультация дерматолога.
Лечение
а) Показания к госпитализации
Госпитализация показана в остром периоде заболевания.
б) Медикаментозное лечение
Специфического лечения нет.
в) Дальнейшее ведение
После завершения острого периода (при появлении лихенизации кожи) ребенка выписывают домой.
Прогноз
При отсутствии пороков развития исход благоприятный. При наличии пороков развития исход зависит от их тяжести.
Телеангиэктазии
Синонимы: Следы клюва аиста.
Телеангиэктазии представляют собой пятна неправильной формы, различной величины, розовато-синего цвета, располагающиеся на затылке, в области бровей, переносицы и лба.
Эпидемиология
Телеангиэктазии встречаются примерно у 70% здоровых новорожденных.
Клиническая картина
Предполагают, что телеангиэктазии формируются под влиянием эстрогенов матери. При плаче они усиливаются, становясь более заметными, при надавливании исчезают или почти исчезают, а затем появляются вновь. Через 1-1,5 года пятна исчезают, лечения обычно не требуют. В некоторых случаях используют лазеротерапию. Исход благоприятный.
Лечение
Не существует.
Прогноз
Благоприятный.
Неонатальная красная волчанка
Новорожденные от матерей с системной красной волчанкой и другими диффузными болезнями соединительной ткани могут иметь транзиторные кожные волчаночные поражения, нарушения сердечного ритма (врожденный сердечный блок) и гематологические нарушения (тромбоцитопения, лейкопения, гемолитическая анемия), а также иммунологические признаки системной красной волчанки, что и называется неонатальной красной волчанкой.
Эпидемиология
Болеют новорожденные от матерей с системной красной волчанкой и другими диффузными болезнями соединительной ткани.
Профилактика
Лечение матери глюкокортикоидами в III триместре беременности снижает тяжесть миокардита и волчаночного поражения кожи плода и новорожденного.
Этиология
У всех женщин с системной красной волчанкой имеются аутоантитела SS-A и SS-B, которые проникают через плаценту к плоду, что обусловливает развитие неонатальной красной волчанки.
Клиническая картина
Кожные поражения при неонатальной красной волчанке выявляют или при рождении, или в течение первого месяца жизни ребенка, значительно реже – в течение первых 3 мес жизни. На лице, плечах, волосистой части головы появляется кольцевидная или полициклическая эритема. Солнечное излучение, ультрафиолетовое облучение, фототерапия усиливают проявления или провоцируют их появление. В течение 4-6 мес такие проявления бесследно исчезают.
Возможны различные варианты нарушения сердечного ритма, развивающиеся в III триместе гестации у плода. В 10% случаев они сочетаются с кожными изменениями. У 10% детей отмечаются гематологические изменения.
Диагностика
а) Лабораторные исследования
Анализ крови, биохимический анализ крови, определение аутоантител SS-A и SS-B.
б)Инструментальные исследования
ЭКГ и ЭхоКГ.
Лечение
а) Цели лечения
Уменьшить кожные проявления.
б) Показания к госпитализации
Госпитализация показана в остром периоде заболевания.
в) Немедикаментозное лечение
Следует избегать попадания прямых солнечных лучей на кожу, проведения фототерапии и ультрафиолетового облучения.
г) Медикаментозное лечение
Можно смазывать кожные высыпания 1% гидрокортизоновой мазью. При нарушениях сердечного ритма проводят симптоматическое лечение.
Дальнейшее ведение
Наблюдение: к 3-6 мес кожные и сердечные проявления исчезают.
Прогноз
Обычно к 3-6 мес, когда из крови ребенка элиминируются материнские АТ, все проявления неонатальной красной волчанки исчезают.
Склередема
Склередема – своеобразная форма отека в области бедер, лобка, гениталий и икроножных мышц, сопровождающегося твердеющей в дальнейшем припухлостью кожи и подкожно-жирового слоя.
Эпидемиология
Частая патология у новорожденных, находящихся в критическом состоянии.
Профилактика
Предупреждение охлаждения ребенка.
Этиология
Этиология окончательно не ясна. Ведущее значение придают охлаждению маловесного новорожденного или ребенка, страдающего гипоксическим поражением ЦНС, септическим состоянием или инфекционным заболеванием.
Клиническая картина
Склередема возникает на 2-4-й день жизни. При склередеме кожа над участками поражения напряженная, бледная, иногда с цианотичным оттенком, холодная на ощупь, ее невозможно собрать в складку. При надавливании возникает ямка. В тяжелых случаях возможно поражение склередемой почти всего тела ребенка, что обусловливает тяжелое состояние. Ребенок вялый, обездвиженный. Отмечают явную тенденцию к гипотермии, брадикардии, брадипноэ, аппетит отсутствует.
Дифференциальная диагностика
Следует дифференцировать со склеремой, для которой характерно появление диффузных «каменистых» уплотнений в области икроножных мышц, на бедрах, лице, туловище, верхних конечностях и ягодицах. Кожную складку собрать не удается, ямки при надавливании нет. Кожа бледноватая, иногда цианотичного или красновато-цианотичного оттенка, холодная на ощупь. Лицо маскообразное.
Лечение
а) Цели лечения
Борьба с отечностью тканей.
б) Показания к госпитализации
Госпитализация показана по поводу основного заболевания.
в) Немедикаментозное лечение
Согревание ребенка в кувезе, рациональное вскармливание, хороший уход.
г) Медикаментозное лечение
Лечение основного заболевания и назначение витамина Е в дозе 15 мг/кг в сутки внутримышечно или внутрь.
Прогноз
Зависит от основного заболевания, так как сама по себе склередема под влиянием рационального вскармливания, при хорошем уходе проходит бесследно в течение нескольких недель.
Адипонекроз
Адипонекроз – очаговый некроз подкожно-жировой клетчатки.
Эпидемиология
Адипонекроз часто формируется у недоношенных новорожденных или у детей с тяжелым поражением мозга.
Профилактика
Предупреждение охлаждения ребенка.
Этиология
В этиологии адипонекроза ведущее значение придается охлаждению, гипоксии.
Клиническая картина
Адипонекроз представляет собой отграниченные плотные инфильтраты размером 1-5 см в диаметре, расположенные в подкожно-жировом слое в области плеч, ягодиц, спины. Обычно они появляются на 1-2-й неделе жизни ребенка. Кожа над инфильтратом не изменена либо цианотичного цвета. Очень редко в центре инфильтрата происходит размягчение, при вскрытии которого выделяется белая крошковидная масса. Общее состояние ребенка не нарушено, температура нормальная. Инфильтраты исчезают самопроизвольно за несколько недель, иногда для обратного развития инфильтратов требуется 2,5-3 мес.
Дифференциальная диагностика
Дифференциальную диагностику следует проводить со склеремой и склеродермией, для которых характерно диффузное уплотнение кожи и неподвижность суставов. При бактериальных абсцессах нарушено общее состояние ребенка, возможны лихорадка, признаки интоксикации, кожа над очагом поражения на ощупь горячая, гиперемированная, вероятна флюктуация.
Лечение
а) Немедикаментозное лечение
При распространенном адипонекрозе назначают тепловые процедуры.
б) Медикаментозное лечение
витамина Е.
Прогноз
Исход благоприятный.
Себорейный дерматит
Себорейный дерматит представляет собой поражение кожи в виде гиперемии и отрубевидного шелушения, более выраженного в естественных складках кожи.
Эпидемиология
Отмечается у 30-50% здоровых новорожденных.
Этиология
Не установлена.
Клиническая картина
Себорейный дерматит развивается на 1-2-й неделе жизни ребенка. При легком течении возникает гиперемия в естественных складках кожи, на фоне которой видны пятнисто-папулезные элементы с отрубевидным шелушением. Общее состояние не нарушено. При среднетяжелом течении эритема и отрубевидное шелушение распространяются на туловище, конечности и голову. Ребенок становится беспокойным, срыгивает, у него учащается стул. При тяжелом течении не менее 2/3 площади кожи занимают гиперемия, инфильтрация, отрубевидное шелушение. Обилие чешуек на голове в виде чепца младенца. В области естественных складок (подмышечных, бедренных и других), помимо гиперемии и чешуек, возможны мацерация, мокнутие, трещины. Ребенок беспокоен или вял. Прибавка массы тела недостаточная или совсем отсутствует, аппетит снижен, стул диспептический.
Дифференциальная диагностика
Дифференцируют с атопическим дерматитом, для которого характерно более позднее начало и отсутствие излечения через 3-4 мес, нехарактерны зуд, микровезикулы, «серозные колодцы», лихенизация кожи.
Показания к консультации других специалистов
Консультация дерматолога в тяжелых случаях.
Лечение
а) Цели лечения
Ликвидация гиперемии кожи, пятнисто-папулезных элементов с отрубевидным шелушением.
б) Показания к госпитализации
Госпитализация показана только в тяжелых случаях.
в) Немедикаментозное лечение
При себорейном дерматите у детей, находящихся на грудном вскармливании, диета матерей должна исключать продукты, содержащие аллергены. Детям, получающим искусственное питание, назначают гипоаллергенные смеси с низкой степенью гидролиза белков, такие как «Хумана 1 ГА», «Хипп ГА» и др.
г) Медикаментозное лечение
Местная терапия. С целью местной терапии в основном используют кератопластические и дезинфицирующие средства, такие как 2% ихтиоловая, 3% нафталанная мази, крем оксида цинка. Участки мокнутия смазывают 1% раствором бриллиантового зеленого или метиленового синего. Показано назначение витамина В6 внутрь или парентерально.
Дальнейшее ведение
Местная терапия до исчезновения кожных проявлений.
Прогноз
Благоприятный, хотя излечение происходит через несколько недель.
Опрелости
Опрелости – воспаление кожи в местах, где она подвергается раздражению мочой, калом или трением пеленками.
Эпидемиология
Частое поражение кожи у новорожденных.
Профилактика
Основная профилактика опрелостей – правильный уход за новорожденным, его ежедневное купание и содержание в чистоте, без использования подкладочных клеенок и пластиковых пеленок.
Классификация
По глубине поражения выделяют опрелости I, II и III степени.
Этиология
Появление опрелостей обусловлено перегревом и неправильным уходом за кожей ребенка.
Клиническая картина
Опрелости чаще возникают в подмышечных впадинах, паховой области, на ягодицах, нижней половине живота, за ушами, в шейных складках кожи. Начало опрелости – покраснение кожи (I степень), затем краснота становится яркой, возможно появление отдельных эрозий (II степень). При слиянии эрозий возникает мокнущая поверхность, возможно образование язвочек (III степень). Высока вероятность присоединения вторичной инфекции.
Лечение
а) Немедикаментозное лечение
Если есть опрелости, ребенку назначают ванны с растворами танина (1%), калия перманганата (1:10 000), отваром цветков ромашки или коры дуба. Можно использовать открытое пеленание. Физиотерапия: ультрафиолетовое облучение на пораженные участки кожи.
б) Медикаментозное лечение
После ванны кожу осторожно промокают досуха, и места опрелостей смазывают оливковым или подсолнечным маслом, детским кремом или кремом оксида цинка. При эрозиях смазывают кремом оксида цинка.
в) Дальнейшее ведение
Наблюдение.
Прогноз
Исход благоприятный, заживление опрелостей наступает в течение 3-10 дней, при осложнении опрелостей вторичной инфекцией заживление происходит позже.
Потница
Потница представляет собой гиперфункцию потовых желез с расширением их устья.
Эпидемиология
Частое заболевание, не нарушающее общего состояния ребенка.
Профилактика
Правильный уход за новорожденным, его ежедневное купание.
Этиология
Появление потницы обусловлено перегревом ребенка и неправильным уходом за кожей.
Клиническая картина
Возникновение обильных мелких (1-2 мм в диаметре) красных узелков, расположенных на лице, шее, коже живота, верхней части грудной клетки. Общее состояние ребенка, сон, аппетит не нарушены.
Лечение
а) Немедикаментозное лечение
Устранение дефектов ухода и ежедневные гигиенические ванны, ванны с раствором калия перманганата (1:10 000).
б) Дальнейшее ведение
Наблюдение.
Прогноз
Благоприятный.
Эритродермия Лейнера
Эритродермия Лейнера представляет собой генерализованный дерматоз, характеризующийся триадой симптомов: поражением кожи, диспептическим стулом и анемией, с благоприятным прогнозом, выздоровлением к 6 мес жизни.
Эпидемиология
Редкое заболевание.
Этиология и патогенез
Неясны. Возможно, что одна из причин заболевания – недостаточность витаминов А и Е, фолиевой кислоты, биотина, дисфункция фагоцитоза.
Клиническая картина
Начало заболевания – на 3-4-й неделе жизни, редко позже. Возникают покраснение и инфильтрация кожи в области ягодиц и промежности, захватывающие все большие поверхности кожи. Наконец, вся кожа становится ярко гиперемированной, инфильтрированной и покрытой отрубевидным или пластинчатым шелушением, в складках кожи – мокнутие, образуются единичные трещины.
На коже головы толстые жирные чешуйки скапливаются в виде коры, образуя «чепец младенца», и спускаются на надбровные дуги и лоб ребенка. Возможно присоединение диспептических явлений. Аппетит снижен, возможны срыгивания и рвота, частый жидкий стул. На этом фоне регистрируют недостаточную прибавку массы тела или остановку прибавки массы тела. Характерно развитие анемии. У детей возможно присоединение инфекции.
Дифференциальная диагностика
Необходимо исключить атопическую экзему. Для эритродермии Лейнера характерно начало заболевания с появления на 3-4-й неделе жизни ребенка эритродермии и инфильтрации кожи, нехарактерны зуд, микровезикулы, «серозные колодцы», лихенизация кожи. Также необходимо проводить дифференциальную диагностику с врожденным ихтиозом.
Показания к консультации других специалистов
Показана консультация дерматолога.
Лечение
а) Цели лечения
Добиться исчезновения покраснения и инфильтрации кожи, отрубевидного или пластинчатого шелушения, мокнутия.
Показания к госпитализации
В тяжелых случаях госпитализация показана, в остальных – нет.
Медикаментозное лечение
Назначают витамины А и Е, биотин, фолиевую кислоту, витамины В6, В5, в тяжелых случаях – регидратационную терапию, ферменты, энтеросорбенты и антибиотики.
Дальнейшее ведение
Местная терапия до полного исчезновения поражения кожи.
Прогноз
Несмотря на тяжесть патологии – благоприятный, к концу первого года жизни эритродермия Лейнера подвергается обратному развитию (обычно с того места, где начиналась) и больше не возобновляется.
Транзиторный неонатальный пустулезный меланоз
Транзиторный неонатальный пустулезный меланоз – везикулопустулезная сыпь и пигментированные макулярные поражения кожи у новорожденных.
Чаще встречается у чернокожих доношенных детей.
Гистопатология везикулопустулезной сыпи характеризуется полиморфноядерной инфильтрацией.
Повреждения кожи сохраняются от трех недель до трех месяцев. Системных симптомов нет.
Источники (ссылки)[править]
Неонатология. Национальное руководство. Краткое издание [Электронный ресурс] / Под ред. Н.Н. Володина – М. : ГЭОТАР-Медиа, 2013. – https://www.rosmedlib.ru/book/ISBN9785970424438.html
J Pediatr. 1976 May;88(5):831-5.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник