Статьи о синдроме поликистозных яичников
29 января 20201783,5 тыс.
Синдром поликистозных яичников (СПКЯ) — это симптомокомплекс, который характеризуется наличием метаболических нарушений (чаще всего это ожирение и инсулинорезистентность), нарушением структуры и функции яичников, нарушением менструальной и репродуктивной функции.
Я не зря на первое место поставила именно метаболические нарушения.
СПКЯ — это не болезнь яичников или матки, это заболевание всего организма, где на первом месте стоят именно нарушения обмена веществ. При чем в 50% случаев метаболические нарушения существуют на фоне абсолютно нормальной массы тела.
СПКЯ — это состояние, которое может влиять на ваши менструальные циклы, фертильность, гормоны и внешний вид.
Также он имеет массу отдаленных последствий для здоровья, если проблему игнорировать и не заниматься её коррекцией.
По статистике распространенность СПКЯ варьирует в пределах от 2 до 26 на 100 женщин, то есть от 2 до 25% в общей популяции.
Что такое поликистозные яичники?
Поликистозные яичники немного больше, чем нормальные яичники, и имеют вдвое больше фолликулов (фолликул — структурный компонент яичника, из которого выходит яйцеклетка).
Наличие поликистозных (или мультифолликулярных) яичников на УЗИ не обязательно означает, что у вас есть СПКЯ. Только сочетание ваших симптомов и УЗИ, результаты гормонального обследования, дают нам полную картину заболевания и позволяют заподозрить такой диагноз.
Симптомы СПКЯ включают:
- нарушение менструального цикла по типу олиго/аменореи (нерегулярные менструации или вообще их длительное отсутствие);
- увеличение количества волос на лице и теле (гирсутизм);
- потеря волос на голове (облысение по мужскому типу);
- избыточный вес, быстрая прибавка веса и/или трудности с похудением;
- жирная кожа, угри;
- проблемы с зачатием.
Депрессия и различные психологические проблемы также могут возникать при СПКЯ.
Симптомы очень вариабельны. У некоторых женщин очень мало симптомов, в то время как другие могут иметь их все сразу.
СПКЯ часто является причиной проблем с фертильностью у женщин.
Но вы можете забеременеть, даже если у вас нет менструального цикла, так как наличие хоть и редких овуляций, все же возможно при СПКЯ.
Что вызывает СПКЯ?
Причина СПКЯ еще неизвестна, но часто СПКЯ имеет семейную историю. Если кто-либо из ваших родственников (мать, тетя, сестры) имеют СПКЯ, вы имеете риск столкнуться с такой же проблемой.
Симптомы связаны с ненормальным уровнем гормонов.
1. Тестостерон — гормон, который вырабатывается в небольших количествах в яичниках у всех женщин.
У женщин с СПКЯ уровень тестостерона несколько выше обычного и это связано со многими симптомами.
2. Инсулин является гормоном, который контролирует уровень глюкозы в крови.
Если у вас есть СПКЯ, ваше тело может не реагировать на инсулин (это называется резистентность к инсулину), поэтому уровень глюкозы выше нормального.
В ответ на высокий уровень глюкозы, ваш организм, пытаясь его понизить, начинает вырабатывать больше инсулина. Высокий уровень инсулина в свою очередь может привести к увеличению веса, нерегулярным менструациям, проблемам с фертильностью и к более высоким уровням тестостерона.
Диагностика СПКЯ
Наличие поликистозных яичников на УЗИ не означает, что у вас есть СПКЯ.
Женщины с СПКЯ часто имеют преходящие симптомы, особенно если их вес колеблется. Это может усложнить диагностику и означает, что диагностика может занять некоторое время.
Диагноз ставится при наличии минимум двух следующих признаков:
Нерегулярные, редкие менструации или вообще их отсутствие.
- Увеличение количества волос на лице или теле (гирсутизм) и/или анализ крови, которые показывает более высокий уровень тестостерона, чем нормальный.
- Поликистозные яичники по данным ультразвукового сканирования.
Женщинам с СПКЯ в возрасте старше 40 лет рекомендуется один раз в год в обязательном порядке определять уровень глюкозы в крови. Если ваш ИМТ составляет 30 и более или у вас есть семейная история сахарного диабета, вам может быть предложено пройти тестирование на сахарный диабет раньше.
Необходимо проводить контроль:
- АД;
- уровня холестерина;
- триглицеридов;
- ЛПВП;
- ЛПНП.
Отдаленные последствия СПКЯ для здоровья
1. Инсулинорезистентность и диабет
Одна/две женщины из десяти с СПКЯ будут иметь диабет. Если его не лечить, это может привести к нарушению работы многих органов.
Если у вас есть СПКЯ, ваш риск развития диабета увеличивается еще больше, если вы:
- старше 40 лет;
- у вас есть родственники с диабетом;
- имели диабет во время беременности (гестационный диабет);
- имеете ожирение (индекс массы тела (ИМТ) более 30).
2. Артериальная гипертензия.
Женщины с СПКЯ, как правило, имеют высокое кровяное давление, которое больше связано с резистентностью к инсулину и к избыточному весу, а не с самим СПКЯ.
3. Рак эндометрия.
Если у вас бывает менее трех менструаций в году, эндометрий матки остаётся слишком толстым, и это может в конечном итоге способствовать развитию рака эндометрия у небольшого числа женщин.
СПКЯ не увеличивает риск рака груди или яичников.
4. Депрессия и перепады настроения.
5. Снижение работоспособности и дневная сонливость.
Лечение
Сразу хочу сказать вам о том, что, к сожалению, как такового лечения СПКЯ не существует. Нет такой таблетки или укола, которые могли бы навсегда избавить вас от этой проблемы. Существует несколько линий терапии, которая подбирается с учётом симптомов заболевания, возраста и репродуктивных планов на ближайшее время.
Основная цель лечения состоит в том, чтобы максимально уменьшить количество неприятных симптомов, снизить все возможные риски, связанные с наличием СПКЯ, и избежать отдаленных последствий заболевания.
Первая и самая важная ступень любого лечения — здоровый образ жизни.
Это здоровое сбалансированное питание, которое включает в себя фрукты, овощи, цельнозерновые злаки, неочищенный рис, нежирные сорта мяса, рыба и прочие продукты:
- Вы должны сократить количество употребляемого сахара, соли и кофеина.
- Потребление алкоголя должно составлять не более чем 14 единиц в неделю.
- Регулярно питаться, особенно не пропускать утренний приём пищи.
- Регулярно заниматься спортом (минимум 30 минут хотя бы три раза в неделю).
- Вы должны стремиться поддерживать свой вес в пределах нормальных значений.
Для того чтобы понять, какие же они, эти “нормальные значения”, существует так называемый индекс массы тела (ИМТ), который рассчитывается путём деления массы на рост в метрах в квадрате.
Например, ваш рост составляет 174 см, а вес 65 кг.
В таком случае ваш ИМТ = 65 : (1,74 * 1,74) = 21,7.
- Идеальные значения ИМТ — 19-25.
- 25-30 — избыточный вес, выше 30 — ожирение.
Преимущества потери веса включают:
- Уменьшение риска развития инсулинорезистентности и сахарного диабета;
- Снижение риска сердечно-сосудистых заболеваний;
- Уменьшение риска развития рака матки;
- Контроль и восстановление более или менее регулярных менструаций;
- Восстановление овуляций и увеличение вероятности спонтанного зачатия;
- Уменьшение кожных и косметологических проблем, таких как акне и гирсутизм;
- Улучшение психологического самочувствия.
И для того чтобы добиться всего вышеперечисленного вам нужно только лишь нормализовать свой вес и питание.
Никакое медикаментозное лечение СПКЯ не будет эффективно, если на первом этапе не проведена коррекция массы тела и образа жизни.
Огромного количества болезней можно было бы избежать именно таким путём. У многих пациенток только лишь при нормализации веса проходят многие симптомы заболевания, восстанавливается овуляция следовательно и беременность становится возможной.
Будьте сами себе врачом и диетологом, а если справиться с лишним весом и поменять рацион все-таки не получается — обратитесь к специалисту, их на сегодняшний день предостаточно.
Медикаментозное лечение
Существует ли волшебная таблетка, которая может навсегда избавить вас от СПКЯ? Нет, не существует.
Различные варианты терапии направлены на то, чтобы устранить или уменьшить симптомы СПКЯ, избежать отдаленных последствий заболевания (рака эндометрия, сахарного диабета и пр.) и, если есть репродуктивные планы, получить беременность.
Многие женщины с СПКЯ успешно справляются со своими симптомами и долгосрочными рисками для здоровья без каких-либо вмешательств. Они делают это регулярно занимаясь спортом и поддерживая здоровый образ жизни.
1. При выявлении нарушения толерантности к глюкозе, метаболическом синдроме, сахарном диабете 2 типа, когда не удаётся достичь коррекции уровней глюкозы крови с помощью изменений образа жизни как терапия второй линии при нарушениях менструального цикла, используются таблетированные сахароснижающие средства (в основном это бигуаниды).
2. При наличии различных косметологических проблем (акне, гирсутизма и пр.), выраженных нарушениях менструального цикла (если менструации бывают всего 3-4 раза в год), после коррекции веса и питания и при отсутствии противопоказаний, возможно использование эстроген-гестагенных препаратов (комбинированных оральных контрацептивов (КОК), вагинальных колец, пластырей), обладающих антиандрогенной активностью.
Они снижают уровень тестостерона, нормализуют и облегчают симптомы акне, гирсутизма, а наличие менструальноподобных кровотечений препятствует развитию гиперплазии и рака эндометрия.
Хочу обратить ваше внимание. КОК не могут способствовать наступлению беременности и не лечат СПКЯ. Они лишь устраняют неприятные симптомы заболевания и снижают риск отдаленных последствий. Если у вас есть репродуктивные планы на ближайшее время и ваша цель — беременность, КОК или любые другие контрацептивы НЕ должны использоваться.
3. Антиандрогены — препараты, которые снижают уровень тестостерона в крови и все связанные с этим неприятные симптомы (акне, гирсутизм и пр.).
4. Основным методом лечения бесплодия в случае СПКЯ является стимуляция овуляции, которая в 70-80% случаев позволяет получить беременность.
5. Хирургическое лечение может проводиться только в случае неэффективности медикаментозного лечения. А не как вариант терапии первой линии.
Лично я отношусь к нему очень скептически и практически никогда не рекомендую, так как отсутствует хорошая доказательная база на этот счёт, неизбежно повреждается и снижается овариальный резерв, % наступления беременностей после таких операций не очень высок и отдаленные последствия могут быть весьма неприятными.
Если медикаментозные и хирургические методы лечения не дают результатов и беременность все-таки не наступает, возможно проведение ЭКО.
Источники:
- Oxford Academic, JCEM: Diagnosis and Treatment of POS: An Endocrine Society Guideline.
- RCOG: POS, Long-term Consequences.
- Национальный консенсус по ведению женщин с гиперандрогенией, 2016.
- Видео: Nucleus Medical Media: POS
Источник
Синдром поликистозных яичников (СПКЯ) — распространенное заболевание, которое представляет собой одну из важных проблем в гинекологической эндокринологии. В данной статье приводятся современные данные по этиологии, патогенезу СПКЯ. Рассматриваются клинические проявления СПКЯ и современные методы диагностики и лечения.
Ключевые слова: синдром поликистозных яичников (СПКЯ), гиперандрогения, бесплодие, ановуляция.
Анализ литературных источников. Ещё в конце XIX века российский исследователь проф. К. Ф. Славянский в своих лекциях упоминал о поликистозном перерождении яичников. Позже, уже в советской России, эта тема получила дальнейшее развитие: проф. С. К. Лесной в 1928г. подробно описал морфологическую картину поликистоза яичников и сообщил об успехе клиновидной резекции яичников у пациенток с аменореей и опсоменореей. Двумя годами позже проф. Е. Е. Гиговский описал гистологические изменения при склерополикистозе яичников. Наконец, более 80 лет назад, в 1935г. американскими гинекологами И. Штейном и М. Левенталем был чётко обозначен синдром, при котором аменорея сочетается с множественными мелкими кистами в обоих яичниках [4]. С тех пор несколько десятилетий это состояние так и называли синдромом Штейна — Левенталя, известное сегодня как болезнь поликистозных яичников.
Синдром поликистозных яичников остается одной из самых актуальных тем в акушерстве и гинекологии, что обусловлено как высокой распространенностью этого заболевания, так и большим количеством нерешенных вопросов, связанных с патогенезом, диагностикой и лечением этого симптомокомплекса. СПКЯ встречается у 5–10 % пациенток с бесплодием и более чем в 80 % является причиной ановуляторного бесплодия. Это сложное гетерогенное заболевание, характеризующееся гиперадрогенией, ановуляцией и эхографическими признаками СПКЯ. СПКЯ является одним из наиболее частых эндокрино-обменных нарушений менструальной и репродуктивной функций [5,7,9].
Основная роль в этиопатогенезе СПКЯ отводится генетическим нарушениям, свидетельствующая о том, что к развитию того или иного комплекса симптомов ведет нарушение экспрессии целого множества генов, а прогрессирование заболевания в свою очередь обусловливает дальнейшее изменение использования клетками генетической информации. В настоящее время обнаружено множество возможных генов-кандидатов в биоптатах овариальной ткани, в т. ч. соединительной ткани яичников, жировой ткани сальника, образцах сыворотки, фолликулярной жидкости, Т-лимфоцитах крови [1].
Хорошо изучены гормональные и метаболические нарушения при СПКЯ. Сбой любого из этапов стероидогенеза в яичниках приводит к нарушению концентрации половых стероидов, а следовательно, к нарушению фолликулогенеза. Дисбаланс половых стероидов по принципу обратной связи вызывает гонадотропную дисфункцию. Так формируется порочный круг патогенеза: нарушение функции яичников→дисфункция гипоталамуса и гипофиза→нарушении функции яичников. При этом в надпочечниках, печени и жировой ткани первичных нарушений стероидогенеза нет. Гормонсинтезирующая функция этих органов изменяется вторично, вслед за изменениями регуляции репродуктивной системы.
Рассматривая эти патологические процессы подробно, можно отметить, что при СПКЯ происходит первичный срыв ферментации стероидогенеза, значит, концентрация половых стероидов становится недостаточной. Это отражается на функции гипоталамуса и гипофиза. По принципу короткой петли обратной связи происходит увеличение выброса ГнРГ гипоталамусом. При этом нарушается цирхоральный ритм выработки ГнРГ и, следовательно, пиковые концентрации ФСГ (выбор доминантного фолликула) и ЛГ (овуляция) не достигаются [6]. Развивается гонадотропная дисфункция. Избыток ЛГ потенцирует чрезмерный синтез андрогенов текаклетками яичников. Нехватка ФСГ обусловливает недостаточность ароматаз в гранулезных клетках. В условиях дефицита ферментной системы возникает «паралич производства из-за избытка сырья». Эстрогены почти не образуются, что приводит к замедлению роста фолликулов и остановке их развития на ранних этапах (атрезия фолликулов). Вначале процесс носит функциональный характер (хроническая ановуляция), в дальнейшем поддерживается гонадотропной дисфункцией и переходит в стадию органических нарушений (кистозная атрезия фолликулов). Чем выраженнее дефицит ФСГ и дефицит эстрогенов, тем больше накапливается незрелых гранулезных клетов. Это приводит к постепенному усилению выработки ингибина. Соотношение ЛГ: ФСГ становится более 2>1. Это замыкает порочный круг патогенеза: нарушение стероидогенеза→дисфункция гипоталамуса→ЛГ больше ФСГ→андрогенов много, ароматазы (эстрогенов) мало→повышение синтеза ингибина большим числом незрелых гранулезных клеток→угнетение ФСГ→ЛГ вырабатывается больше ФСГ [10].
Развитие стойкой ановуляции при поликистозных яичниках поддерживается нарушениями всех уровней регуляции репродуктивной системы: отсутствует цирхоральный ритм выработки ГнРГ→нет пиковых увеличений ФСГ и ЛГ (не формируется доминантный фолликул)→нарушение стероидогенеза в яичниках (нет эстрогенов)→угнетение фолликулогенеза (нет пролиферации клеток фолликула)→ утолщенная белочная оболочка яичников.
Дальнейшее развитие патологического процесса, как правило, сопровождается активным вовлечением в него органов-мишеней.
Андрогены, так и не превратившиеся в клетках гранулезы в эстрогены, попадают в кровь. В норме около 80 % молекул андрогенов в крови находятся в неактивном, связанном с белком, состоянии. Транспортный белок, связывающий андрогены, вырабатывается в печени и называется стероидсвязывающим глобулином.
При избыточном нарастании концентрации андрогенов в периферической крови гиперандрогения) происходит угнетение синтеза транспортного белка. Большинство молекул андрогенов оказываются свободными, обусловливая чрезмерное воздействие на андрогензависимые ткани: волосяные фолликулы, сальные железы, молочные железы, половые органы, мышечную ткань, гортань и голосовые связки. Чем выраженней первичный дефицит ферментной системы яичников и длительнее заболевание, тем тяжелее клинические проявления гиперандрогении [8].
Избыток андрогенов становится источником мощного внегонадного синтеза эстрогенов в жировой ткани. Это приводит к запуску интенсивной пролиферации жировых клеток и развитию постепенно прогрессирующего ожирения.
Нарушение ферментации половых стероидов по мере прогрессирования заболевания увеличивает общий уровень холестерина (основного источника андрогенов) и липопротеинов низкой плотности [2. Высокая интенсивность функционирования жировой ткани в условиях ожирения поддерживает нарушение липидного обмена. Следует отметить, что процесс в дальнейшем патологически поддерживает сам себя: нарушение стероидогенеза→ ожирение→ гиперлипидемия→ нарушение стероидогенеза.
Этот порочный круг патогенеза может развиться как со стороны первичных поликистозных яичников при БПКЯ, так и вторично-на фоне ожирения или первичной гиперлипидемии. В любом случае нарушение липидного обмена обусловливает высокий риск атерогенных заболеваний: ИБС, АГ, ОНМК.
Однако, приблизительно у 50 % женщин, страдающих СПКЯ, превышения массы тела не выявляют, поэтому принято клинически различать 2 формы заболевания:
‒ на фоне ожирения
‒ при нормальной массе тела
СПКЯ в сочетании с ожирением реализуется через развитие инсулинорезистентности. В ответ на ухудшение восприятия инсулина, его секреция в В-клетках островков Лангерганса поджелудочной железы усиливается. Развивается гиперинсулинемия и возникает риск сахарного диабета 2 типа. Повышение концентрации свободного инсулина стимулирует выработку инсулиноподобного фактора роста, дополнительно стимулирующего синтез андрогенов в яичниках (вместе с ЛГ), и снижает уровень стероидсвязывающего глобулина. В результате свободных андрогенов становится еще больше. Дополнительно увеличение свободного инсулина нарушает пищевое поведение: чувство голода усиливается, повышение объема и калорийности потребляемой пищи приводит к ожирению. Замыкается еще один порочный круг: гиперандрогения→ожирение→блокирование инсулиновых рецепторов→ гиперинсулинемия→ гиперандрогения→ожирение [4,5].
При СПКЯ на фоне нормальной массы тела реализация этапов патогенеза минует круг с ожирением и инсулинорезистентностью, а проявляется через стимуляцию выработки гормона роста: гиперандрогения→ гипоталамо-гонадотропная дисфункция →увеличение синтеза гормона роста→ повышение образования инсулиноподобного фактора роста→ гиперандрогения.
Представленный механизм развития заболевания, состоящий из взаимодействующих друг с другом замкнутых этапов патогенеза, имеет универсальный характер. Любой из порочных кругов патогенеза может быть первичным и инициировать остальные.
Клиническая картина. Исходя из особенностей патогенеза условно можно выделить следующие группы клинических проявлений:
- нарушение менструальной функции (нарушается с менархе, наиболее типична олигоаменорея, реже возможны ациклические кровотечения. С углублением патологического процесса продолжительность межменструальных промежутков увеличивается, несколько лет спустя может сформироваться вторичная аменорея)
- ановуляторное бесплодие
- клинические проявления гиперандрогении (гипертрихоз, гирсутизм, себорея, акне, алопеция, черный акантоз)
Стоит отметить, что алопеция не типична для женщин с СПКЯ, но свидетельствует о длительном патологическом влиянии андрогенов на фолликулы волосистой части головы, где наблюдается обратный гирсутизму процесс: инволюция терминальных пигментированных волос до коротких волос пушкового типа с последующим их выпадением [9].
- метаболические нарушения
- нарушение в системе свертывания крови (СПКЯ обусловлена также гиперинсулинемией, стимулирующей повышение уровня ингибитора активатора плазминогена-1 (Plasminogen Activator Inhibitor-1, PAI-1), подавляющего фибринолиз. Чем больше инсулина циркулирует в крови, и чем меньше чувствительность к нему периферических тканей, тем выше концентрация PAI-1 и риск образования тромбов.
- депрессивные расстройства (депрессию от лёгкой до средней степени тяжести, эмоциональную неустойчивость, повышенный уровень тревожности и агрессии. Психопатологические проблемы — сравнительно новый для клиницистов аспект СПКЯ. У пациенток с СПКЯ синдром хронической депрессии бывает в 4 раза чаще, чем в популяции, а синдром генерализованной тревожности (постоянного чувства необоснованной тревоги) — в 7 раз чаще.
Диагностика. Диагноз СПКЯ в международном врачебном сообществе принято ставить по критериям, разработанным в 2003 году Консенсусом европейских экспертов в Роттердаме, когда у пациентки присутствуют хотя бы два пункта из перечисленных при отсутствии прочих причин, которые могут давать похожую клиническую картину:
- избыточная активность или секреция андрогенов (клинические и/или биохи-мические признаки);
- олиго- или ановуляция;
- поликистозные яичники по данным УЗИ органов малого таза: визуализация не менее 12 фолликулов диаметром 2–9 мм как минимум в одном яичнике и/или объём хотя бы одного яичника более 10 мм3 в отсутствие доминантного фолликула диаметром более 10 мм.
Метаболические нарушения при СПКЯ выявляют с помощью следующих лабораторных методов:
‒ определение базального уровня инсулина (натощак) иммунореактивным методом;
‒ исследование концентрации гликозилированного гемоглобина;
‒ стандартный глюкозотолерантный тест;
‒ исследование липидного профиля (холестерин, триглицериды, ЛПВП, ЛПНП).
Для унифицированной оценки инсулинорезистентности был разработан показатель HOMA-IR, измеряемый в условных единицах:
HOMA-IR = глюкоза натощак (ммоль/л) × инсулин натощак (мкЕд/мл)/22,5
Если показатель HOMA-IR более 2,7, то можно говорить об инсулинорезистентности. Этот показатель чаще всего принимают за пороговый; референсное значение ниже него отмечают у 75 % взрослых людей 20–60 лет без сахарного диабета. В зависимости от целей исследования может быть выбрано другое пороговое значение [2,3,7].
Лечение. Выбор схемы лечения зависит от доминирующего патогенетического механизма: гонадотропной дисфункции, гиперандрогении, ожирения, инсулинорезистентости, гиперпролактинемии.Перед выбором лечебной тактики важно определить цель лечения у конкретной пациентки:
- регуляция ритма менструаций
- уменьшение симптомов гиперадрогенной дермопатии
- восстановление фертильности
- коррекция метаболических нарушений
- профилактика гиперплазии эндометрия
Коррекция метаболических нарушений включает в себя: гипокалорийную редукционную диету, коррекцию режима питания и умеренная, но регулярная физическая нагрузка. Дополнительно применяют инсулиносенситайзеры из группы бигуанидов и тиазолидиндионов. Эти вещества повышают чувствительность к инсулину, снижают уровень триглицеридов и холестерина, способствуют снижению массы тела, подавляют синтез андрогенов. Лечение проводят в течение 12 мес. И более под контролем концентрации инсулина в сыворотке крови и показателей углеводного обмена [10].
Параллельно с коррекцией метаболических нарушений проводят консервативное лечение антиандрогенами и регуляцию ритма менструаций. При отсутствии противопоказаний с этой целью могут быть рекомендованы комбинированные монофазные КОК, влагалищное кольцо, контрацептивный пластырь) в течение не менее 6 мес.
Кроме КОК для регуляции ритма менструаций применяют ЗГТ препаратами прогестерона в циклическом режиме в течение 10–14 дней, начиная с 14–16 сут. от начала самопроизвольной или индуцированной менструации.
Лечение бесплодия показано только после комплексной поэтапной патогенетической терапии, которая представляет собой и эффективную предгравидарную подготовку. Для стимуляции овуляции применяют эффект отмены КОК, антиэстрогены (кломифен, аналоги ГнРГ внутривенно в пульсирующем режиме, имитирующем цирхоральный ритм [1].

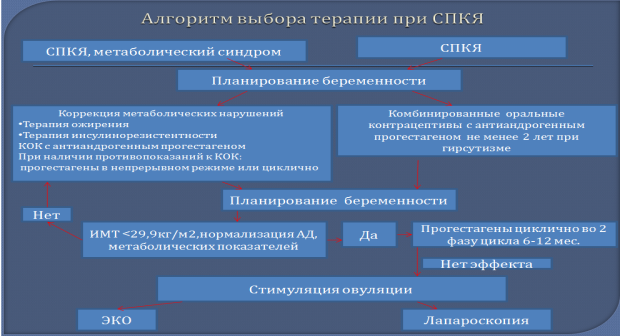
Рис. 1. Выбор терапии СПКЯ
В последние годы интерес к хирургическому лечению СПЯ возрос в связи с совершенствованием техники и широким внедрением операционной лапароскопии, характеризующейся минимальным инвазивным вмешательством и риском спайкообразования. Преимуществами лапароскопии являются: отсутствие риска гиперстимуляции, наступления многоплодной беременности и возможность ликвидации часто сопутствующего перитонеального фактора бесплодия. Помимо клиновидной резекции при лапароскопии предложена каутеризация яичников с помощью различных энергий (термо-, электро-, лазерной), которая основана на разрушении стромы точечным электродом. Выбор методики хирургической стимуляции овуляции зависит от типа, объема ПКЯ, длительности ановуляции [6].
Прогноз. Несмотря на высокий эффект стимуляции овуляции и преодоления бесплодия, при поликистозых яичниках полного излечения не происходит, и примерно через 5 лет отмечается рецидив клинической симптоматики. После лечения (родов) пациенткам с СПКЯ проводится пожизненная профилактика рецидива заместительным лечением гестагенами, чередующимся с КОК.
Выводы. В настоящее время синдром поликистозных яичников является актуальной и социально значимой проблемой женщин репродуктивного возраста, включающей консервативные и хирургические методы лечения, а также их сочетание, которые в 80 % случаев могут привести к долгожданной беременности.
Литература:
- Алиева Э. А. Синдром поликистозных яичников у женщин репродуктивного возраста: Автореф. дис…. д-ра мед. наук. М., 1991.
- Гус А. И., Серов В. Н., Назаренко Т. А., Бутарева Л. Б., Джунаидова Л. А., Смирнова А. А. Научный центр акушерства, гинекологии и перинатологии (дир. — акад. РАМН В. И. Кулаков), РАМН, Москва. Современные принципы ультразвуковой, клинической и лабораторной диагностики синдрома поликистозных яичников (обзор литературы). Гинекология. 2002; 02:
- Кочергина И. И., Доскина Е. В., Аметов А. С. Лантус и Дибикор в лечении сахарного диабета 2 типа.// Балтийский Форум современной эндокринологии. — Санкт-Петербург, 1–2 июня 2008; тезисы докладов. Решетников И. Б., Нестеренко З. А., Мацнева И. А., Мосолова М. Ю., Муравьева П. А., Грабуздов А. М. Синдром поликистозных яичников: особенности диагностики // Молодой ученый. — 2016. — № 26.2. — С. 38–41. — URL https://moluch.ru/archive/130/36153/ (дата обращения: 31.05.2018).
- Манухин И. Б., Геворкян М. А., Кушлинский Н. Е. Синдром поликистозных яичников. — М., 2004. — 240 с.
- Манухин И. Б., Тумилович Л. Г., Геворкян М. А. Клинические лекции по гинекологической эндокринологии. М.: ГЭОТАР-МЕЦИА, 2006; издание 2:340.
- Чернуха Г. Е. Современные представления о синдроме поликистозных яичников. Consilium medicum, 2002. Т. 4. Приложение к № 10. С. 16–19
- Шилин Д. Е. Синдром поликистозных яичников: роль инсулино-резистентности и ее коррекция. Петрозаводск: ИнтелТек, 2004. 53 с
- Шилин Д. Е. Синдром поликистозных яичников: Международный диагностический консенсус (2003 г.) и современная идеология терапии. Gonsilium Medicum, 2004. № 06(9). С. 6–11.
- Sheehan M. T. Polycystic ovarian syndrome: diagnosis and management. Clin. Med. Res. 2004; 2 (1): 13–27.
- Manukhin I. B., Kukharkina O. B., Gevorkyan M. A. et al. The differential approach to the choice of methods of surgical treatment in patients with polycystic ovaries types I and II. Problemy reproduktsii. 2004; 2: 20–5. (in Russian)
Основные термины (генерируются автоматически): нарушение, яичник, HOMA-IR, гонадотропная дисфункция, порочный круг патогенеза, доминантный фолликул, жировая ткань, регуляция ритма менструаций, дальнейшее развитие, липидный обмен.
Источник
